Claudio Radice1, Marcello Maddalone2, Moira Pellegrinelli3
1Professore a.c. Clinica Odontoiatrica Università
degli Studi Milano Bicocca – direttore: Prof. M. Baldoni
2Ricercatore Clinica Odontoiatrica Università
degli Studi Milano Bicocca – direttore: Prof. M. Baldoni
3Ricercatore Facoltà di Medicina e Chirurgia, Medicina Legale, Università degli Studi Milano Bicocca
direttore: Prof. O. Morini; Facoltà Giurisprudenza,
Dipartimento sistemi giuridici ed economici
Riassunto
Scopo dello studio Questo lavoro intende fornire ai sanitari, attraverso l’analisi dei principali motivi di contenzioso per responsabilità professionale di origine ortodontica, informazioni di comportamento utili a ridurne l’incidenza e le conseguenze.
Verranno presentati casi di situazioni di conflitto medico-paziente nei quali, grazie a una corretta gestione, non sono derivate conseguenze in ambito giudiziario, e casi nei quali, invece, proprio a causa di errori di gestione, si sono instaurati contenziosi giudiziari con obbligo di risarcimento del sanitario.
Materiali e metodi Nel lavoro vengono evidenziati, con il supporto iconografico di molteplici casi clinici giunti all’osservazione in ambito di responsabilità professionale, i momenti critici del trattamento ortodontico in cui si possono verificare conseguenze indesiderate, suddividendole in complicanze non altrimenti evitabili (in cui non vi è colpa professionale del sanitario) e in errori secondari invece a un incongruo trattamento.
Risultati e conclusioni La maggior parte dei casi giudiziari è dovuta non solo a un errore nel trattamento, ma soprattutto a un’incongrua gestione del contenzioso per un inadeguato comportamento del sanitario. È quindi evidente che, a parte l’utilizzo di corrette tecniche ortodontiche, requisito base per una ortodonzia di qualità, è fondamentale per i sanitari conoscere non solo le conseguenze negative che possono verificarsi, ma anche gli errori comportamentali nel rapporto medico-paziente, che sfociano inevitabilmente nel contenzioso, il più delle volte a esito sfavorevole per il sanitario.
Summary
Professional hability profiles in orthodontics: malpractice errors and complications
Purpose The purpose of this study is the evaluation of the reasons of the litigation for “malpractice” in dentistry coming out from orthodontic therapy, offering to clinician information about the behaviour to be assumed in case of litigation and useful to minimize the legal consequences. We will show cases that, correctly managed, didn’t lead to legal litigations or were solved quickly before a court, and instead cases that, uncorrectly managed, led to long and difficult legal acts, ended with unsuccess of the clinician in the court.
Materials and methods In this study we’ll show, with the use of iconographic support of many forensic cases, the critical steps of the orthodontic therapy, in which unwanted consequences may happen, subdividing them in “not otherwise avoidable” complications (there’s no responsibility for the clinician) or in professional errors for uncorrect treatment (“malpractice”).
Results and Conclusions Most part of forensic cases in a court are not due to errors in treatment only, but especially to an uncorrect management of the litigation because of the wrong behaviour of the clinician. Therefore it’s clear that, using a correct endodontic therapy (main requirement for quality results), it’s so important for the clinicians to know not only the unexpected consequences that may happen, but also the errors in clinician’s behaviour in the relationship between dentist and patient, errors leading unavoidably into a court, most of the times with the clinician loosening in the litigation.
Scopo di questo lavoro è evidenziare gli eventuali profili di responsabilità professionale in cui può incorrere un odontoiatra durante la pratica ortodontica. L’ortodonzia rappresenta una branca dell’odontoiatria che si è evoluta negli ultimi trent’anni in modo particolare, differenziandosi da altre branche odontoiatriche. Prova ne è l’istituzione della “scuola di specializzazione”, per lungo tempo la sola specializzazione post-laurea in ambito odontoiatrico, che ha portato a una maggior qualificazione degli operatori, a una forte spinta dell’industria tecnologica per lo sviluppo di materiali, mezzi e componenti sempre più funzionali, integrati ed estetici e alla comparsa di figure professionali e strutture dedite appositamente all’ortodonzia, come assistenti di studio specifiche e laboratori odontotecnici esperti nella costruzione degli apparecchi ortodontici.
A ciò si aggiunge il fiorire di numerose filosofie sulle migliori tecniche e sui migliori apparecchi da adottare per risolvere il caso clinico (ortodonzia mobile, funzionale, intercettiva e precoce, ortodonzia fissa in tutte le sue varianti, ortodonzia linguale, tecniche con mascherine personalizzate progressive a basso impatto estetico).
L’aumento della capacità terapeutica dell’ortodontista, unitamente alla migliore estetica e tollerabilità degli apparecchi a disposizione, ha fatto in modo di espandere i “target” delle cure ortodontiche, una volta relegate sostanzialmente alla terapia delle disgnazie dei bambini-adolescenti, fino a coinvolgere anche i pazienti adulti nella ricerca di un miglioramento dell’aspetto estetico. Tale coinvolgimento dell’ortodonzia nell’adulto è oggi anche funzionale alla risoluzione di problematiche chirurgiche (decompensazione pre-chirurgica nelle III classi scheletriche), implantologiche (gestione degli spazi edentuli al fine di ottenere una implantologia “protesicamente guidata”) e protesiche (gestione degli spazi al fine di ottenere occlusioni bilanciate e corrette dimensioni verticali nei settori da protesizzare). Oggi proprio attraverso l’implantologia, l’ortodonzia ha trovato nuove applicazioni per ottenere adeguato ancoraggio osseo extra-dentale. Il contemporaneo e deciso incremento sia dei costi dei trattamenti ortodontici sia delle aspettative dei pazienti, associato alla facile evidenza “visiva” dei fallimenti in ambito ortodontico (mancato raggiungimento dei risultati funzionali ed estetici previsti, danni alle strutture contigue sane, danni dentali, parodontali, gnatologici alle ATM), hanno portato l’ortodonzia a seguire l’implanto-protesi nelle statistiche dei contenziosi medico-legali. Analizzeremo dettagliatamente i fallimenti ortodontici e gli eventi avversi che possono verificarsi in corso di trattamento, distinguendo quelli secondari a carenze della prestazione sanitaria (errori professionali, con addebito di responsabilità), da quelli secondari al verificarsi di conseguenze non altrimenti evitabili (complicanze, in cui non vi è responsabilità).
Pertanto, particolare attenzione verrà posta all’analisi del corretto comportamento dell’odontoiatra nel trattamento ortodontico, a partire dalla documentazione clinica fino alla corretta gestione del rapporto medico-paziente al verificarsi di problemi. Infatti, sempre più spesso si assiste a contenziosi scaturiti non direttamente dall’errore professionale, ma dall’errato comportamento che il sanitario assume nei confronti del paziente.
Proprio nell’ortodonzia, più che in altre branche, a causa dei lunghi tempi terapeutici e degli inevitabili disagi nella vita di relazione, è fondamentale il verificarsi e il mantenersi della “alleanza terapeutica” tra il sanitario e il paziente (il sanitario deve adeguatamente motivare il paziente che, a sua volta, deve garantire al primo la massima fiducia e il massimo impegno con il rispetto delle prescrizioni). Purtroppo, proprio in ortodonzia – se si esclude quanto attuato dai “veri specialisti” della materia – si assiste sovente a un frettoloso rapporto medico-paziente, dovuto al fatto che chi effettua l’ortodonzia, spesso, non è il titolare dello studio in cui opera (quindi non conosce il paziente in tutti i suoi aspetti anamnestici, comportamentali ed economici), non sempre ha a disposizione adeguato tempo per le visite (che vengono concentrate in una sola giornata mensile), si limita a eseguire la prestazione ortodontica prevista senza interessarsi dei controlli clinici e radiografici necessari all’evidenziazione di eventuali problematiche extra-ortodontiche (cariose, parodontali, gnatologiche). Queste carenze del sanitario sul piano comportamentale possono portare a conflitti (situazioni reversibili di tensione nel rapporto medico-paziente), che, se non adeguatamente gestiti, esitano poi in contenziosi (situazioni in cui vi è la rottura irreversibile del rapporto medico-paziente).
Nei conflitti che degenerano in contenziosi si ritrovano sempre caratteri comuni:
- chiusura del sanitario alla richiesta di spiegazioni del paziente danneggiato fino all’abbandono dello stesso;
- richiesta di compensi, spesso anche con decreti ingiuntivi, malgrado l’insoddisfazione del paziente o i danni arrecati;
- mancata consegna della documentazione clinica, malgrado gli obblighi deontologici;
- colpevolizzazione del paziente per mancata collaborazione (mancati appuntamenti, inadeguato utilizzo degli ausili terapeutici, scarsa igiene, pagamenti incostanti);
- mancata restituzione dei compensi percepiti per trattamenti che non sono andati a buon fine, restituzione che nelle fasi iniziali dei contenziosi è sovente in grado di bloccarne l’evoluzione;
- illusione del sanitario che tanto l’assicurazione professionale possa coprire ogni richiesta del paziente.
Tutti questi fattori sono frequentemente il motivo ultimo e determinante, che spinge il paziente verso il contenzioso giudiziario che inevitabilmente aggiunge costi ulteriori che spesso superano quelli relativi al risarcimento dei danni. Si segnala da ultimo che l’effettuazione di trattamenti in assenza di anestesia si accompagna a frequenti fenomeni di abusivismo.
Statistica dei contenziosi
I contenziosi in ambito odontoiatrico sono in progressivo e costante aumento1.
Già nell’aprile 2007 l’associazione AMAMI (Associazione Medici Accusati di Malpractice Ingiustamente) aveva evidenziato che le denunce ai camici bianchi per “malpractice” erano“aumentate del 184% negli ultimi 10 anni: 150 mila all’anno”. Soprattutto i chirurghi vengono denunciati o subiscono richieste di risarcimento con estrema superficialità, ma 2 su 3, dopo un lungo calvario giudiziario, vengono riconosciuti innocenti. Le stime2 degli errori medici stilati dal Tribunale per i diritti del malato-Cittadinanza attiva (19 marzo 2007) vedono al primo posto l’ortopedia e la traumatologia (18%), seguite dall’oncologia (13,1%), da ostetricia e ginecologia (13%), chirurgia generale (12,5%), oculistica (7,1%), odontoiatria (6,1%), malattie del sistema circolatorio (4,6%), urologia (3,9%), medicina generale (2,9%). Il progressivo e costante aumento del contenzioso è spiegabile con l’aumento delle esigenze dei pazienti consapevoli sia dei miglioramenti della tecnologia medica, esageratamente propagandati dai mass-media, sia dalla maggiore tutela che la società opera nei confronti della salute del cittadino. Si è così passati da una certa comprensione per gli errori dei sanitari di qualche decennio fa, alla intransigenza assoluta nei confronti del loro operato, tipica del giorno d’oggi. Se infatti una volta erano scontati il “paternalismo medico” e il solo “obbligo di mezzi” tipico delle professioni intellettuali, oggi imperano “l’autodeterminazione del paziente” e “l’obbligo di risultato” da parte dei sanitari.
Fra le varie branche dell’odontoiatria, al primo posto nei contenziosi troviamo l’implantoprotesi, per il notevole impegno temporale, biologico ed economico che un fallimento rappresenta. Come già esposto, nelle prime posizioni segue a ruota l’ortodonzia, soprattutto a causa dei danni provocati su bambini e adolescenti e della gravità del danno massivo all’apparato dentario conseguente a un’errata tecnica ortodontica, che comporta danni irreversibili alle radici dentarie e al parodonto, oltre a problematiche di malocclusione, gnatologiche e di peggioramento dell’aspetto estetico del soggetto. Infine, nei casi di contenzioso, la frequente mancanza in cartella clinica, di una adeguata documentazione clinica e radiografica e di consensi informati specifici per l’ortodonzia, rappresenta il più delle volte il motivo della soccombenza dei sanitari coinvolti.
La responsabilità professionale in ortodonzia
Si configura ipotesi di responsabilità professionale dell’odontoiatra quando l’azione o l’omissione del sanitario sia dipesa da suo comportamento colposo (imperizia, imprudenza, negligenza oppure inosservanza di leggi, ordini, regolamenti e discipline) e a essa sia conseguito un nocumento al paziente. Decisamente rare, infatti, le ipotesi di dolo (aver agito con coscienza e volontà), più frequenti le fattispecie della colpa (con danno preveduto ma non voluto) quale elemento psicologico dell’evento.
Si sottolinea che la condotta professionale può essere attiva o omissiva (si ricorda in proposito che ai sensi dell’art. 40 c.p. non impedire un evento che si ha l’obbligo giuridico di impedire equivale a cagionarlo).
La condotta colposa da cui deriva il danno al paziente può essere riconducibile a colpa generica, vale a dire imprudenza, imperizia, negligenza oppure a colpa specifica e più precisamente a inosservanza di leggi, regolamenti, ordini o discipline. Si precisa che con il termine negligenza ci si riferisce a una prestazione svolta senza attenzione o con scarsa vigilanza; con il termine imprudenza si indica un atteggiamento avventato mentre con il termine imperizia si fa riferimento all’ignoranza delle comuni conoscenze clinico-terapeutiche relative al caso concreto, all’assenza del bagaglio professionale vale a dire di quelle conoscenze teoriche e pratiche, comunque con riferimento alla media dei colleghi di pari esperienza, che il sanitario dovrebbe possedere. Ci interesseremo di seguito della responsabilità professionale di più frequente riscontro correlata a trattamenti clinici inadeguati, ma non deve essere dimenticato che esiste anche una responsabilità professionale derivante dalla violazione di doveri previsti dal codice penale (falsità ideologica in certificato, omissione di referto, omissione di denunce obbligatorie ecc.) e ancora derivante dal mancato rispetto di specifiche leggi e/o regolamenti molti dei quali relativi alla gestione dello studio (smaltimento rifiuti 2/89-12/96, dispositivi ortodontici CE 93/42 -DE 46/97 e radiografici DL 230/1995- DL 187/2000, impianto elettrico, elettromedicali, sicurezza sul lavoro 626-94, contratti lavoro, personale dipendente, privacy 196/2003 ecc.).
Il medico è chiamato a rispondere del suo operato in ambito sia penalistico sia civilistico.
Premesso che in ambito penale la responsabilità professionale è personale dovendosi con ciò intendere che ciascuno deve rispondere personalmente delle proprie azioni e/omissioni, si ricorda che in tale ambito la colpa professionale comporta più frequentemente per l’odontoiatra ipotesi di responsabilità professionale relative a lesioni personali (articoli 582, 583 c.p.).
Poiché solamente nell’1% dei casi si assiste alla querela penale nei confronti del professionista, in questa sede ci interesseremo dei contenziosi in ambito civile la cui finalità è quella di ottenere ristoro economico del danno subito inteso quale risarcimento del danno biologico derivato dall’incongruo trattamento, a cui potranno essere aggiunte le spese relative al lavoro già effettuato ed eventualmente da effettuarsi per emendare il danno residuato.
Perché si configuri una responsabilità professionale odontoiatrica con conseguente richiesta di risarcimento di danno da parte del paziente, devono di necessità sussistere, come già anticipato, le seguenti condizioni:
- errore (inescusabile) nel trattamento ortodontico;
- danno alla salute del paziente inteso quale peggioramento rispetto allo stato anteriore;
- nesso di causalità tra il danno riportato dal paziente e l’errore nel trattamento ortodontico.
Nei casi in cui non si ottenga il risultato ortodontico previsto a causa di carenze nella prestazione del sanitario, non rileva se foriero di danno permanente o meno, si configura una inadempienza contrattuale per inefficacia delle cure effettuate, con pressoché inevitabile conseguente richiesta al sanitario della restituzione dei compensi percepiti.
Vogliamo ancora una volta ricordare che la copertura assicurativa di responsabilità professionale non contempla tale rimborso economico. L’errore comportamentale, come già anticipato derivante da comportamento attivo o omissivo, ascrivibile a negligenza, imperizia, imprudenza dell’operatore può attenere a qualsiasi fase del trattamento, dalla diagnosi alla terapia, e si realizza nel momento in cui egli non mette in opera quelle regole dell’arte medica che sono patrimonio comune ai sanitari. Ciò detto si segnala, altresì, come sempre trattandosi di prestazione d’opera intellettuale, qualora la stessa implichi la soluzione di problemi tecnici di speciale difficoltà, l’odontoiatra risponde dei danni da lui causati solo nel caso di colpa grave.
Per quanto riguarda la prestazione ortodontica, si ricorda che essa è una prestazione d’opera a carattere intellettuale gravata, quindi, dall’impossibilità di conseguimento certo dell’esito favorevole, per cui all’odontoiatra è richiesto un obbligo di mezzi traducibile nell’approntamento di tutti i mezzi diagnostici e terapeutici in suo possesso nel tentativo di conseguimento dell’esito favorevole. Indubbiamente, comunque, all’operatore specialista in ortodonzia, sanitario di eccellenza ed estrema ultra-specializzazione nella propria branca, sono richieste una diligenza, prudenza e perizia superiori rispetto all’odontoiatra generico, che è comunque a sua volta abilitato a eseguire trattamenti ortodontici.
Va però sottolineato che, essendo sempre più ampia la richiesta di esecuzione di trattamenti ortodontici con una prioritaria finalità estetica in particolare da parte degli adulti (come evidenziabili anche dall’utilizzo dei mezzi estetici quali l’ortodonzia linguale e “invisibile” e dall’esistenza di protocolli consolidati in letteratura che garantiscono risultati predicibili), la giurisprudenza si sta spostando verso un obbligo di risultato con minor considerazione delle motivazioni del fallimento, anche se veniali sul piano tecnico e conseguente addebito di inadempienza contrattuale qualora il risultato non sia raggiunto.
La documentazione clinica
Come per tutte le branche dell’odontoiatria, in ortodonzia la documentazione clinica rappresenta il mezzo idoneo per fornire al proprio paziente risultati di eccellenza, e costituisce nel tempo un importante e fondamentale strumento di autotutela professionale. In questo paragrafo esporremo le caratteristiche generali che deve possedere la documentazione clinica, rimandando ai successivi capitoli le conseguenze, sul piano della responsabilità, di una inadeguata gestione della medesima nelle varie fasi della terapia ortodontica.
Definizione La cartella clinica è il fascicolo nel quale si raccolgono, oltre ai dati identificativi della struttura erogante, le generalità della persona assistita e i rilievi anamnestici e obiettivi, la diagnosi della malattia che ha condotto il paziente nella struttura sanitaria, i dati giornalieri sul decorso della malattia, i risultati delle ricerche e delle analisi effettuate e infine le terapie praticate. Lo scopo primario è l’ottimale registrazione dell’assistenza sanitaria erogata mediante la raccolta esaustiva di tutte le informazioni inerenti al paziente, finalizzata alla corretta diagnosi e cura dello stesso. Per una ricostruzione con risvolti giuridici se ne deduce l’importanza di una corretta e precisa compilazione, costituendo spesso l’unico documento a posteriori di una vicenda clinica.
Composizione
- Privacy (autorizzazione al trattamento dati sensibili nel rispetto della Legge 196/03).
- Acquisizione dati (raccolta dati identificativi del paziente).
- Anamnesi medica (anamnesi medica volta a individuare le patologie sistemiche eventualmente presenti prima del trattamento, comprese quelle che influenzano il metabolismo e le condizioni del tessuto osseo).
- Anamnesi odontoiatrica (con le condizioni del cavo orale per quanto concerne l’igiene, la presenza di problematiche gnatologiche-articolari, parafunzioni masticatorie ecc.).
- Formula e odontogramma di inizio trattamento (formula dentaria del paziente, rappresentata anche in modo grafico, con particolare riferimento alla presenza di denti decidui in dentizione mista, lesioni cariose, precedenti restauri ecc.).
- Radiografie (panoramica OPT, lastre endorali mirate, teleradiografie del cranio con relativo tracciato cefalometrico).
- Fotografie (documentazione fotografica del cavo orale con il tipo di occlusione dentale, profilo del volto, eventuali discromie, crepe dello smalto ecc.).
- Modelli (modelli in gesso delle arcate dentarie).
- Diagnosi e Piano di trattamento (diagnosi ortodontica dopo lo studio preliminare del caso con il relativo piano di cura, durata e tipo di apparecchi da utilizzare).
- Preventivi (con il dettaglio dei costi e la durata prevista per il tipo di trattamento, con le modalità di pagamento e le prestazioni in corso di cura comprese o escluse dal preventivo stesso).
- Consenso (consenso informato specifico alle terapie ortodontiche, con le alternative terapeutiche, i possibili rischi e complicanze del trattamento stesso, le prescrizioni da rispettare durante e dopo le terapie).
- Diario clinico (riportante il dettaglio delle singole prestazioni eseguite, la tracciabilità e le note dei singoli sanitari intervenuti, le problematiche eventualmente verificatesi durante le terapie e le prescrizioni adottate, il livello di igiene orale e la collaborazione del paziente).
- Dichiarazione di conformità degli apparecchi ortodontici (CE 93/42).
- Le fatture emesse e ogni singolo pagamento.
Requisiti
- Rintracciabilità (data e firma leggibile dell’operatore relativamente a ciascuna prestazione, in particolare per quanto attiene a eventuali correzioni, che devono risultare chiaramente indicate).
- Chiarezza (testo leggibile, comprensibile e inequivocabile).
- Accuratezza (precisione dei dati riportati).
- Veridicità (informazioni riportate contestualmente a quanto verificatosi o a quanto eseguito).
- Pertinenza (correlazione tra quanto riportato in cartella e la diagnosi e le patologie riscontrate).
- Completezza (descrizione esauriente di quanto eseguito, dal momento della presa in cura del paziente fino alla sua dimissione).
Conservazione e Archiviazione La struttura sanitaria deve predisporre procedure di custodia che garantiscano sia l’integrità della documentazione sia l’accessibilità ai soli aventi diritto. Si intende “conservazione” il periodo in cui la cartella permane nella unità dove vengono prestate le cure (responsabile il primario). Si intende “archiviazione” la conservazione per un periodo di tempo illimitato dopo il periodo di cura attiva (responsabile il direttore sanitario). Gli articoli 25 e 26 del Codice di Deontologia Medica del dicembre 2006 hanno puntualizzato gli aspetti inerenti la conservazione della cartella clinica, e anche numerose previsioni normative (art. 5 e 7 del DPR n° 128 del 27 marzo 1969 e circolare Ministero Sanità n° 208 del 19 dicembre 1986).
Circolazione Il paziente ha diritto di avere, ogni volta che lo desideri, piena visione e copia della cartella clinica. La cartella clinica può essere rilasciata: al diretto interessato, al tutore o a chi esercita la patria potestà in caso di minore o incapace, a persona fornita di delega (ivi compreso il medico curante), all’Autorità Giudiziaria, agli enti previdenziali (INAIL, INPS ecc.), al SSN, agli eredi legittimi con riserva per determinate notizie, ai medici a scopo scientifico-statistico purché anonima.
L’importanza della cartella clinica per il sanitario è comprensibile analizzando il concetto di responsabilità professionale medica già espressa nel paragrafo precedente. Infatti, come già visto, perché si possa parlare di colpa professionale è necessaria la presenza di una fondamentale triade di fattori: la presenza di un danno, la sussistenza di errore professionale e infine la prova che l’errore sia la causa del danno. In altri termini l’errore deve essere conseguenza del trattamento attivo o omissivo del sanitario, dalla diagnosi, alla terapia, al follow-up; inoltre l’errore deve essere caratterizzato da imperizia, imprudenza o negligenza, inosservanza di leggi, ordini regolamenti o discipline, consentendo la stessa di ricostruire una vicenda clinica dai risvolti giudiziari e in particolare di dimostrare o escludere una colpa professionale responsabile, in termini di causa/concausa, di un danno al paziente. Da quanto esposto, ne deriva che la cartella clinica è la fonte più logica e diretta per poter comprendere a posteriori il trattamento eseguito e le sue conseguenze negative. È poi assolutamente evidente, anche a chi odontoiatra non è, che risulta difficile sostenere in un eventuale giudizio la bontà e correttezza dell’operato medico nel momento stesso in cui la documentazione clinica risulta lacunosa, imprecisa, non corrispondente al vero o addirittura mancante. Quanto appena esposto vale quindi anche e soprattutto nella specifica branca ortodontica a causa dei lunghi trattamenti. Spesso si assiste infatti allo sviluppo di un contenzioso per il peggioramento della situazione clinica o anche solo per il mancato raggiungimento di alcuni degli obiettivi previsti inizialmente nel piano di cura; eventi che il sanitario, in mancanza di una documentazione clinica e radiografica precisa e accurata, non può dimostrare essere a lui non imputabili.
Errori e complicanze prima della terapia
Spesso avviene che si verifichi un errore proprio nella fase diagnostica, quindi ancor prima di aver iniziato la terapia ortodontica. Possiamo indicare i seguenti momenti che possono comportare delle criticità.
Inadeguata documentazione clinica prima del trattamento
Come già evidenziato, la mancanza, la carenza o l’inadeguatezza della documentazione clinica e radiografica configurano, in caso di danno al paziente, elementi di colpa professionale nei confronti del sanitario. Nella specifica branca dell’ortodonzia, la carente o inadeguata documentazione clinica, fotografica e radiografica preliminare non solo impedisce di effettuare una corretta diagnosi con relativo piano di cura, ma, al manifestarsi di eventuali problematiche, non permette al sanitario nemmeno una adeguata difesa e configura di per sé un elemento di responsabilità professionale.
Basti pensare a:
- anamnesi medica superficiale o incompleta (che non evidenzi importanti patologie sistemiche prima del trattamento, come quelle genetiche o dismetaboliche interessanti la crescita e il metabolismo del tessuto osseo);
- anamnesi odontoiatrica carente (che non riporti ad esempio l’esistenza di parafunzioni masticatorie, respirazione orale, deglutizione atipica, disfunzioni ATM, parodontopatie, cario-recettività ecc.);
- carenza di fotografie intra- ed extra-orali (che documentino lo stato dentale pre-cure in termini di occlusione, discromie, aspetto e profilo del volto, crepe dello smalto);
- carenza di radiografie pre-cure come la teleradiografia latero-laterale del cranio con profili facciali, su cui eseguire il tracciato cefalometrico per ottenere la classe scheletrica e la previsione di crescita, la teleradiografia postero-anteriore del cranio per valutare l’asimmetria, la radiografia panoramica e le endorali per valutare riassorbimenti radicolari pre-terapia;
- mancanza di modelli in gesso delle arcate dentarie (complementari alle fotografie per documentare lo stato dentale anteriore del paziente in termini di gestione degli spazi e tipo di occlusione);
- mancanza di un preventivo esaustivo
(che riporti il costo dell’intero trattamento, il tipo di apparecchio proposto e la durata prevista delle terapie, con le prestazioni odontoiatriche comprese o escluse dal preventivo, come le visite di controllo, i posizionatori a fine cura, lo splintaggio, le terapie conservative che eventualmente si rendessero necessarie in corso di trattamento e le sedute di igiene professionale); - mancanza di consenso.
Prima di entrare nel merito della necessità di acquisizione del consenso specifico alle terapie ortodontiche, è necessario fare una premessa sulle origini e sui fondamenti del concetto di “consenso informato”. Il problema della responsabilità professionale del medico ha suscitato, soprattutto negli ultimi tempi, un ampio dibattito alimentato e sostenuto da una accresciuta e più sentita esigenza di tutela del malato. La rinnovata cultura sociale sul modo di intendere il rapporto medico-paziente ha influenzato anche la giurisprudenza, che ha prima recepito e poi ritenuto fondamentale il principio della obbligatorietà del cosiddetto “consenso informato”.
Si tratta del principio che rappresenta il diritto del paziente di scegliere, accettare o anche rifiutare i trattamenti (diagnostici, terapeutici ecc.) che gli vengono proposti, solo dopo essere stato pienamente informato (salvo sua esplicita rinuncia) sulla diagnosi e sul decorso previsto della malattia, nonché sulle alternative terapeutiche (incluso il loro rifiuto) e sulle loro conseguenze. Sotto l’aspetto giuridico si ricorda che l’acquisizione del consenso a intervenire sulla integrità delle persone o sulla loro salute, come l’essenzialità dell’informazione sui rischi e sul prevedibile risultato, si ricollegano in primo luogo al fatto che la Costituzione garantisce all’articolo 13 l’inviolabilità della libertà personale (intesa come libertà fisica e morale) e al successivo articolo 32 essa tutela la salute come fondamentale diritto dell’individuo, fissando il principio secondo cui nessuno può essere sottoposto a un trattamento sanitario contro la propria volontà, se tale trattamento non è previsto come obbligatorio “per disposizione di legge”. Infatti ogni atto medico eseguito contro la volontà del paziente, non è più considerato tale, configurandosi il delitto di lesioni personali (art. 582 c.p.) e di violenza privata (art. 610 c.p.).
Per quanto riguarda la forma del consenso, in alcuni casi la legge prevede la forma scritta (trasfusione di sangue, interruzione volontaria di gravidanza, sperimentazione clinica, trapianto di organo, utilizzo di farmaci “off-label”, procreazione medicalmente assistita), ma in mancanza di una legge che imponga quella scritta per lo specifico intervento, considerato che nel nostro ordinamento vige il principio della libertà della forma del negozio giuridico, si è affermata la validità di qualsiasi forma (ivi compresa la forma orale e la forma implicita solo per trattamenti di facile esecuzione). È bene ricordare però che un documento sottoscritto è comunque preziosissimo ove, nel caso di esito negativo, si rendesse necessario fornire la prova del consenso all’intervento medico, con l’avvenuta informazione del paziente circa i rischi e le possibilità di (in)successo. Infatti, l’onere della prova di aver adempiuto al dovere di informazione grava sull’operatore sanitario e non sul paziente. Il modulo di consenso alle terapie mediche presenta un duplice aspetto: riporta una dichiarazione dell’avvenuta informazione ricevuta (anche verbale) e riporta il consenso alla specifica prestazione sanitaria prevista. Il documento, sottoscritto sia dal paziente che dal medico, deve riportare:
- i principali dati relativi allo stato di salute accertato mediante visita medica;
- la descrizione dell’intervento medico ritenuto necessario;
- le eventuali alternative terapeutiche;
- la spiegazione dei prevedibili rischi derivanti dall’effettuazione o meno della prestazione;
- l’illustrazione delle tecniche e degli eventuali materiali impiegati;
- la durata prevista.
Prima di addentrarci nell’ortodonzia, è inoltre opportuno fare chiarezza per quanto riguarda i trattamenti sanitari sui minori. Infatti i trattamenti ortodontici sono eseguiti prevalentemente su soggetti minorenni, rappresentando ancora quelli eseguiti sugli adulti solo una piccola percentuale dei casi, anche se in aumento. Per sintetizzare l’argomento dell’autodeterminazione e dell’autonomia del paziente minorenne nelle questioni biomediche, si può affermare che in giurisprudenza vi è conflitto e bilanciamento tra il cosiddetto “principio di beneficenza” e il correlato “principio di autonomia” (dove si confrontano esigenze di protezione contro istanze di autonomia). Entrando nel merito, nel caso di interventi su minori, si sottolinea che il consenso deve essere richiesto a entrambi i genitori, in quanto esercenti la patria potestà e, ove ci sia stata separazione, il consenso deve essere richiesto al coniuge affidatario. Nel caso in cui i genitori siano stati privati della patria potestà o siano deceduti, il consenso deve essere espresso dal tutore. Tuttavia, in coerenza con il principio secondo cui il diritto alla salute è personalissimo e la sua tutela non può essere affidata ad altri, se, malgrado la minore età, il paziente dimostra di essere psichicamente maturo, critico e volitivo, è necessario anche il suo consenso e se c’è un contrasto con quanto decidono i genitori, deve essere fatta prevalere la volontà del minore, previo parere del giudice tutelare.
Lo spazio più o meno ampio di autonomia si ricollega ovviamente al grado di maturità ed equilibrio raggiunti che non sempre dipende esclusivamente e rigidamente dall’età anagrafica, anche se generalmente e indicativamente vengono distinte tre fasce di età. Per una diversificazione del discorso etico-giuridico in relazione all’età del minore infra-quattordicenne, almeno fino al recente passato, si è ritenuto che il minore non fosse in grado (salvo eccezioni e situazioni particolari) di comprendere pienamente i significati e le problematiche sottese a un delicato intervento medico. Nella fascia di età compresa tra i quattordici e i sedici anni, per il fatto che il minore acquisisce una progressiva maturità psichica, alla consapevole volontà espressa dal minore non è possibile non riconoscere rilevanza soprattutto nel caso di esplicito e fermo dissenso, a maggior ragione dopo il compimento dei sedici anni e fino alla maggiore età, quando la volontà del minore, fondata sull’accentuato sviluppo delle capacità fisiche e psichiche, assume una rilevanza quasi completa. Sta di fatto che il diritto-dovere dei genitori (o del rappresentante legale) di curare il minore non può collidere con la sua libertà di decidere della sua salute.
Ovviamente, nel caso di pareri contrastanti, la risoluzione del caso non risulta mai facile e immediata in quanto per la piena liceità dell’intervento non basta il solo consenso del minore, né tanto meno quello dei soli genitori, ma ci vorrebbe il consenso di tutti. Come è stato osservato, ci si viene a trovare in una situazione in cui la volontà del minore risulta importante – anzi, decisamente importante – ma purtroppo non decisiva. Alla suddetta disposizione fa da corollario l’analoga previsione del Codice deontologico dei medici, il quale prevede il consenso del legale rappresentante (“fermo restando il rispetto dei diritti del legale rappresentante”), ma anche l’obbligo di informare il minore e di tenere conto della sua volontà, compatibilmente con l’età e con la capacità di comprensione (art. 34). Soltanto nel caso di “trattamento necessario e indifferibile” (evenienza assai rara a verificarsi in ortodonzia), l’opposizione del minore non viene considerata e, se il legale rappresentante si oppone, il medico è tenuto a informare l’autorità giudiziaria (art. 37). Si può pertanto concludere dicendo che, a parte i casi di esclusione sopra individuati e altri casi eccezionali, l’attività medica richiede per la sua validità e concreta liceità la manifestazione del consenso del paziente, che costituisce un presupposto di liceità del trattamento medico-chirurgico.
La mancanza di consenso informato del paziente configura un profilo di responsabilità nei confronti dell’odontoiatra e può comportare la mancata copertura assicurativa in un’eventuale richiesta di risarcimento danni, pur in presenza di un trattamento ortodontico eseguito secondo le regole di prudenza, perizia e diligenza richieste dal caso concreto qualora si sia verificata una complicanza. Da quanto premesso si intuisce come la questione del consenso informato in ortodonzia sia di importanza fondamentale per il sanitario, in mancanza del quale si configura profilo di colpa professionale, ancorché le terapie si rivelino correttamente eseguite. Ciò in particolare in ortodonzia, branca caratterizzata dagli aspetti tipici che di seguito si riportano e che devono indurre il sanitario a informare esaustivamente il paziente, assicurandosi nel contempo di aver ottenuto un valido consenso da parte dello stesso:
- trattamenti eseguiti su soggetti minorenni;
- trattamenti di durata pluriennale e di costo elevato (con severi disagi nella vita di relazione e nelle attività quotidiane);
- trattamenti i cui obiettivi terapeutici riguardano non solo l’aspetto funzionale-masticatorio dell’apparato dentario, ma anche l’aspetto estetico facciale;
- trattamenti che, modificando profondamente la situazione ossea, dentale, occlusale ed estetica, possono dar luogo a numerose “complicanze”;
- trattamenti che richiedono indiscutibilmente, per il buon esito delle terapie, sia un alto grado di collaborazione del paziente, sia il mantenimento di un alto grado di igiene orale domiciliare.
Da quanto esposto deriva un’altra importante considerazione: solo l’associazione tra un modulo di consenso informato alle terapie ortodontiche, correttamente strutturato, e una accurata documentazione clinica prima, durante e dopo le cure (che dimostri la correttezza del trattamento in ogni sua fase), può esimere il sanitario dalla presunzione di profili di colpa in ortodonzia.
Errata valutazione delle condizioni cliniche generali del paziente
Paziente parodontopatico non diagnosticato In passato si riteneva che la malocclusione determinasse un aumento del rischio di parodontopatia, sia per una maggiore difficoltà a mantenere una igiene orale corretta in presenza di denti non allineati, sia per il cosiddetto trauma da occlusione. Per questo motivo il trattamento ortodontico veniva proposto al fine di prevenire le parodontopatie. In seguito si è visto che non vi sono prove che la malocclusione sia un fattore favorente la parodontopatia.3,4 È però innegabile che un trattamento ortodontico possa peggiorare una parodontopatia in atto, per cui, prima di intraprendere una terapia ortodontica e durante il trattamento stesso è obbligatorio:
- eseguire una diagnosi parodontale (obiettivata attraverso sondaggio parodontale e adeguate radiografie endorali);
- eseguire eventualmente un adeguato trattamento parodontale;
- monitorare il controllo di placca da parte del paziente intervenendo con trattamenti e ri-motivazioni all’igiene;
- sospendere il trattamento ortodontico nel caso non si ottenga una adeguata collaborazione.
Paziente con patologie metaboliche che influenzano il metabolismo osseo (diabete, osteoporosi, artrite reumatoide, trattamenti ormonali, chemioterapia, acromegalia GH).
La condizione sistemica che più frequentemente complica un trattamento ortodontico sia nel bambino che nell’adulto è il diabete. Il paziente diabetico o prediabetico può essere però sottoposto a trattamento ortodontico purché questo non sia troppo prolungato nel tempo e vi sia costante controllo a causa della possibile e precoce perdita di osso che si può verificare5.
Particolare attenzione deve essere posta nei trattamenti ortodontici nei pazienti, sia giovani che adulti, affetti da artrite reumatoide per i danni condilari che sovente sono presenti e per il rischio di parodontopatia secondaria all’assunzione di farmaci steroidei.
L’osteoporosi è un termine usato per definire il deficit di massa ossea ed è patologia direttamente correlata all’età. L’ortodontista dovrebbe prestare particolare attenzione alle donne sopra i 30 anni che intendono sottoporsi a trattamenti ortodontici (fattori di rischio predisponenti per l’osteoporosi sono l’uso prolungato di corticosteroidi, il fumo, la menopausa, la carenza di vitamina D, nefropatie, cirrosi epatica e fratture), in quanto la mancata compensazione farmacologica dell’osteoporosi è da considerarsi sostanzialmente controindicazione assoluta ai trattamenti ortodontici. Anche in presenza di osteoporosi “compensata” è necessario sapere che due categorie di farmaci usati per il trattamento dell’osteoporosi sono in grado di ridurre o alterare le risposte di denti sottoposti a trazione ortodontica: i bifosfonati usati nelle donne in menopausa e gli inibitori delle prostaglandine PG (come l’indometacina). Senza contare che molte categorie di farmaci usati per diverse patologie sistemiche sono in grado di alterare la produzione di PG e quindi di influenzare – fino a inibire – il movimento dentale: gli antiaritmici (come la procaina), gli antidepressivi triciclici, gli antimalarici, gli anticonvulsivanti (come la fenitoina) e gli antibiotici come le tetracicline (effetto simile a bifosfonati)6. Com’è noto, gli ormoni sessuali sono in grado di influire direttamente sul metabolismo osseo (basti pensare alla crescita dell’individuo) e quindi anche le terapie ormonali sostitutive oggi utilizzate (comprese quelle con fattore della crescita GH) possono influenzare l’esito del trattamento ortodontico; in particolare, l’estrogeno ha l’effetto di conservare il calcio scheletrico, riducendo la frequenza dell’attivazione della rimodellazione ossea7. In aggiunta, sovente i pazienti assumono analgesici per controllare il dolore causato dall’applicazione dell’apparecchio ortodontico, farmaci che influenzano le PG.
La chemioterapia in pazienti oncologici ha effetti negativi sul metabolismo osseo, considerato che i farmaci utilizzati sono tossici e deprimono il ricambio di ogni tessuto dell’organismo, perché impediscono la crescita e la rigenerazione cellulare e quindi impediscono anche il “turnover” a livello osseo. Non dimentichiamo, inoltre, che spesso i pazienti oncologici, oltre alla chemioterapia, vengono trattati anche con bifosfonati.
Paziente allergico (lattice, nickel).
È opportuno indagare la presenza di allergia al nickel perché contenuto in molti dei componenti delle apparecchiature ortodontiche quali fili e bracket e l’allergia al lattice in caso di utilizzo di elastici e guanti.
Paziente che necessita di profilassi antibiotica La cementazione delle bande ortodontiche (ma non dei “bracket”) è procedura soggetta alla profilassi antibiotica nei pazienti che sono a rischio di endocardite batterica, come da linee guida della AHA 1997-20078.
Paziente che ha subìto traumi dentali
È bene indagare eventuali traumi dentali perché favorenti lo sviluppo di rizolisi e necrosi che possono erroneamente essere attribuite esclusivamente al trattamento ortodontico; a tal proposito bisogna eseguire radiografie endorali dei denti coinvolti prima del trattamento e periodicamente ogni 6 mesi.
Paziente con sindrome algico-disfunzionale non diagnosticata Anche se oggi si considera che il trattamento ortodontico non abbia rilevanza nel determinare o prevenire un disordine cranio-mandibolare, è sicuramente opportuno prima di iniziare un trattamento ortodontico eseguire un breve esame gnatologico (apertura massima, “end-feel”, presenza di rumori articolari, ricerca di algie e contratture mediante palpazione della muscolatura masticatoria) che obiettivi lo stato delle articolazioni temporo-mandibolari.
Paziente in gravidanza Non deve essere iniziato il trattamento ortodontico in una paziente in gravidanza in quanto l’inopportunità di eseguire controlli radiografici impedisce l’esecuzione delle indagini preliminari, il monitoraggio radiografico del caso e l’esecuzione di eventuali trattamenti odontoiatrici che si rendessero necessari proprio a causa del trattamento stesso. La comparsa dello stato di gravidanza in un trattamento ortodontico già in corso non è motivo, di per sé, di interruzione, ma è necessario che la paziente sia informata dei possibili rischi di risultati imprevedibili per gli squilibri ormonali e che il sanitario riduca al minimo i movimenti dentali attivi9 a partire dal secondo semestre, controllando il mantenimento dell’igiene e monitorando radiograficamente la situazione nell’ultimo trimestre.
In conclusione prima dei trattamenti ortodontici deve essere eseguita una accurata anamnesi, perché, nel caso della comparsa di complicanze nelle condizioni non adeguatamente indagate e appena descritte, la responsabilità del sanitario sarà indiscutibile.
Errore di diagnosi clinica ortodontica
- Scelta di un trattamento ortodontico improprio
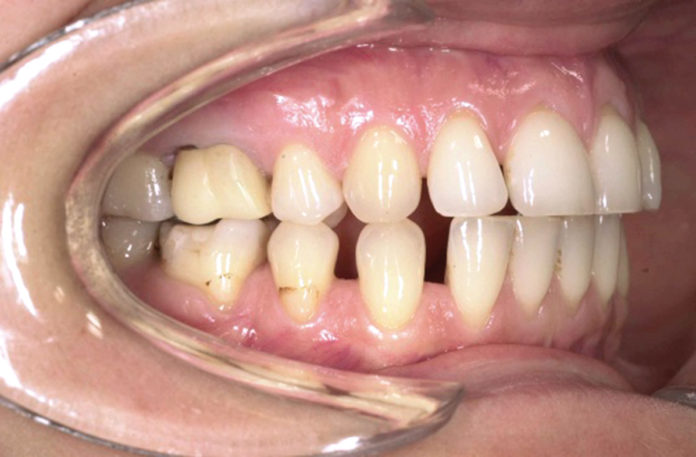
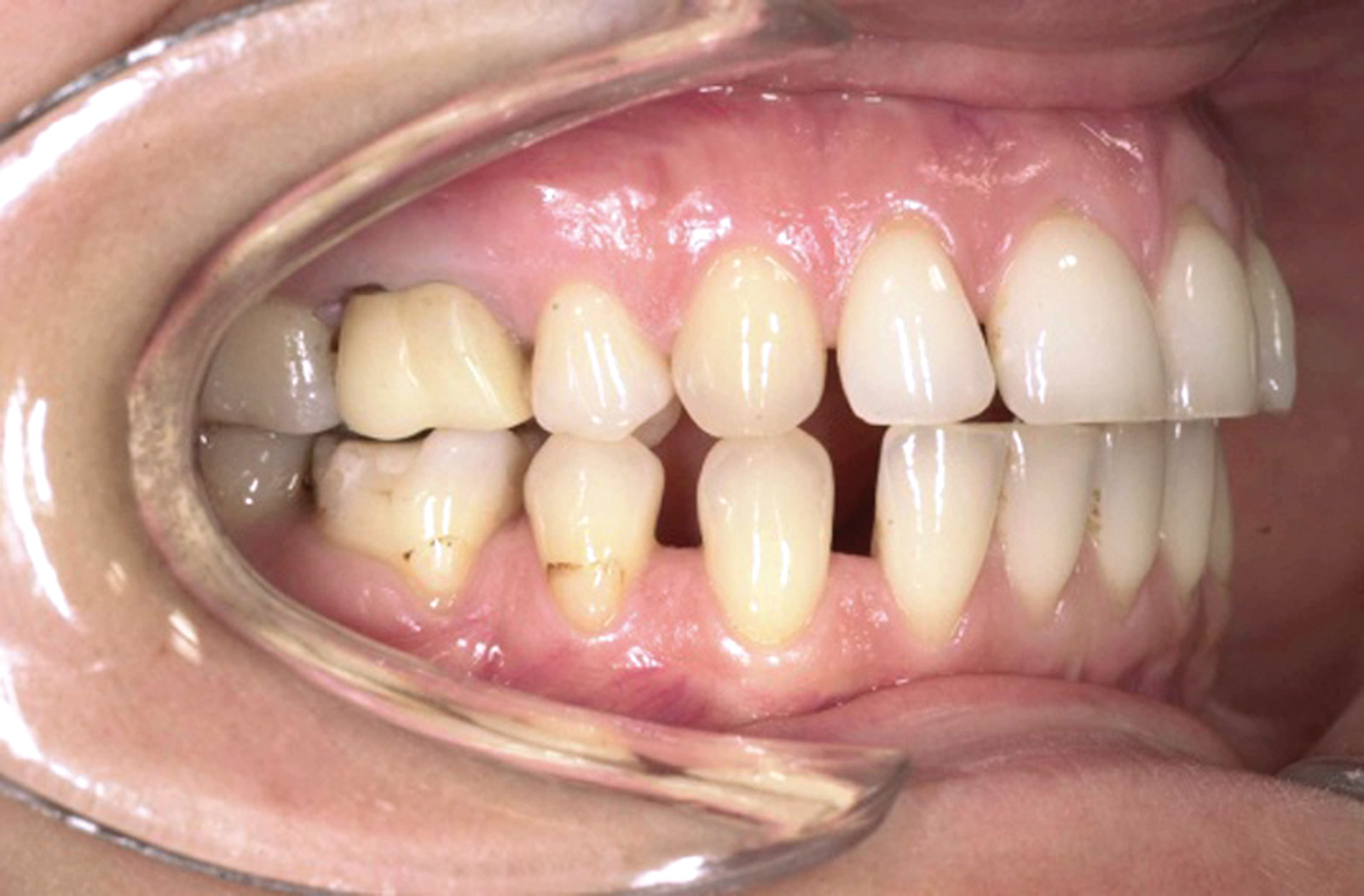
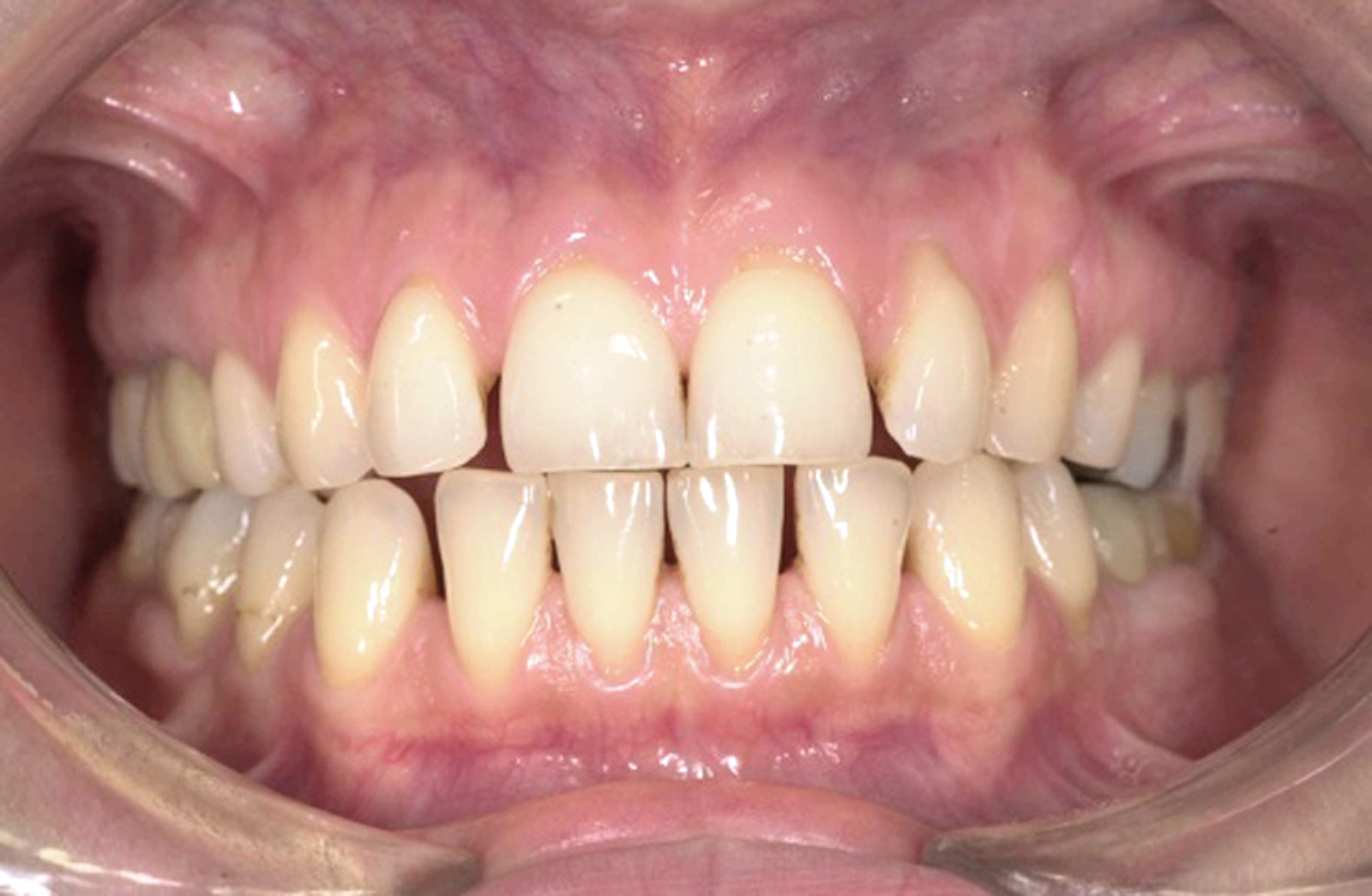
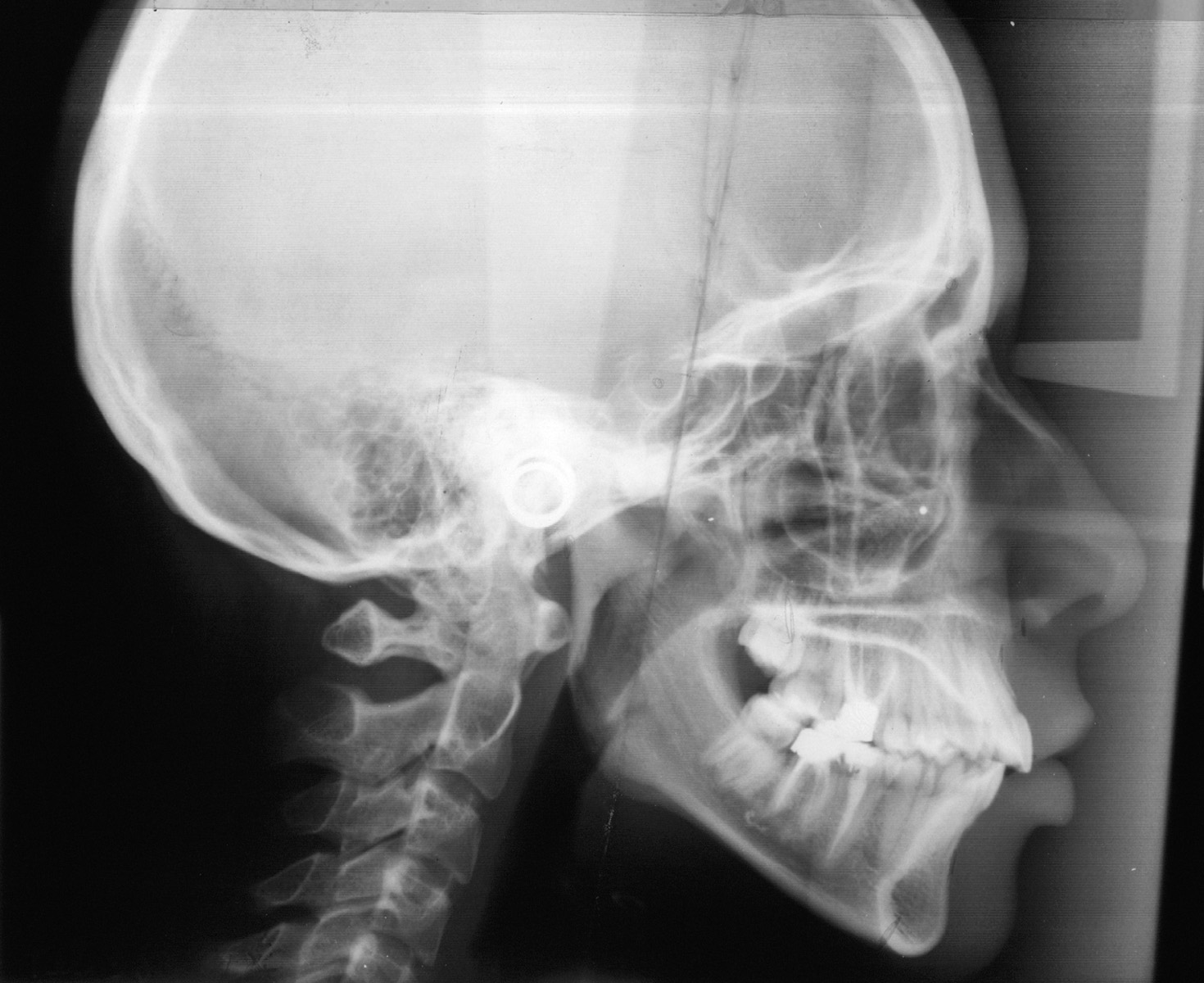
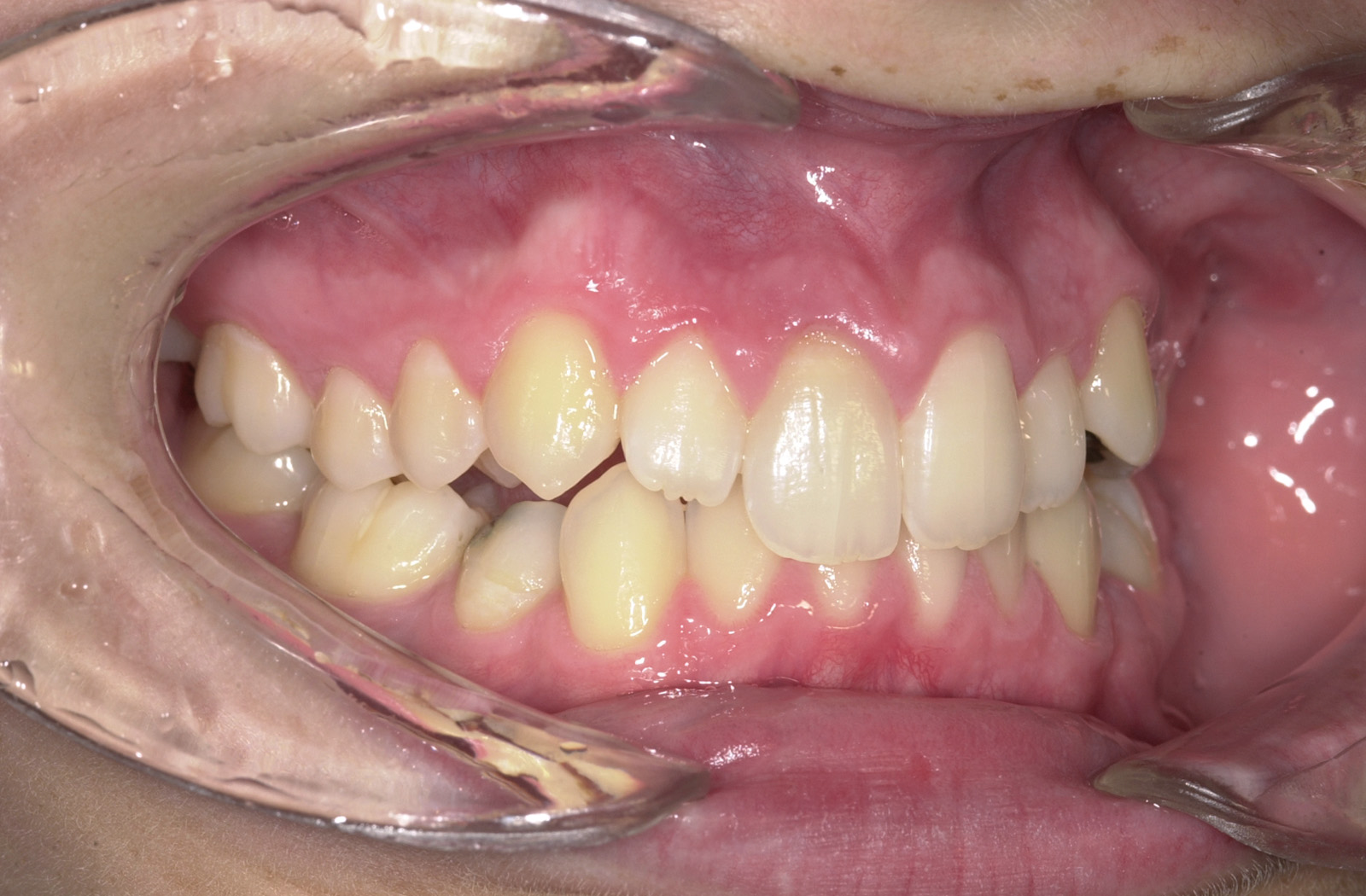
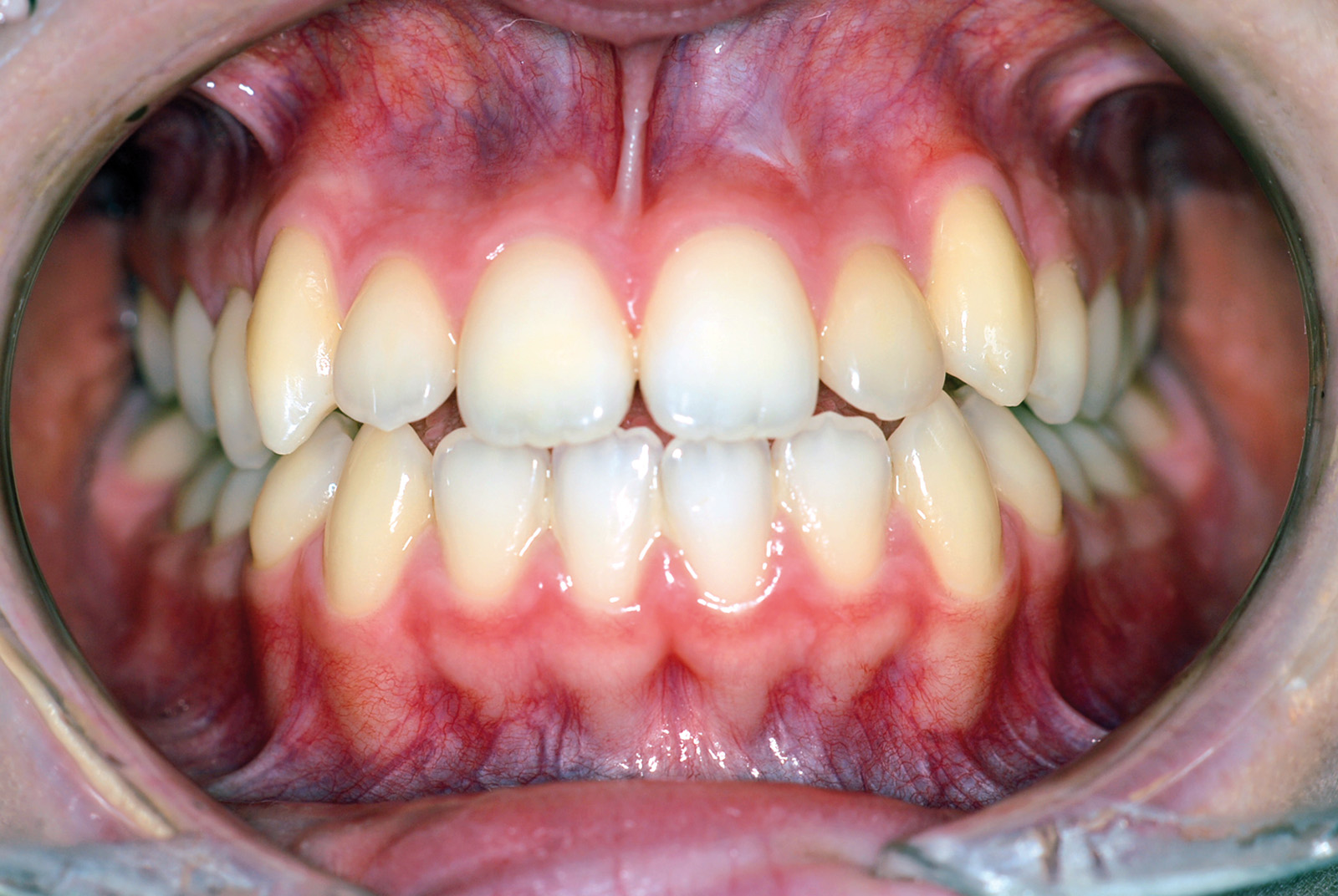
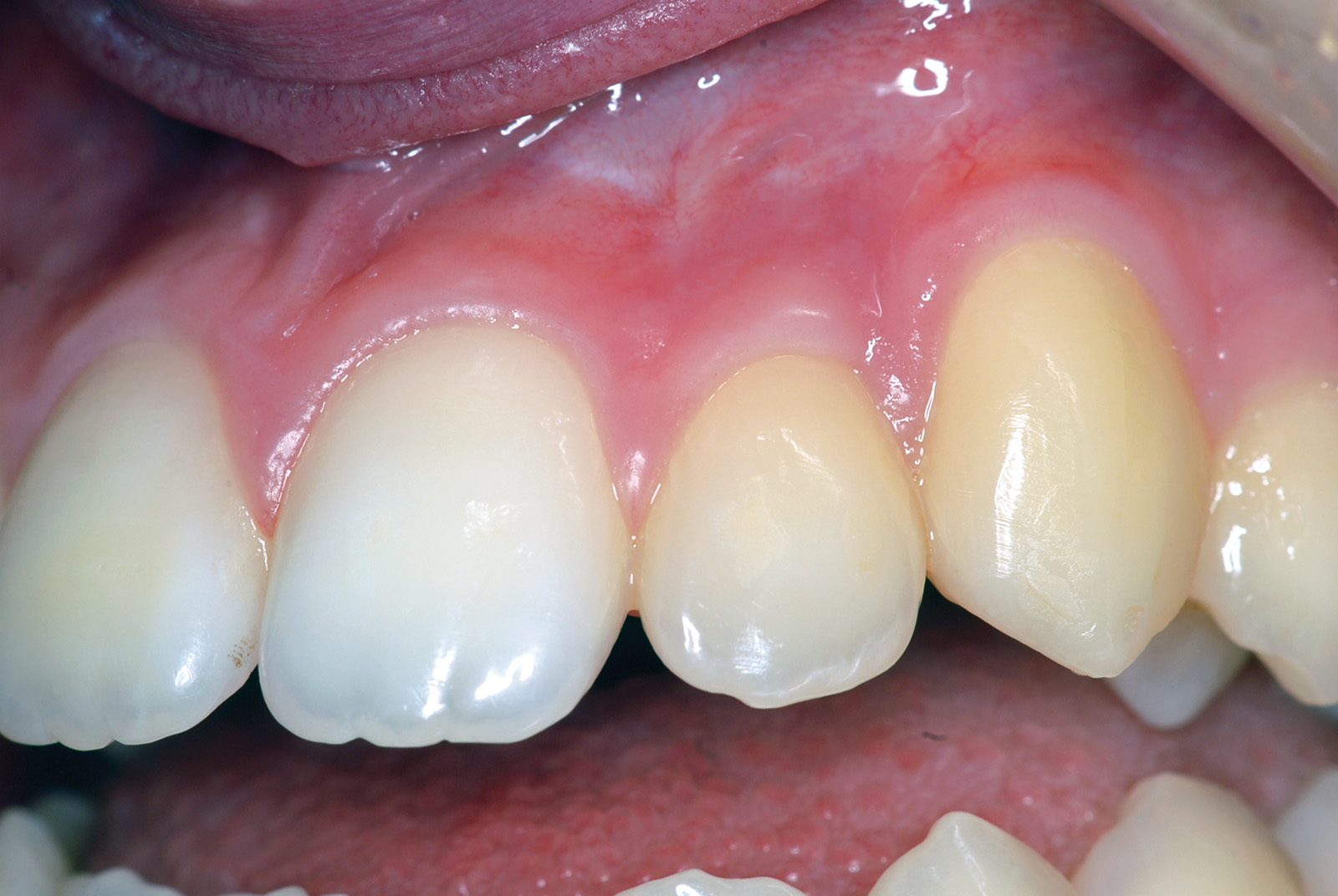
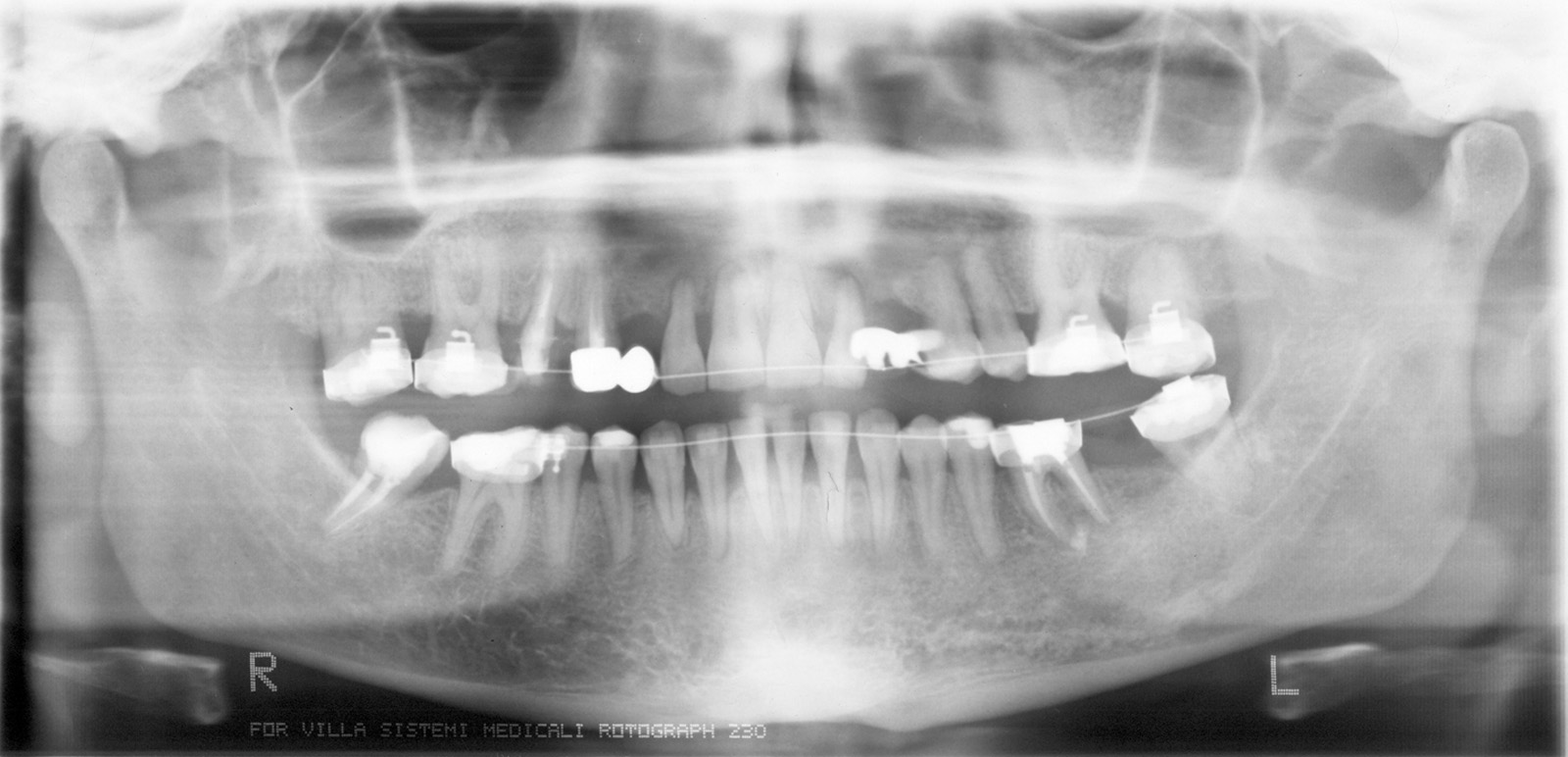
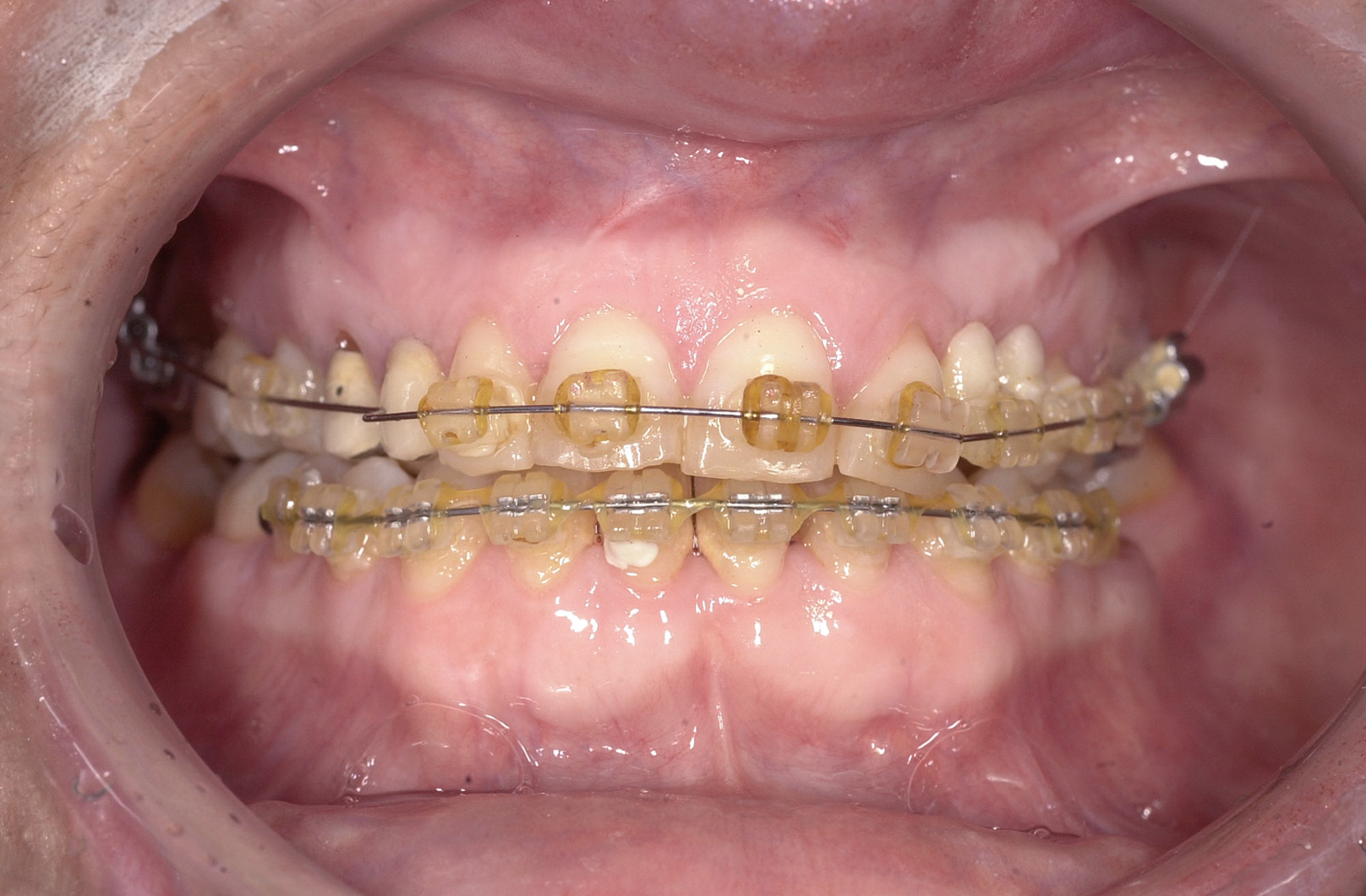
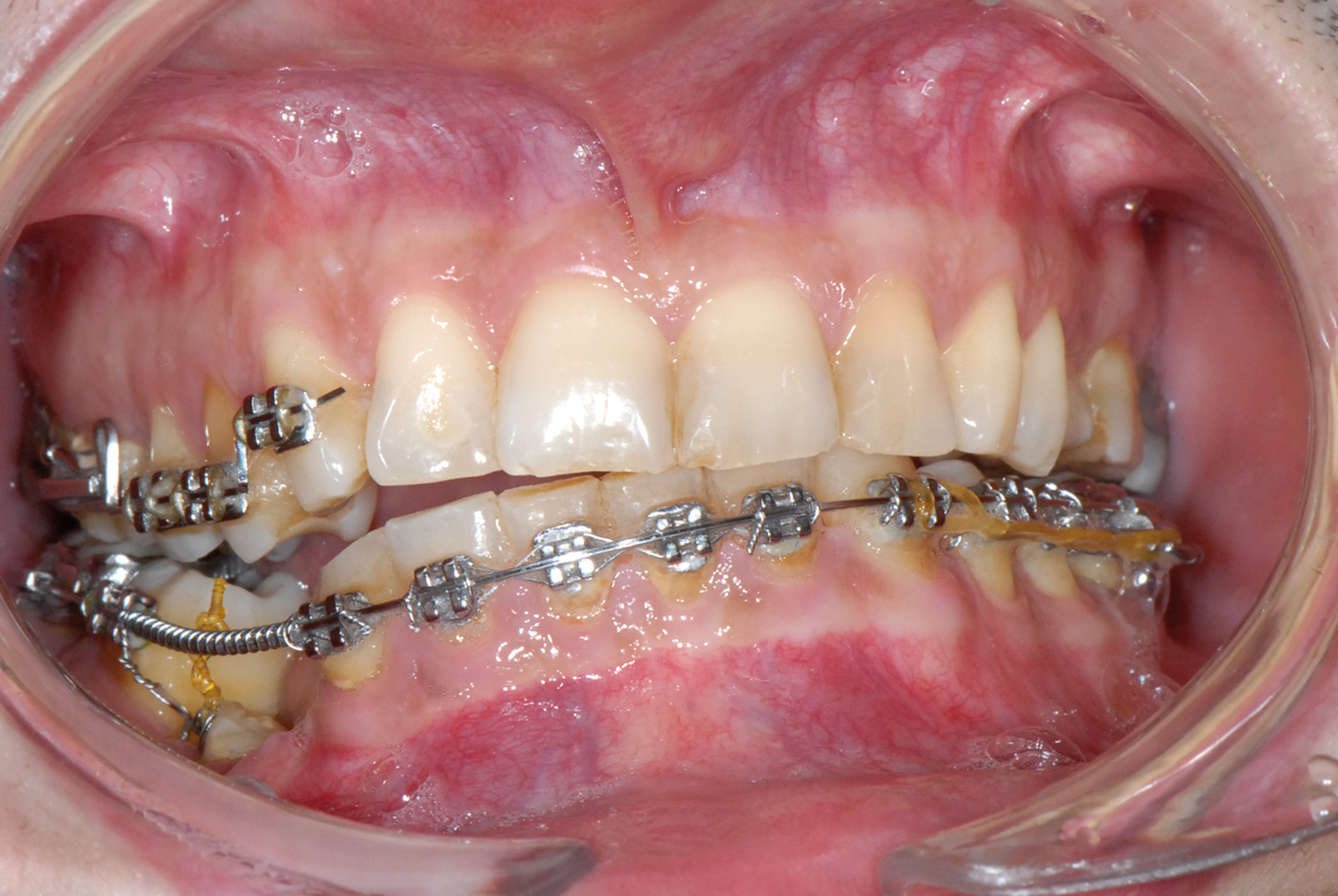
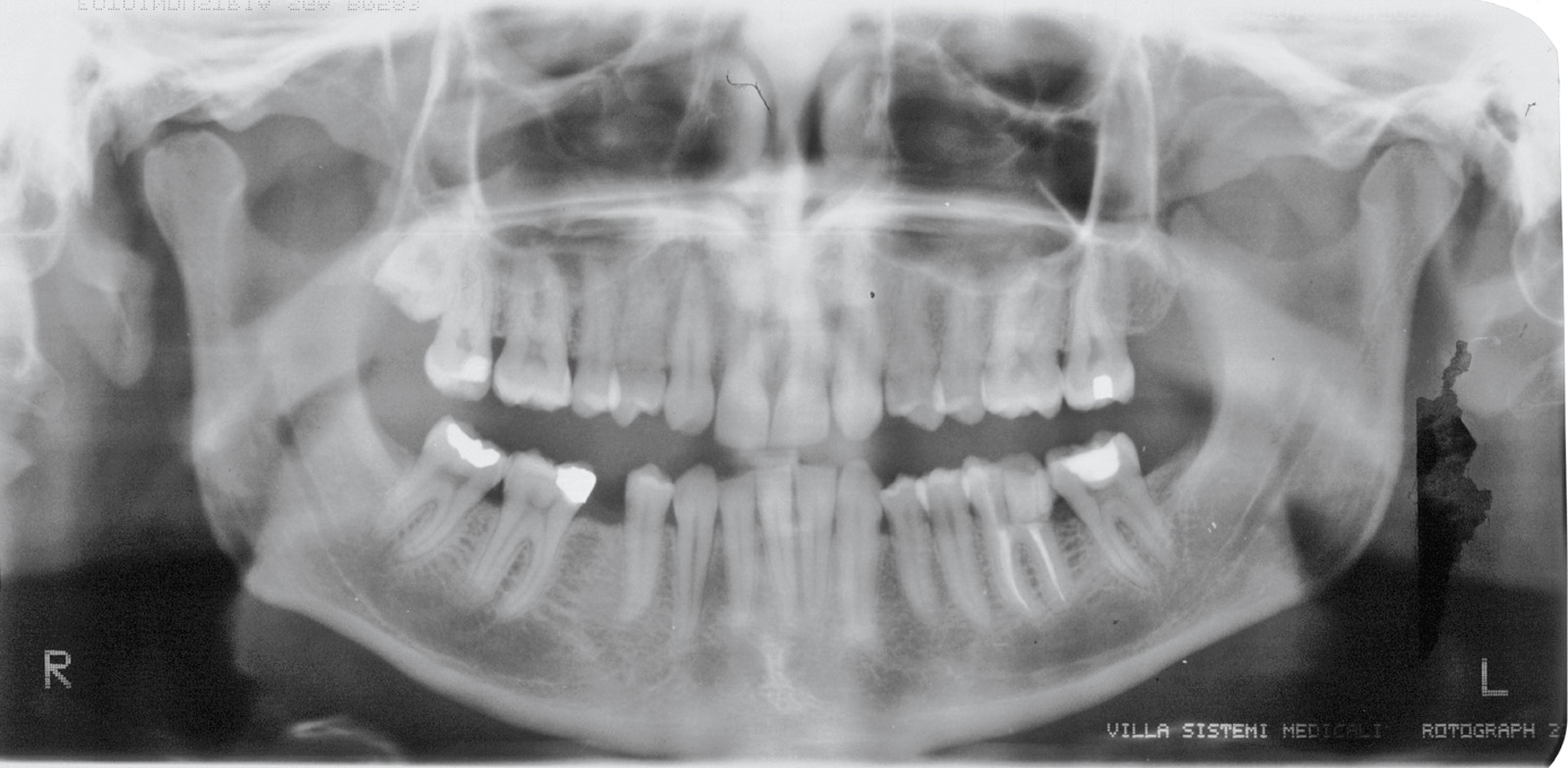
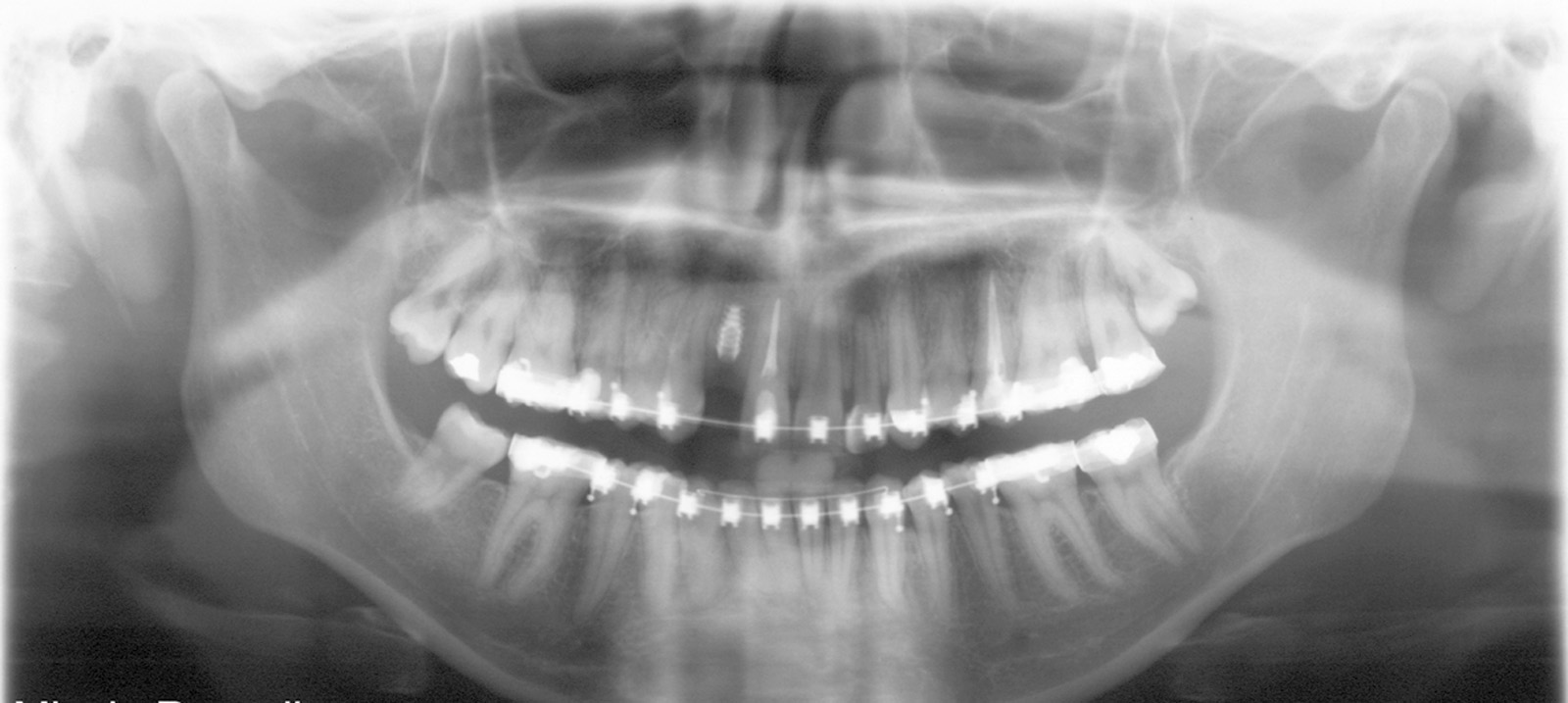
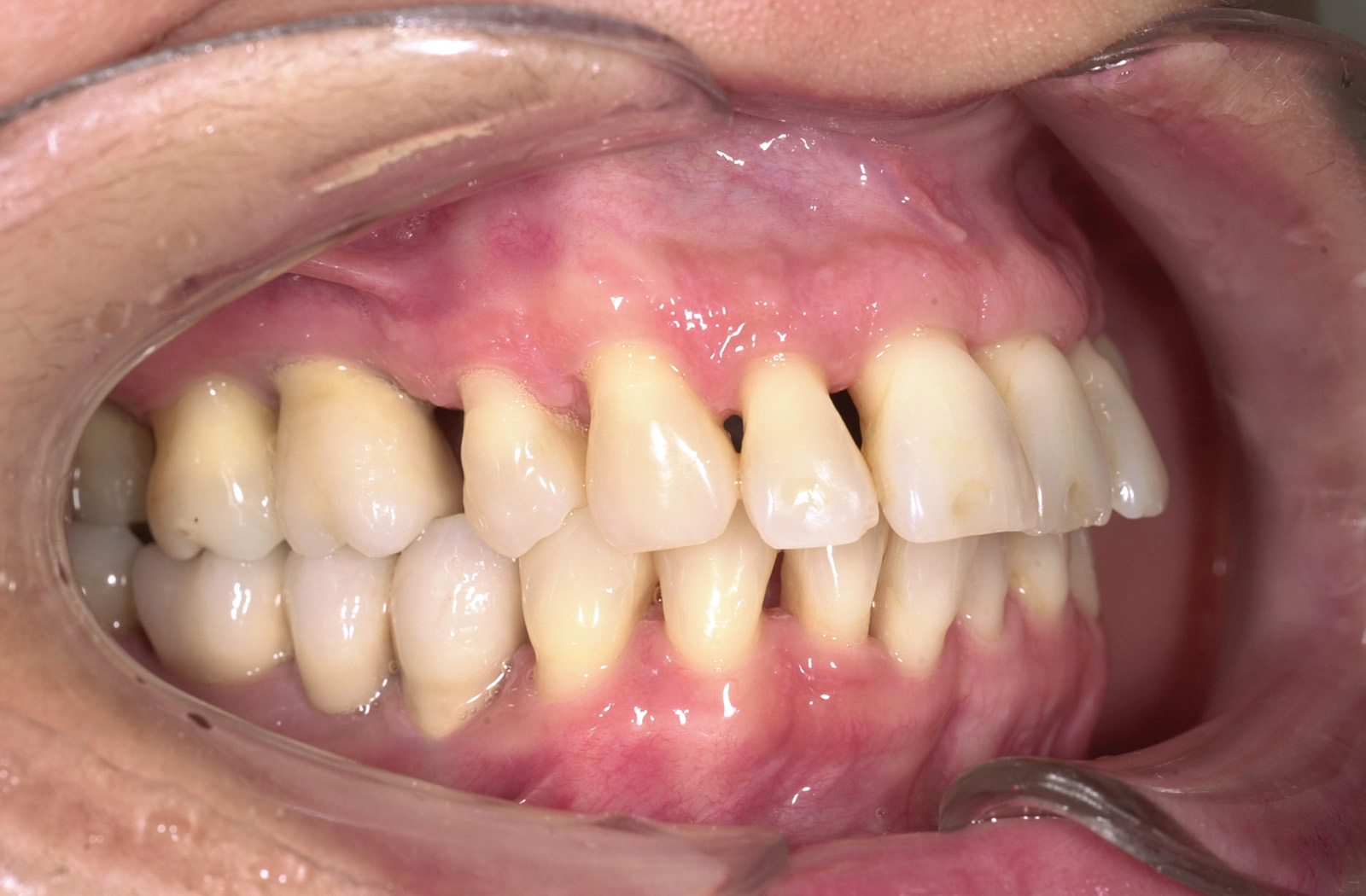
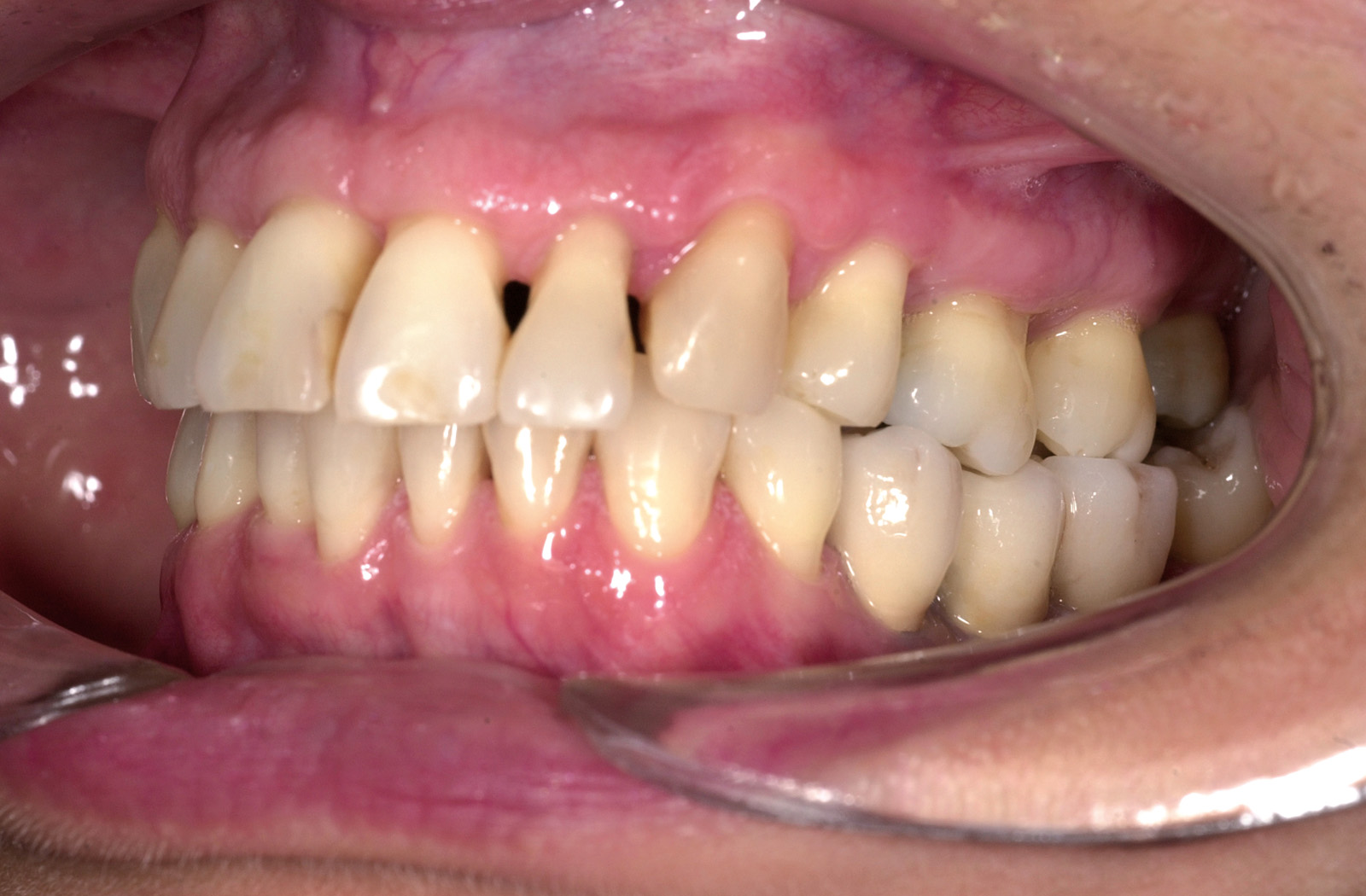
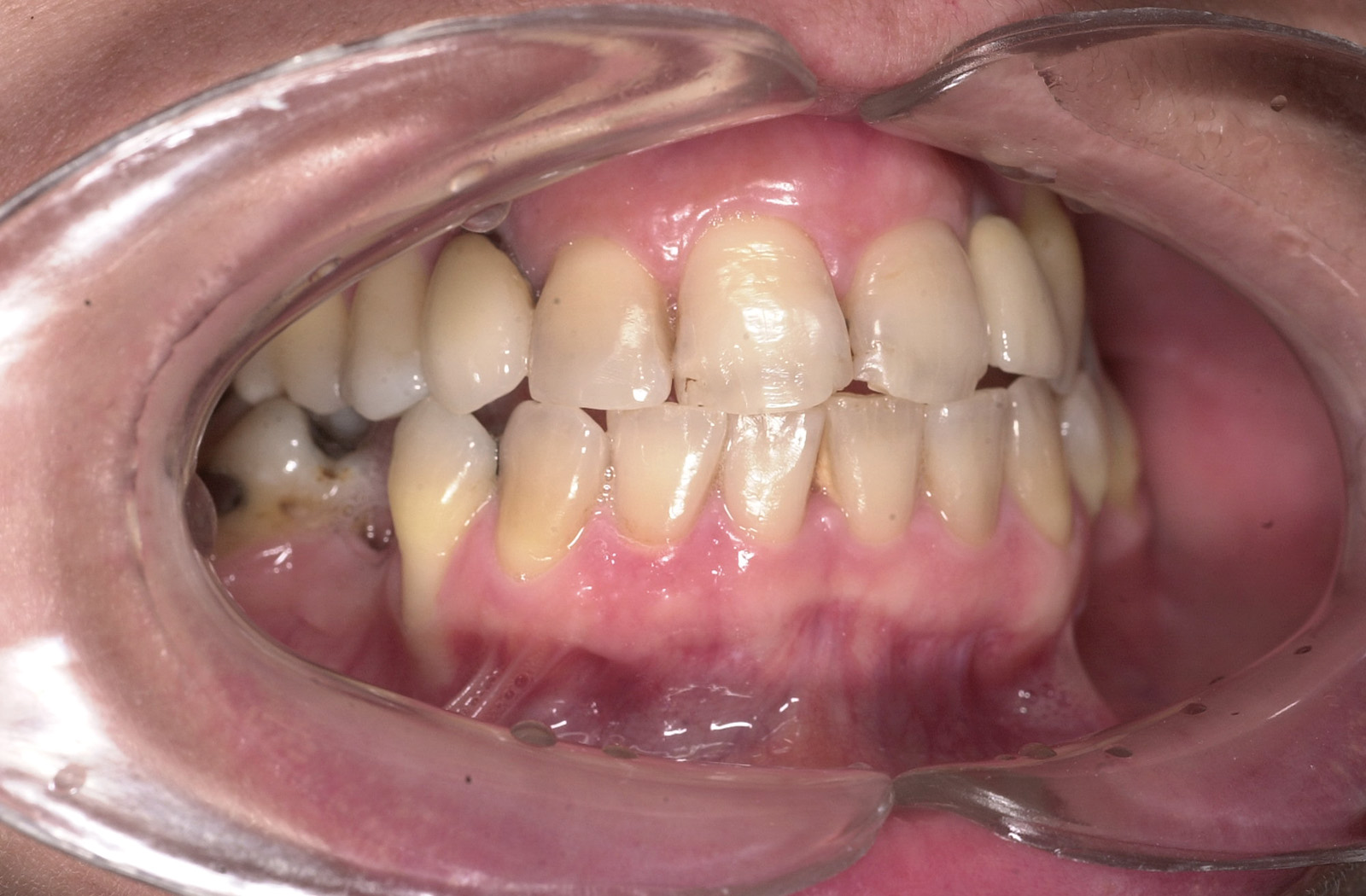
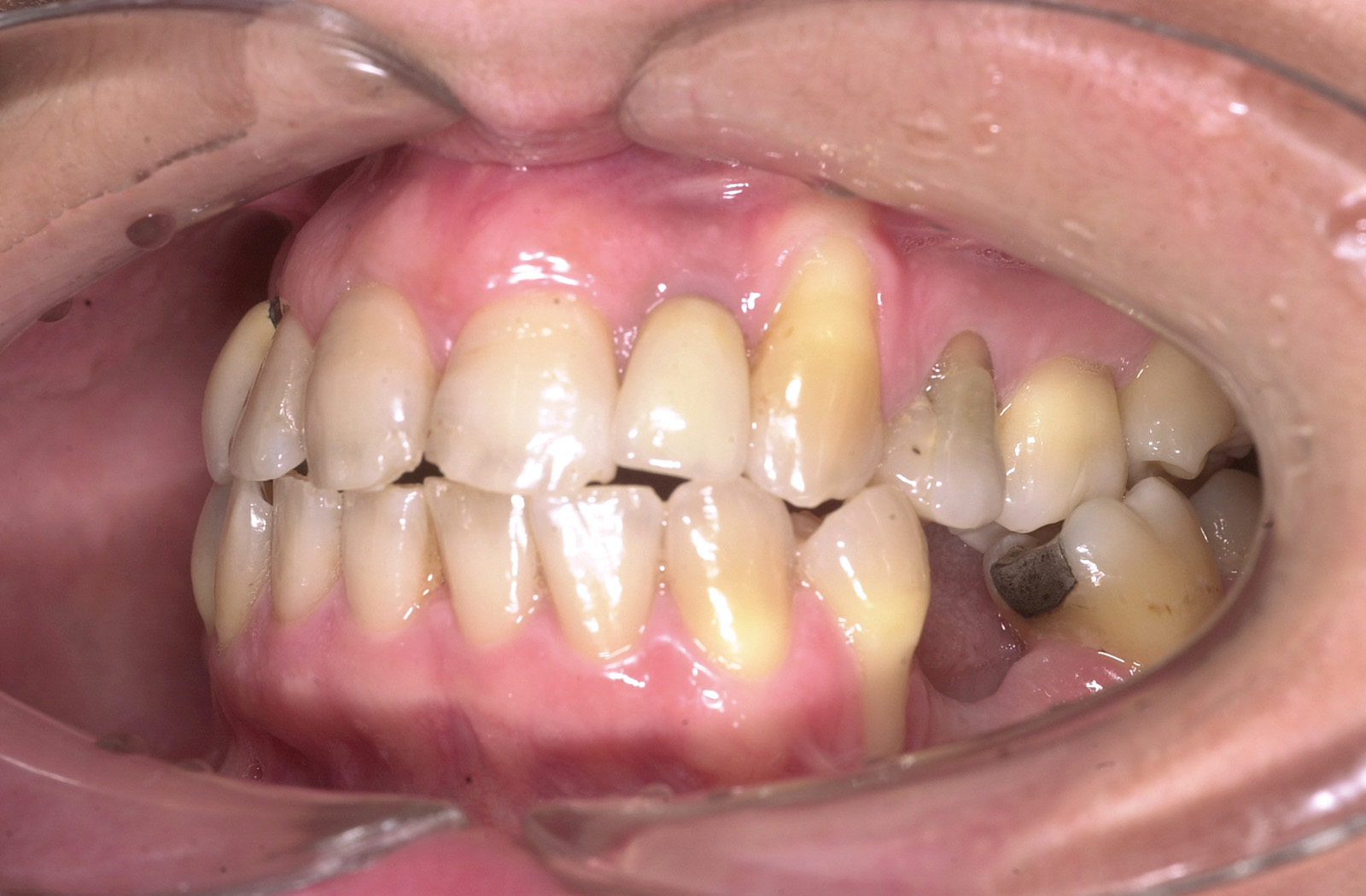
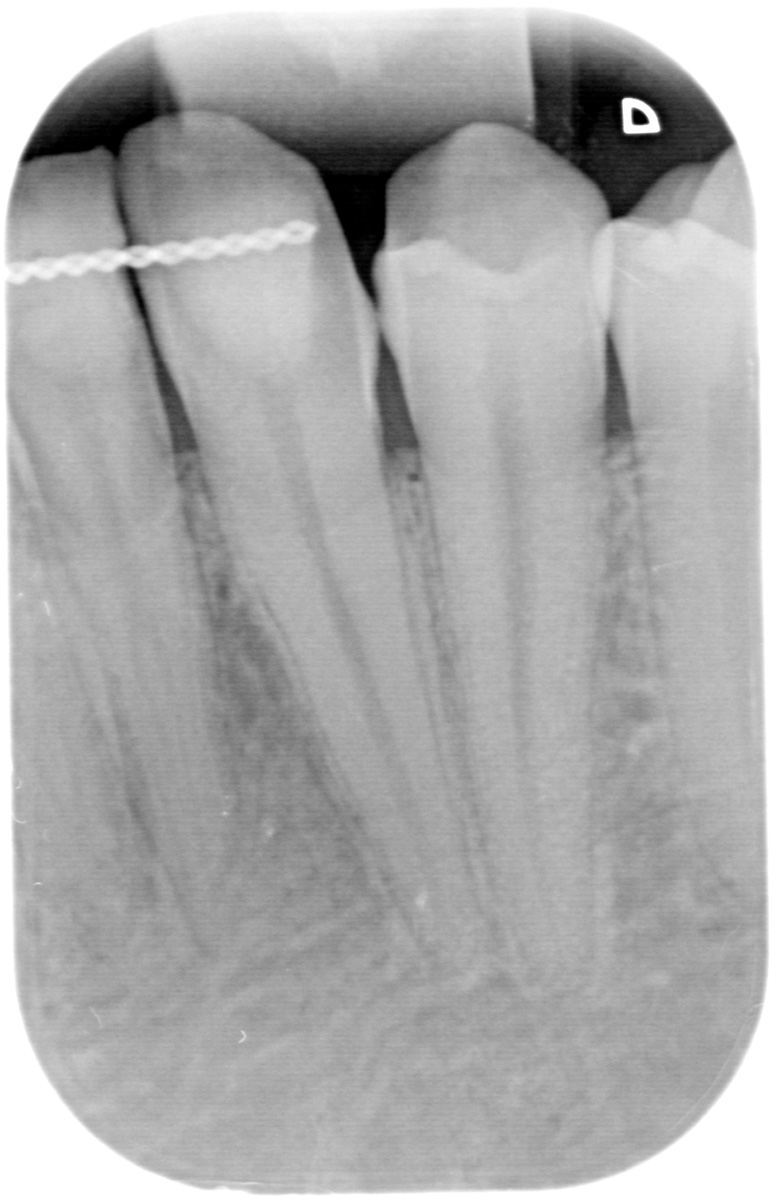
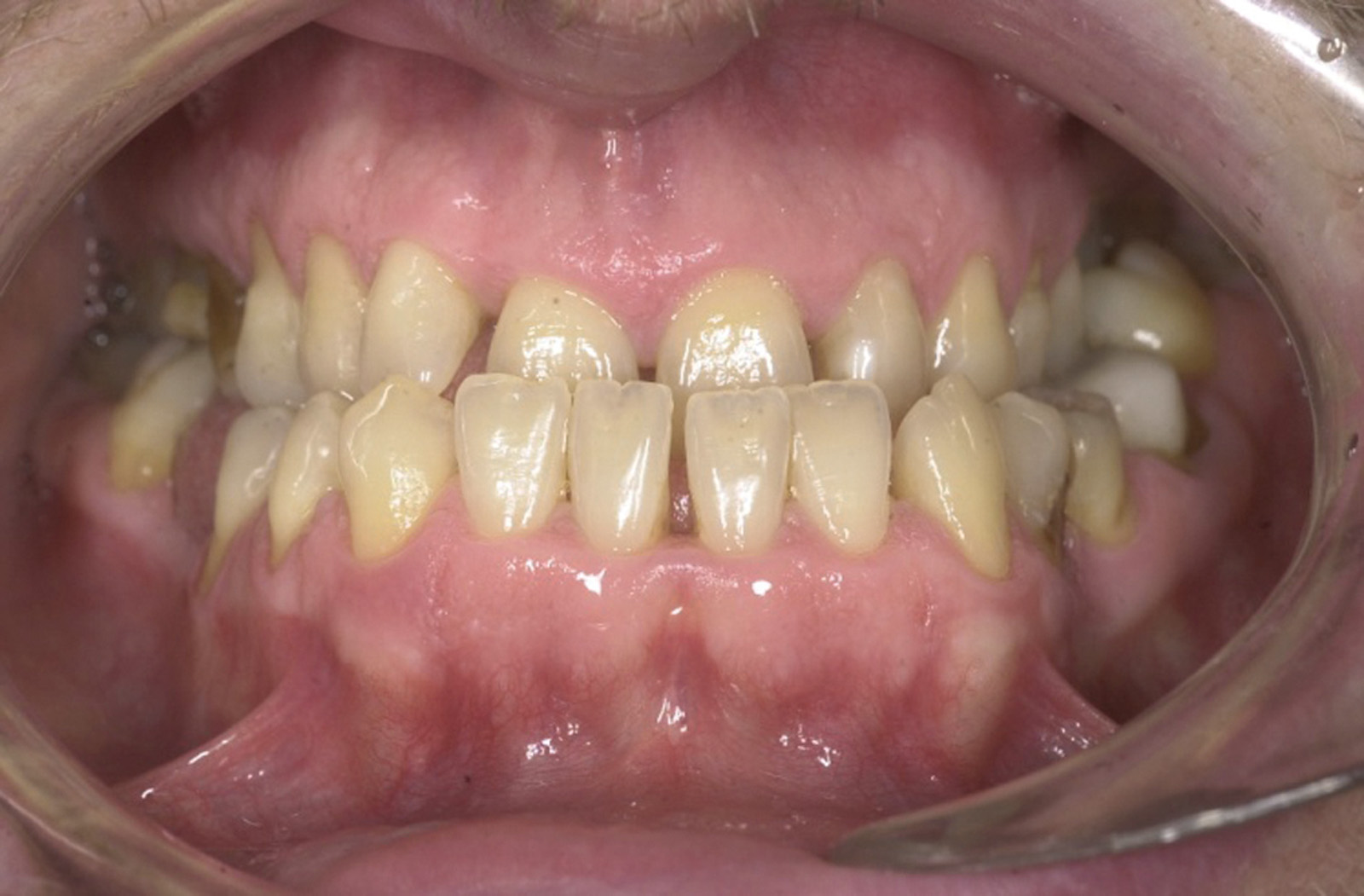
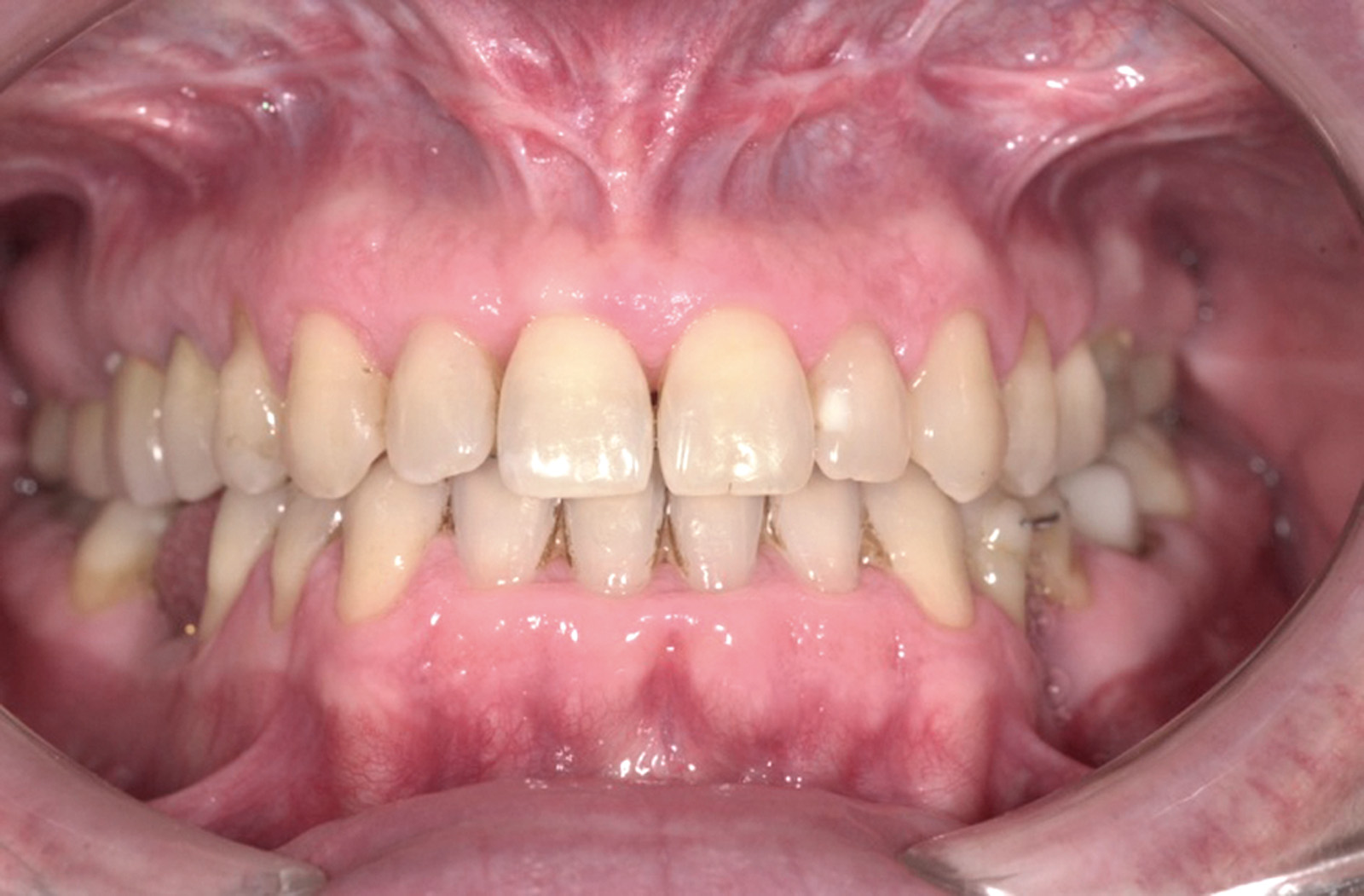
Estrazione immotivata dei premolari. L’argomento delle estrazioni a scopo ortodontico è dibattuto sin dagli inizi del 900, e Angle ne fu uno strenuo avversatore. Dopo di lui i suoi allievi, Tweed e Begg, le introdussero progressivamente fino a raggiungere negli anni ’60 il massimo del loro utilizzo (il 50% dei casi ortodontici era estrattivo). Oggi sono al minimo della loro indicazione (10% dei casi). Le estrazioni trovano la loro indicazione nei casi di affollamento e nei casi in cui sia necessario ridurre la protrusione dentale arretrando gli incisivi. I trattamenti alternativi consistono nell’espansione delle arcate nel primo caso e nei trattamenti chirurgici o nelle modifiche di crescita nel secondo10. Esistono delle linee guida che a partire dalla discrepanza di lunghezza d’arcata forniscono indicazioni sulla tecnica più indicata. Mentre è evidente che esiste una zona di sovrapposizione in cui entrambe le tecniche possono essere utilizzate (discrepanza da 5 a 9 mm), è chiaro che ogni zona estrema ha una specifica e indicata tecnica (espansione e “stripping” fino a 4 mm ed estrattiva oltre i 10 mm). L’utilizzo di una tecnica errata provoca la comparsa di problemi evidenti quali la recidiva di affollamento, una eccessiva protrusione dentale, la mancanza di sigillo orale e le recessioni gengivali per iper-espansione dell’arcata nei casi non estrattivi, mentre nei casi estrattivi possono comparire antiestetici diastemi e l’inestetico e vecchieggiante appiattimento del profilo del volto. Nei contenziosi in cui venga riconosciuto l’errore della scelta del trattamento estrattivo si assiste al riconoscimento di un danno alla persona assai rilevante perché si sono persi 4 denti integri e il trattamento emendativo risulta essere sempre assai complesso. Mai come in questo caso è rilevante l’informazione esaustiva e il conseguente consenso scritto del paziente al trattamento scelto (figura 1 a-e). - Camouflage vs ortodonzia chirurgica.
Con il termine di “camouflage” si intende un trattamento ortodontico di compenso dentale al fine di ridurre una malocclusione (ad esempio, estrazione dei premolari superiori e arretramento degli incisivi superiori in una II classe scheletrica). L’ortodonzia chirurgica invece ha come scopo il riposizionamento delle basi ossee al fine di ottenere una corretta occlusione. Anche in questo caso vi è una zona intermedia di malocclusioni in cui entrambi i trattamenti possono essere indicati e compito del sanitario, per minimizzare le contestazioni, è una completa informazione sui risultati ottenibili spesso facendo ricorso a tecniche di “imaging” digitale che, specie sul piano frontale, possono ben evidenziare i risultati ottenibili. Le tecniche di simulazione digitale dei risultati con immagini sono da alcuni criticate perché possono ingenerare aspettative non realistiche, ma studi recenti hanno dimostrato che questo in realtà non avviene11. Sono invece le situazioni estreme, in cui è indiscutibile quale dei due trattamenti sia chiaramente indicato, a essere fonte di responsabilità. Tipico è il caso di trattamento di compenso (inidoneo) iniziato nella convinzione che tanto in caso di mancato risultato si possa facilmente ricorrere alla chirurgia; ciò non è vero, sia perché i movimenti dentali del camouflage sono compensativi mentre quelli della ortodonzia pre-chirurgica sono decompensativi e quindi esattamente in direzione opposta, sia perché le estrazioni spesso necessarie nell’ortodonzia compensativa non lo sono, o perlomeno non riguardano i medesimi elementi dentari, nella ortodonzia chirurgica.
È inutile ricordare che un consenso informato a un trattamento con una indicazione errata non ha alcuna validità nell’esimere il sanitario dalle proprie responsabilità, in quanto il paziente può esprimere il proprio consenso scegliendo solo tra alternative terapeutiche valide e scientificamente percorribili. Allo stesso modo un sanitario non può intraprendere un trattamento ortodontico, ancorché richiesto e autorizzato dal paziente, se non rappresenta una valida alternativa terapeutica solo per acconsentire ai “desiderata” del paziente.
Errori e complicanze durante la terapia
Inadeguata documentazione clinica durante il trattamento
Profili di colpa professionale sono evidenziabili anche per inadeguatezza della documentazione clinica e radiografica in corso di trattamento ortodontico e non solo prima dello stesso. Infatti svariate sono le complicanze che possono verificarsi in un trattamento ortodontico e un diario clinico non accurato può essere determinante per attribuire elementi di colpa al sanitario; ad esempio, la comparsa di carie per lo scarso livello di igiene orale tenuto dal paziente deve essere riportata puntualmente nel diario, con le rinnovate motivazioni al paziente da parte dell’operatore, associata all’esecuzione di radiografie “bite-wing”, con le eventuali sedute di igiene eseguite e, ove necessario, la rimozione degli apparecchi ortodontici applicati. Altro esempio, la comparsa di rizolisi, mai controllata radiograficamente dal sanitario nel corso di pluriennali trattamenti ortodontici, rizolisi che è rilevata spesso dopo molto tempo da altro curante a causa della mobilità dentale.
Anche la mancanza di fotografie o modelli in gesso in corso di terapia o al termine delle medesime, può comportare per il sanitario l’impossibilità di dimostrare che il trattamento era stato adeguatamente concluso e il disallineamento lamentato è frutto di recidiva.
Discorso a parte per il consenso: è infatti evidente che un trattamento duraturo come quello ortodontico possa richiedere adeguamento del piano di cura, del preventivo e quindi in definitiva del consenso del paziente: pertanto è facile intuire come anche la mancanza di un aggiornamento del consenso per la variazione del trattamento eseguito, purché significativa, possa configurare profilo di colpa professionale per il sanitario che ha variato il piano di cura.
Danni iatrogeni durante il trattamento
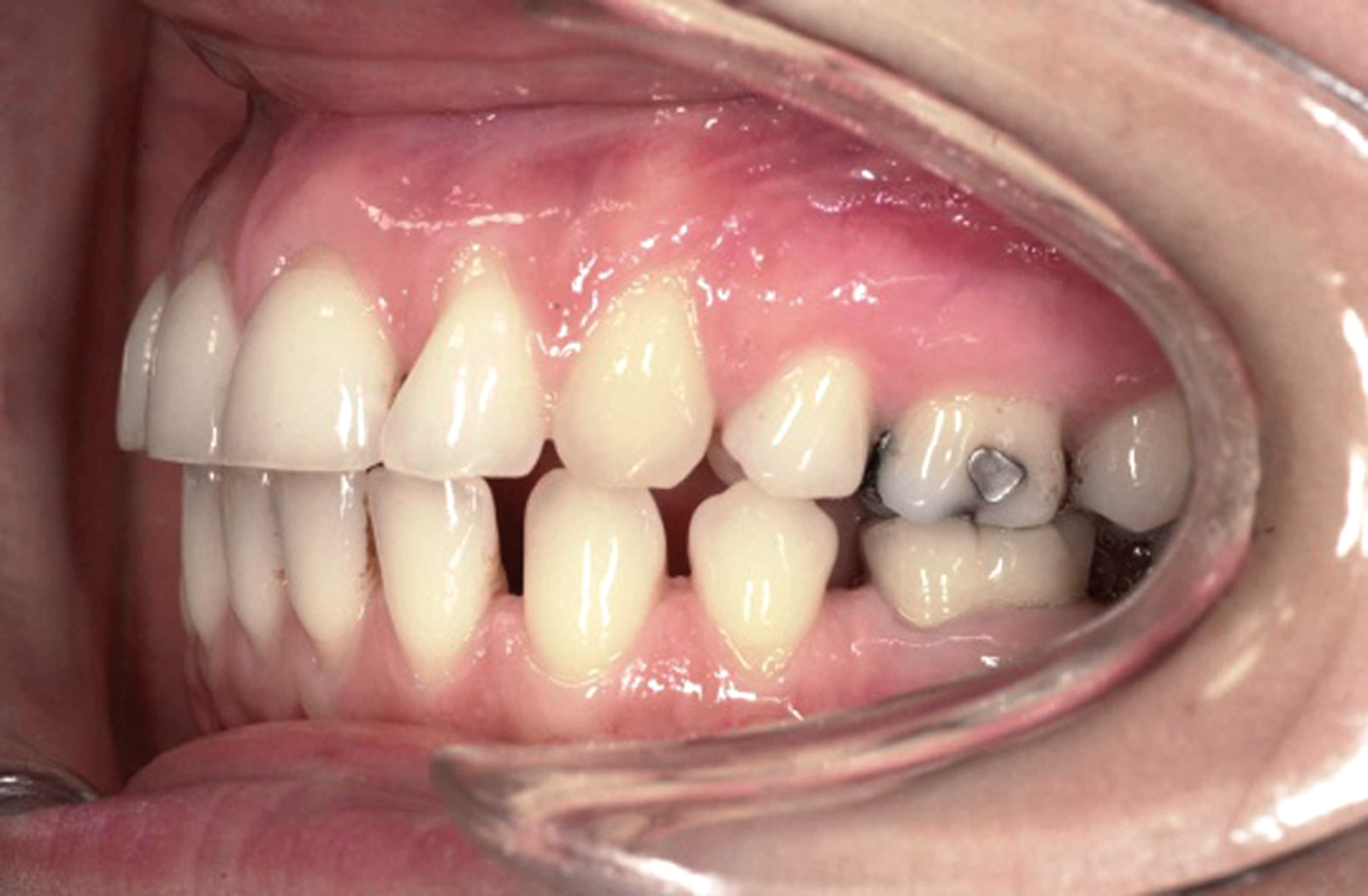
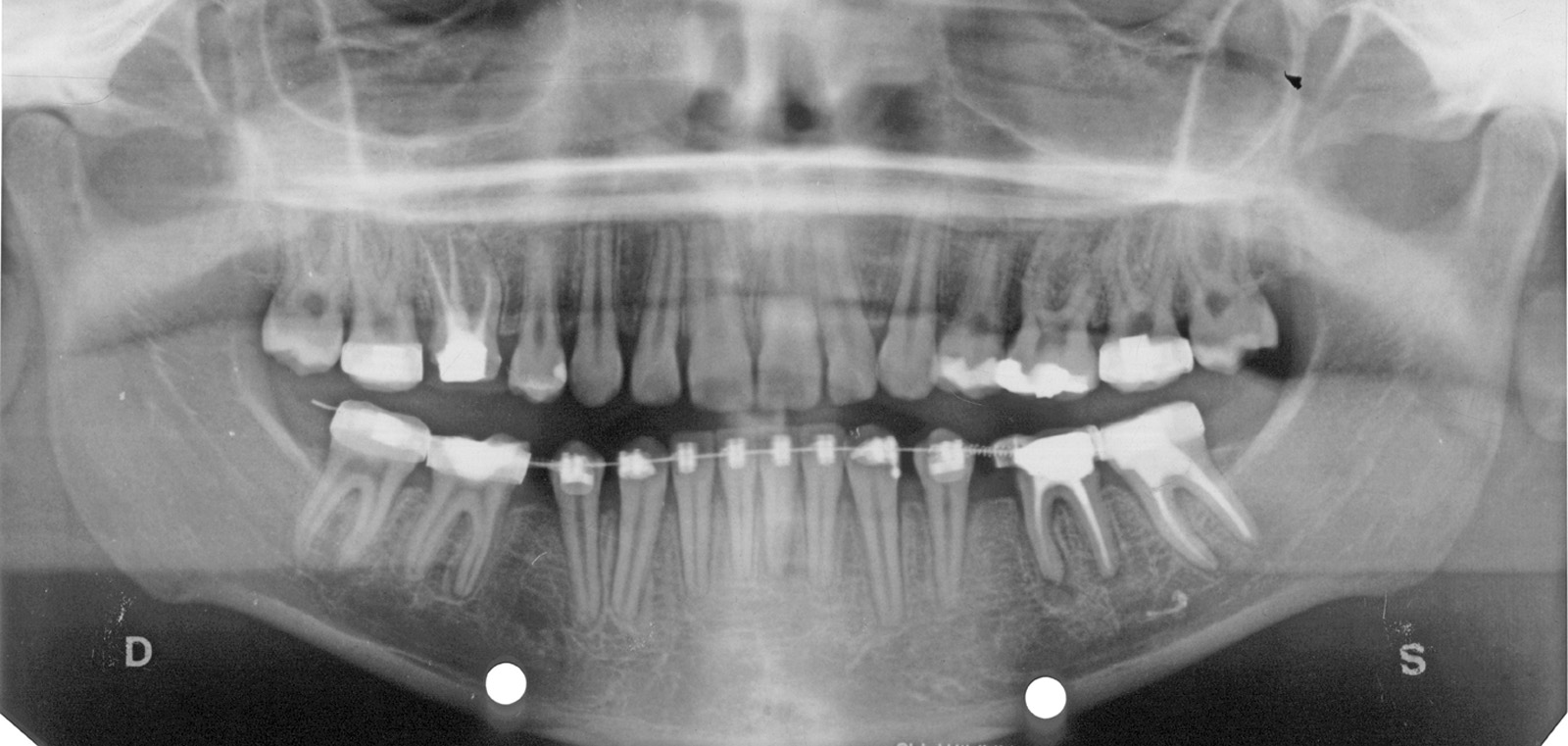
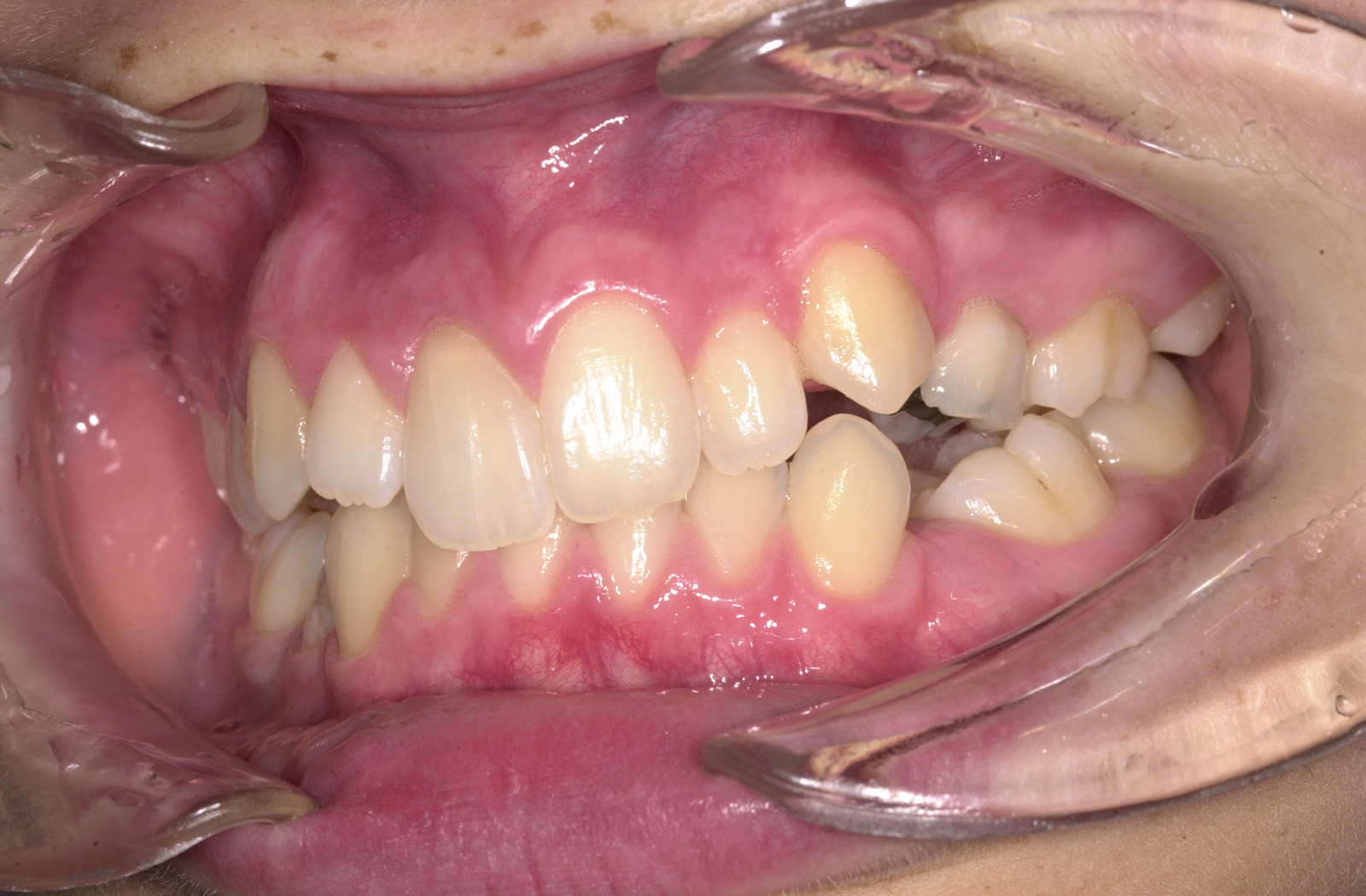
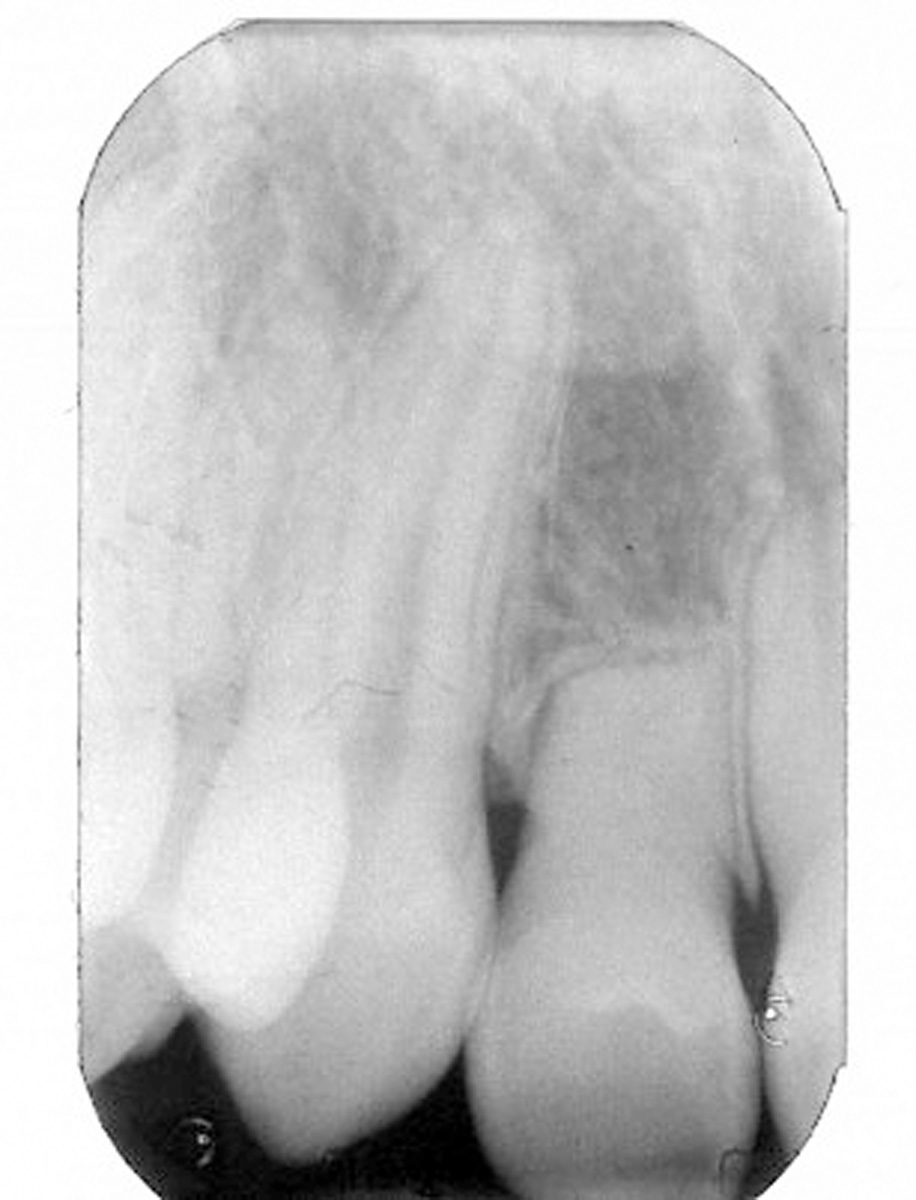
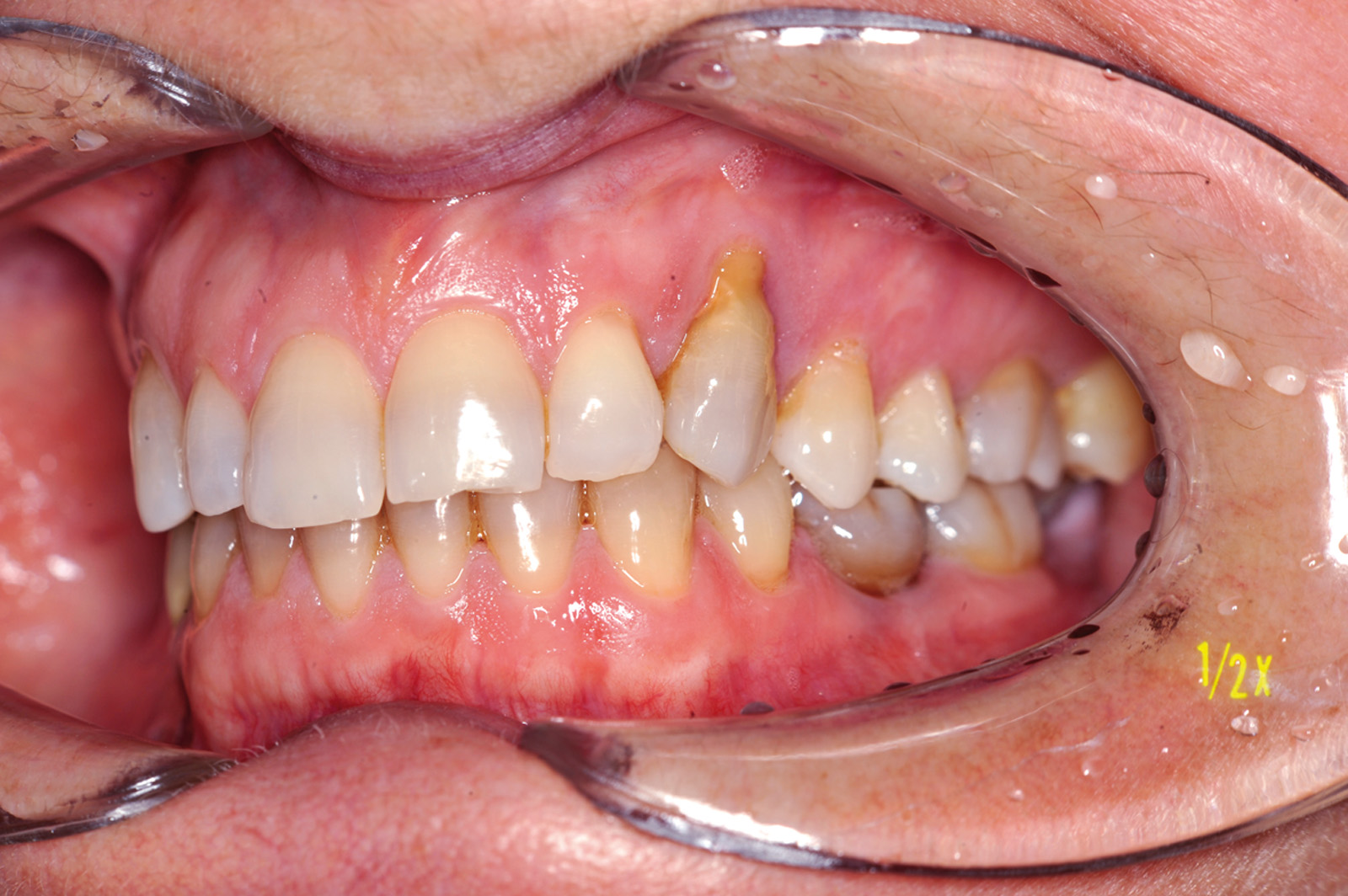
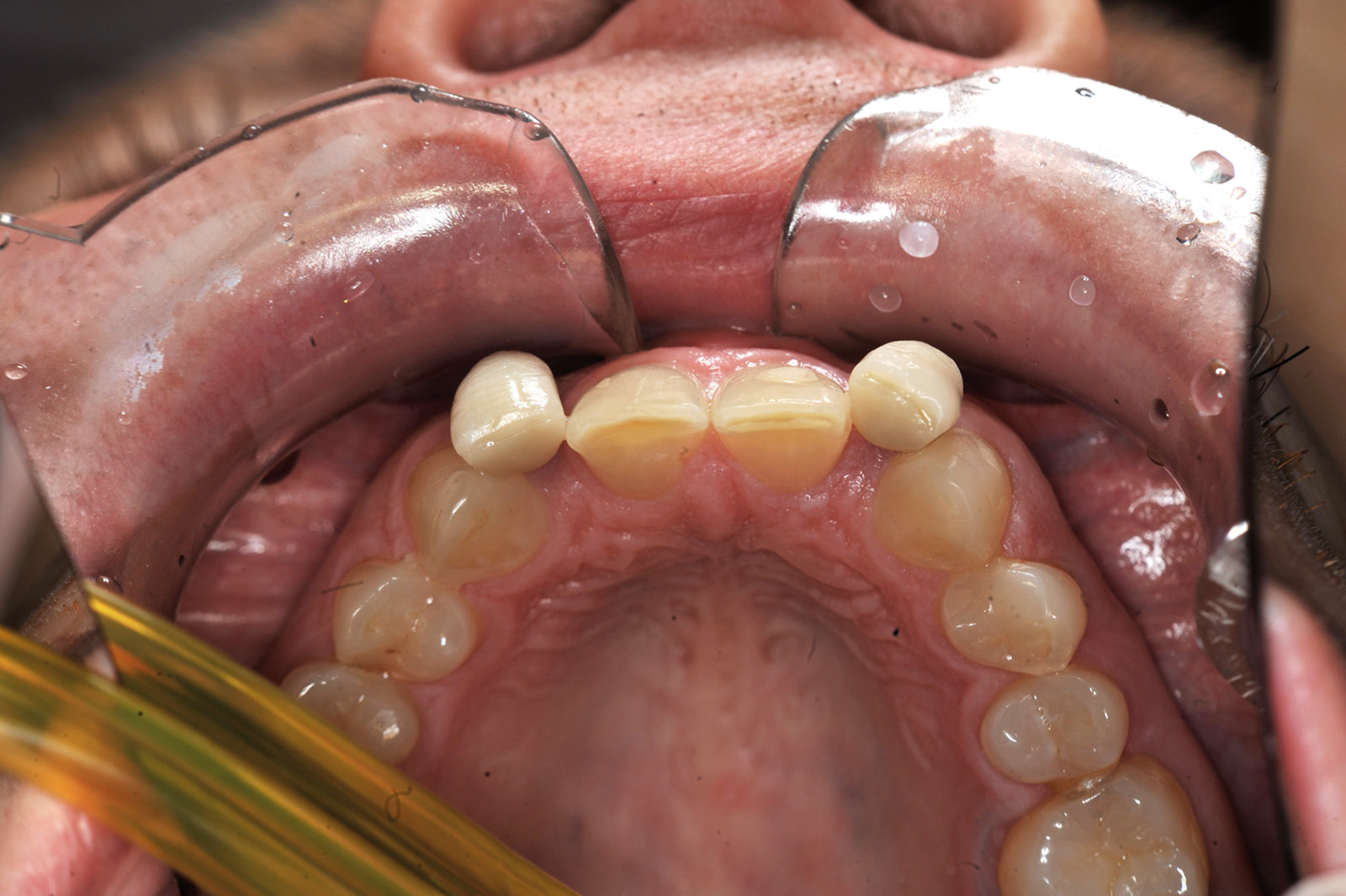
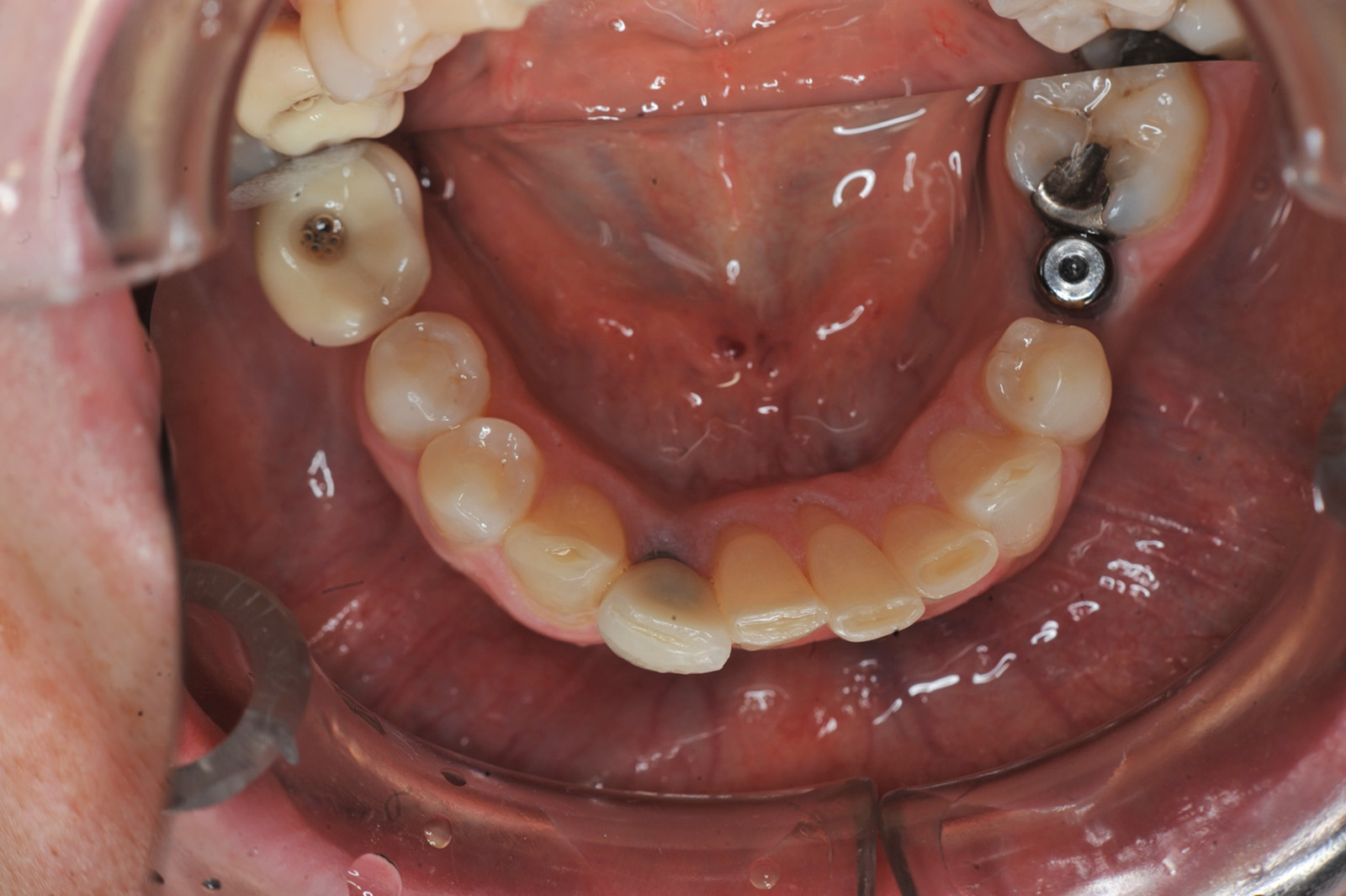
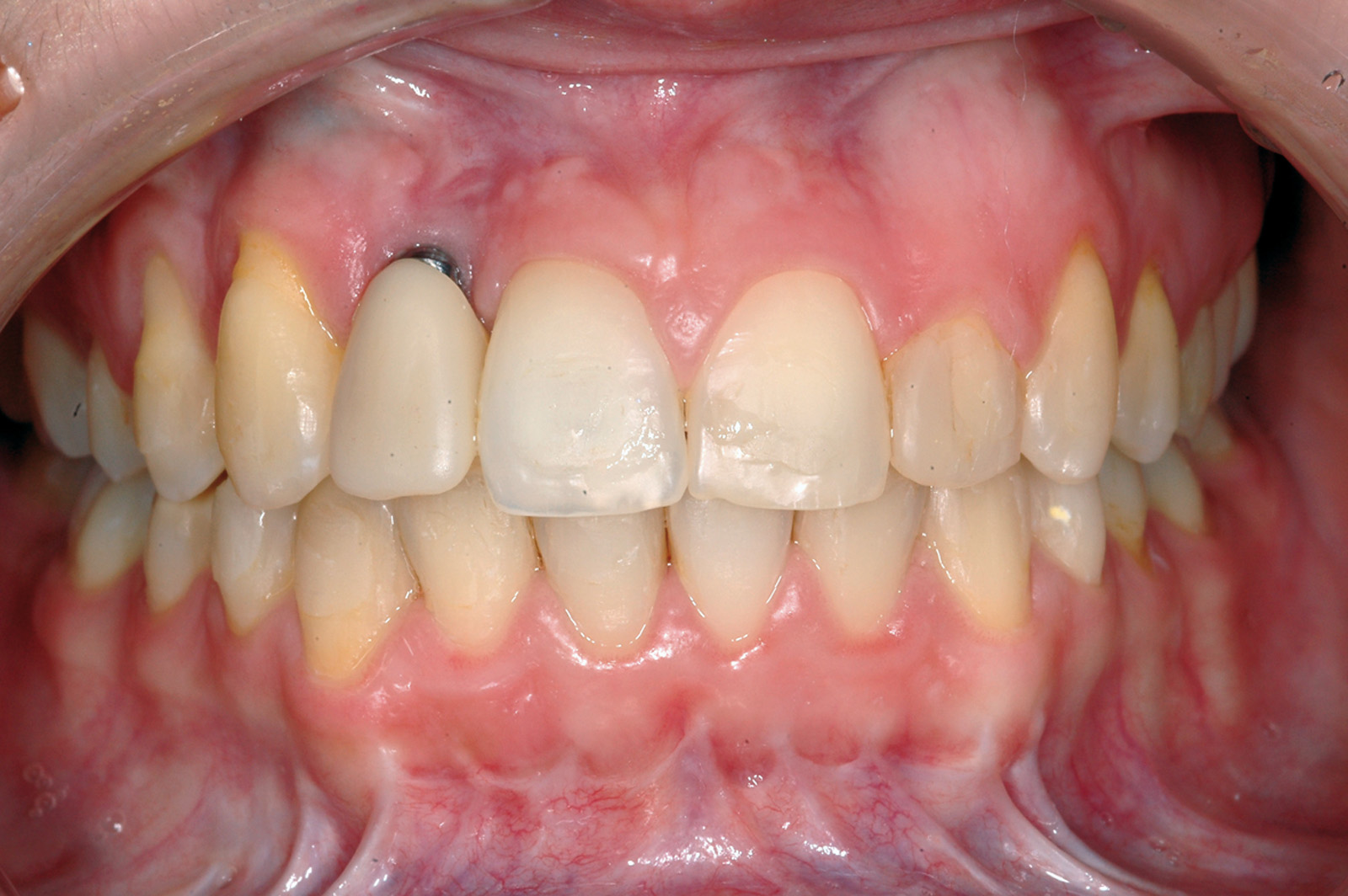
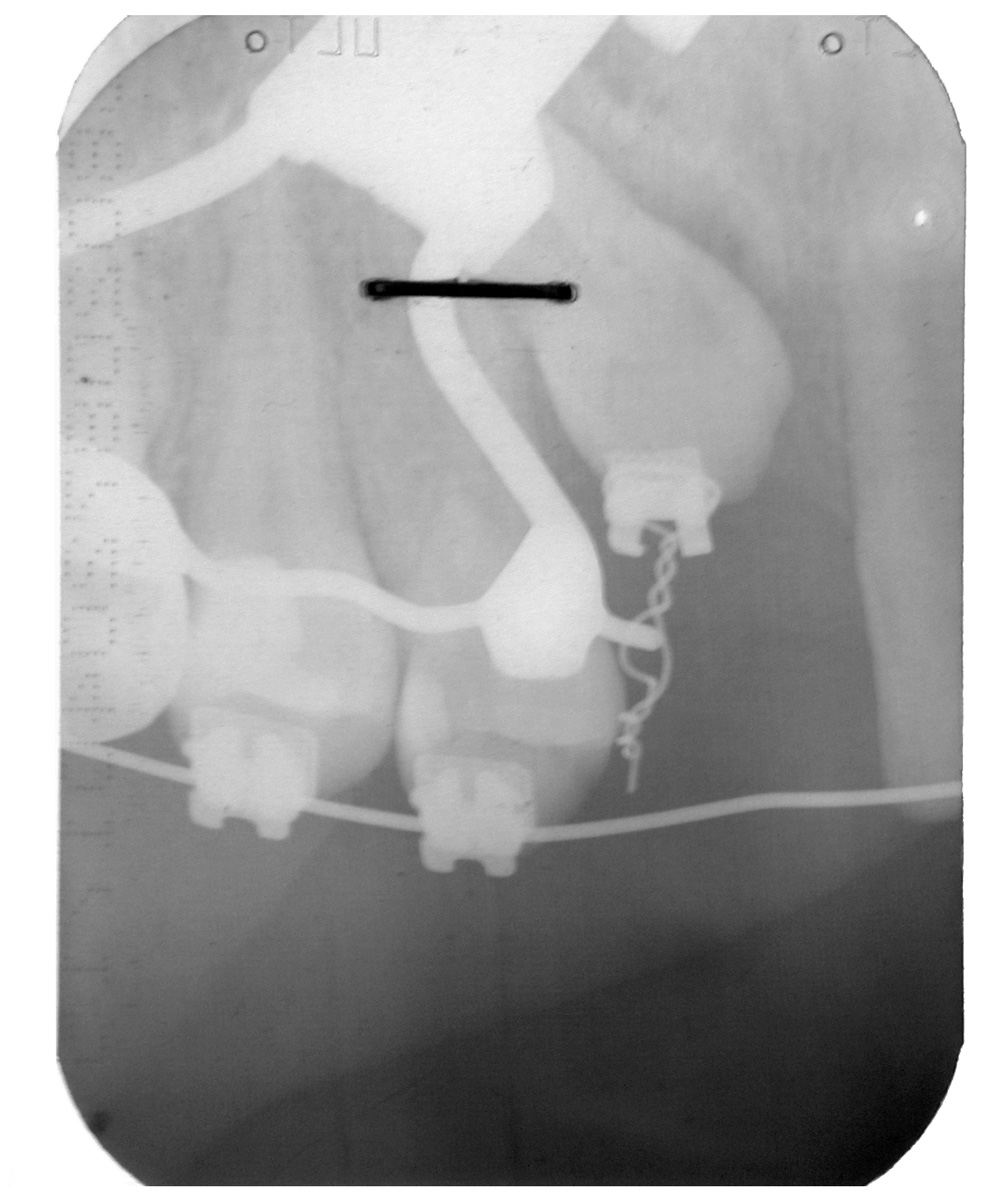
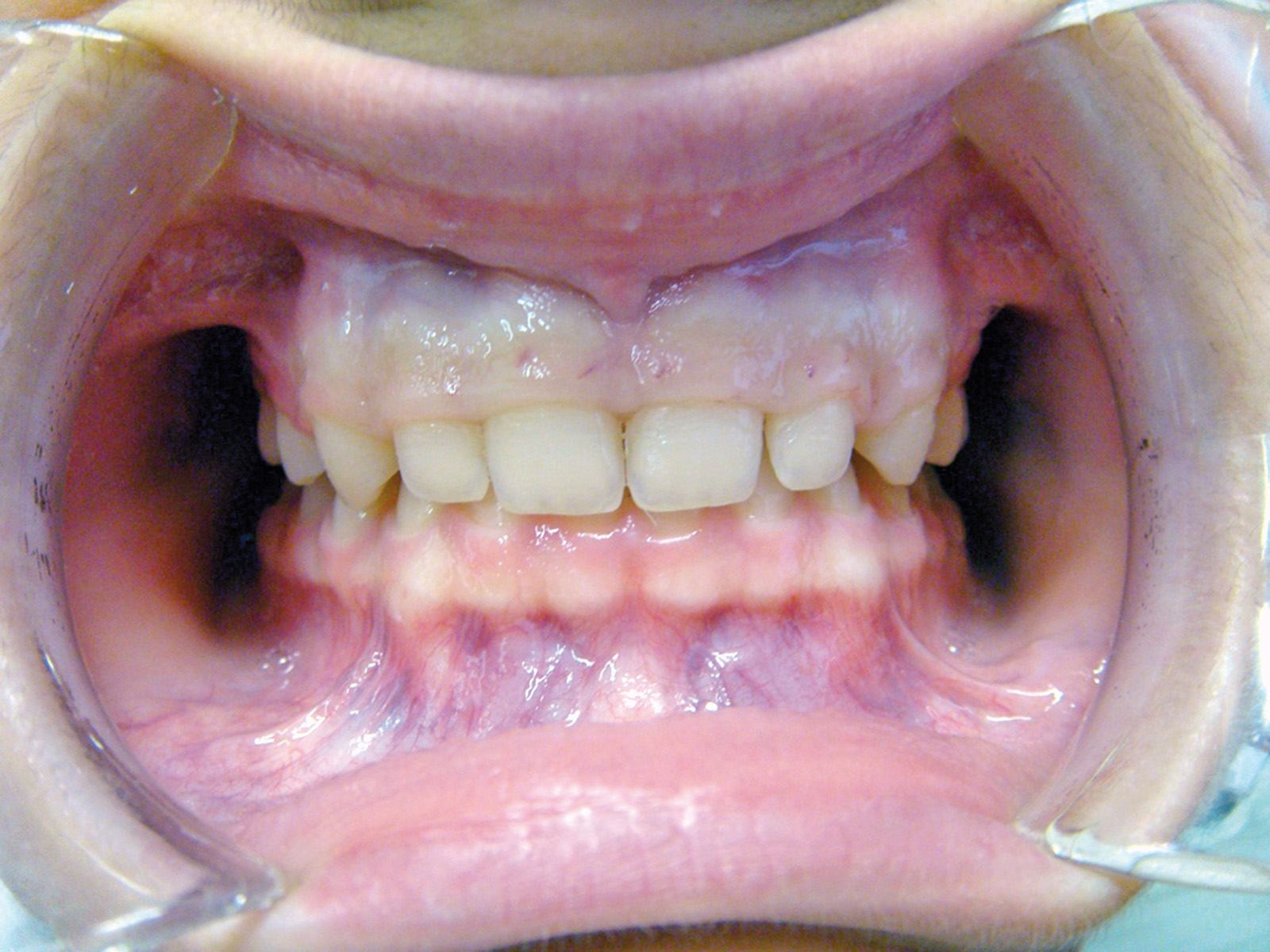
Estrazione di dente errato Non sono infrequenti gli errori per estrazione a scopo ortodontico di un dente errato; ciò può avvenire per un errore consapevole del sanitario conseguente a scelta errata del dente o dei denti da sacrificare, oppure può avvenire per errore inconsapevole del sanitario che estrae un dente diverso da quello indicato nel piano di trattamento (evenienza non infrequente quando chi estrae il dente non è l’ortodontista stesso) (figura 2 a-d).
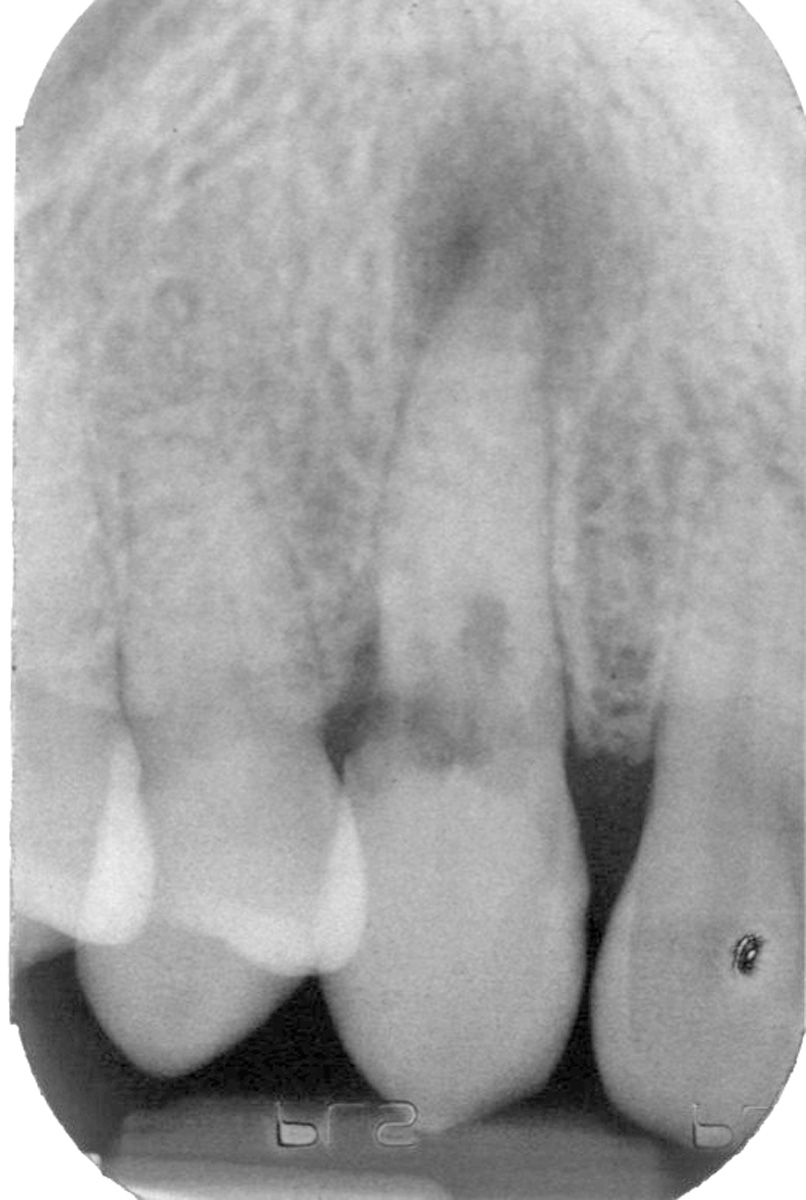
Riassorbimento radicolare La possibilità di un riassorbimento radicolare secondario a trattamento ortodontico è argomento controverso in letteratura.
Da più parti si è concordi nel ritenere che modesti riassorbimenti apicali (entro i 2 mm) non determinano mobilità e non compromettono la stabilità futura del dente, per cui non configurano responsabilità professionale e sono da considerarsi “fisiologici” nei trattamenti ortodontici. Diverso è il caso dei riassorbimenti radicolari che coinvolgono oltre la metà della lunghezza del dente con evidente mobilità, perché in questo caso la responsabilità del sanitario è evidente, non tanto per aver determinato la rizolisi, ma soprattutto per non aver intercettato attraverso controlli clinici e radiografici il riassorbimento, prendendo adeguati e precoci provvedimenti (interruzione trattamento, riduzione delle forze di trazione).
Secondo alcuni Autori12 il riassorbimento radicolare è causato da forze o da momenti troppo intensi, troppo duraturi o applicati in modo alternato (jiggling) su un paziente con predisposizione individuale (pregressi trattamenti, maschi maggiormente a rischio, precedenti traumi dentari, età maggiore di 12 anni, overjet maggiore di 4 mm, canino disincluso palatalmente, meccaniche intrusive).
Quindi, non essendo possibile prevedere se un trattamento, ancorché eseguito in maniera corretta, comporterà rizolisi, l’addebito di responsabilità scatterà esclusivamente quando la mancanza di controlli radiografici durante i trattamenti di lunga durata impedisce al sanitario di diagnosticare una rizolisi in corso e di intervenire con opportuni provvedimenti.
In termini di rischio di sviluppare riassorbimento radicolare durante il trattamento ortodontico, è bene precisare che statisticamente tale rischio è identico per denti vitali e denti correttamente devitalizzati, mentre risulta aumentato nei trattamenti che coinvolgono denti traumatizzati o non correttamente devitalizzati.
Pertanto sarà compito del dentista provvedere al corretto “risanamento” dei denti incongruamente devitalizzati da sottoporre a trazione.
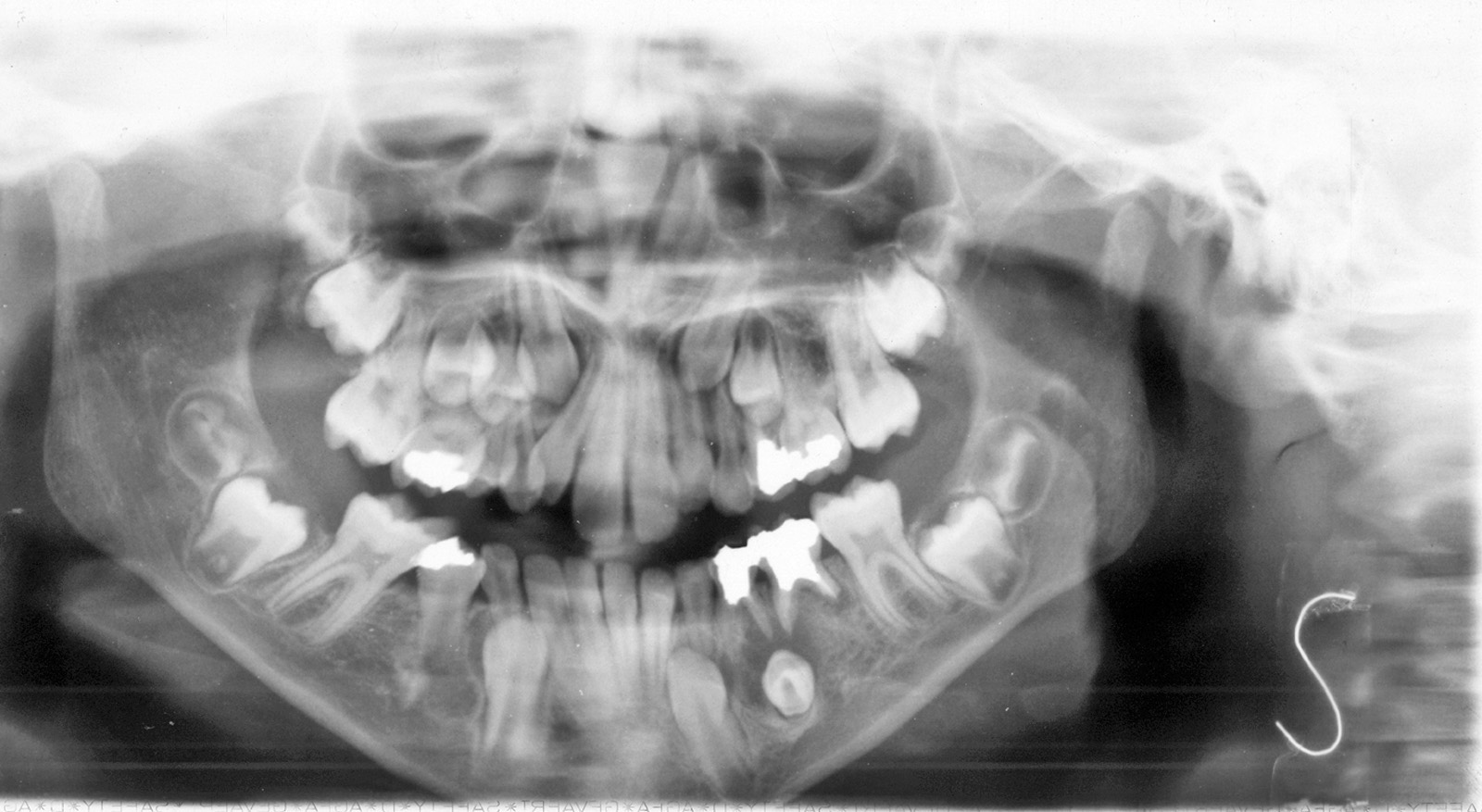
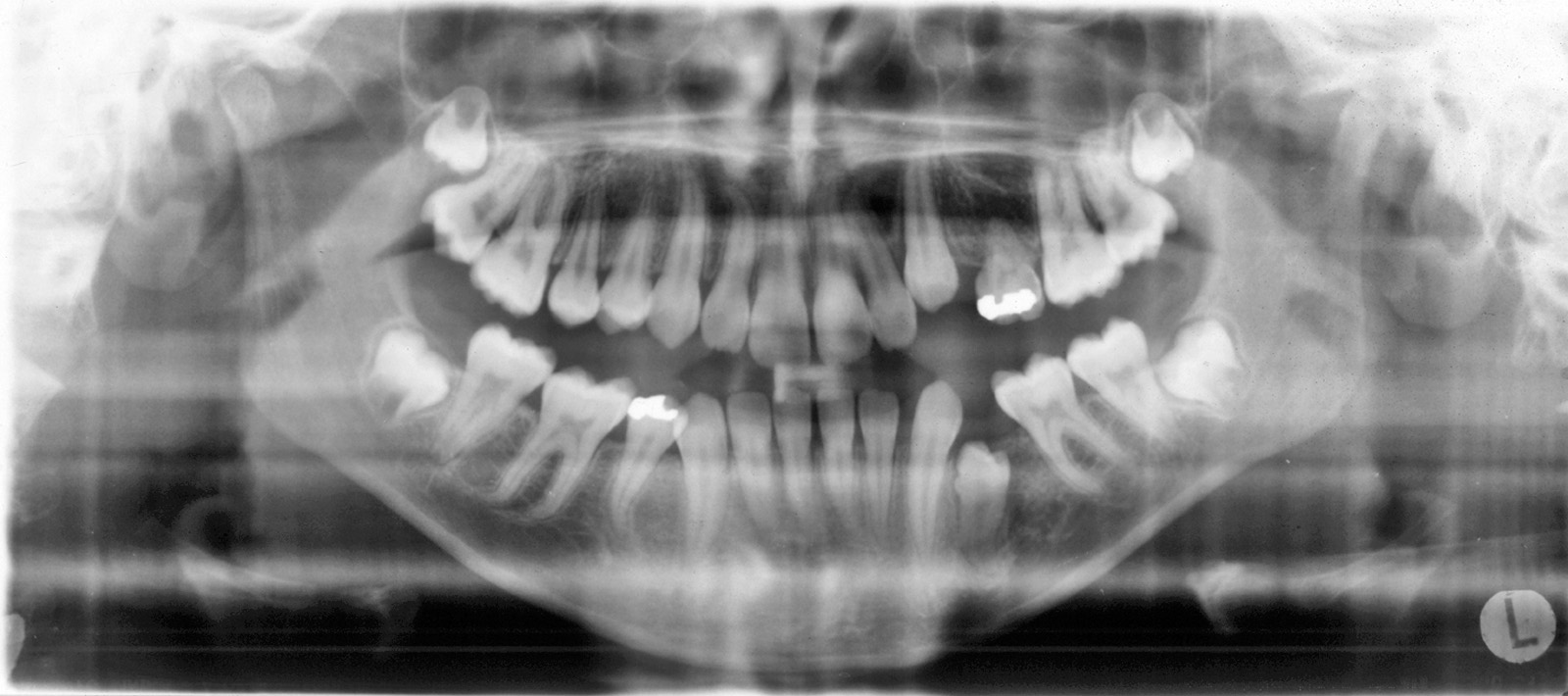
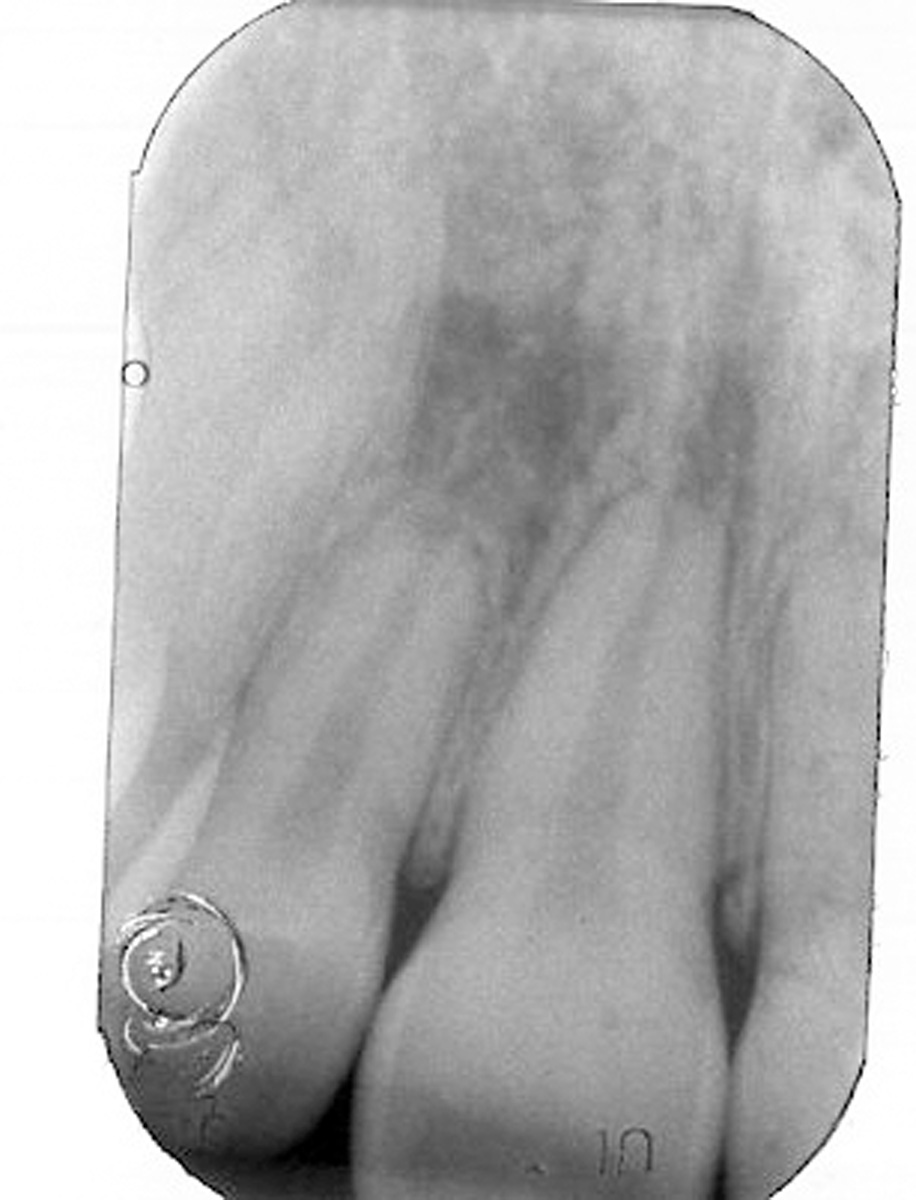
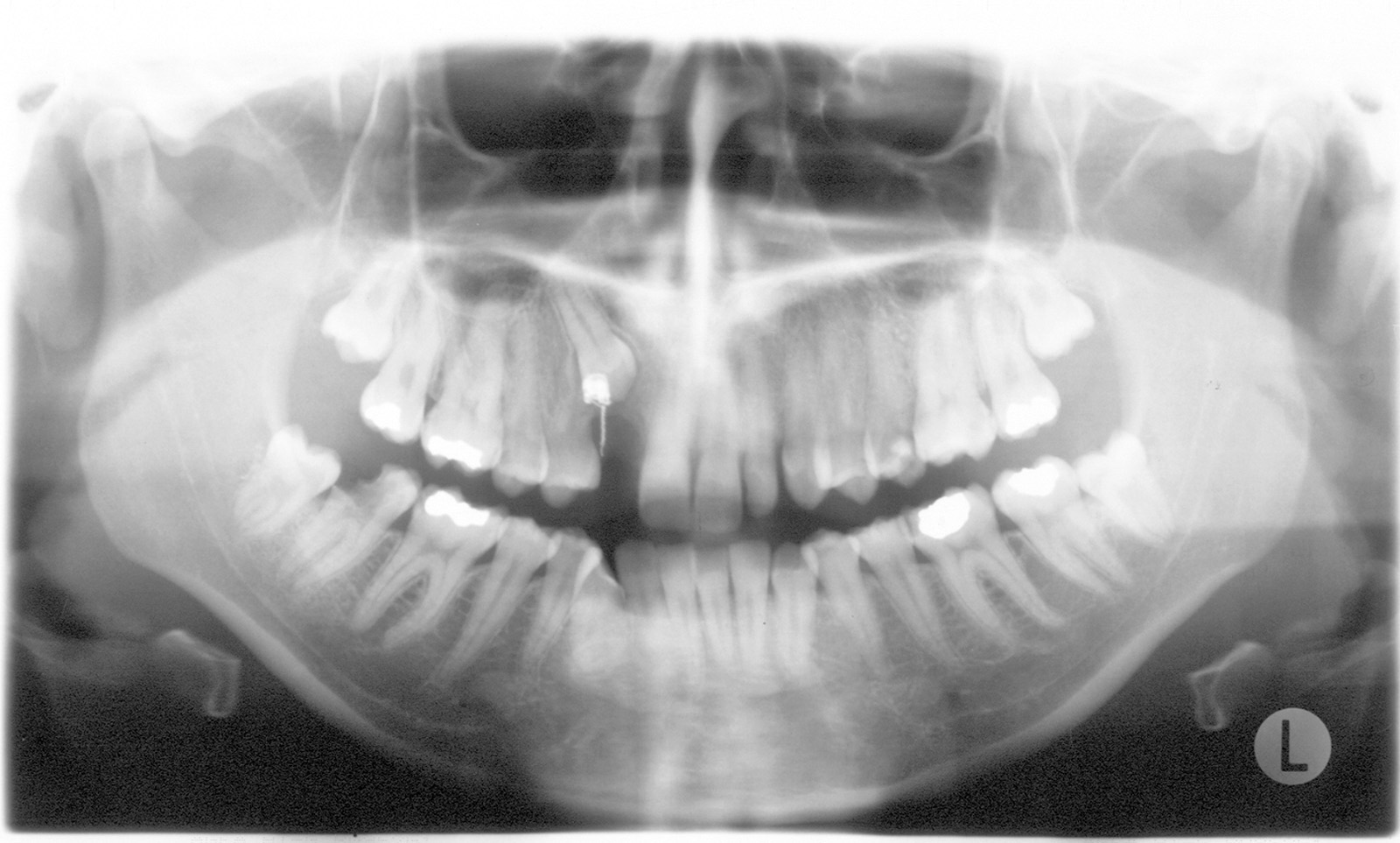
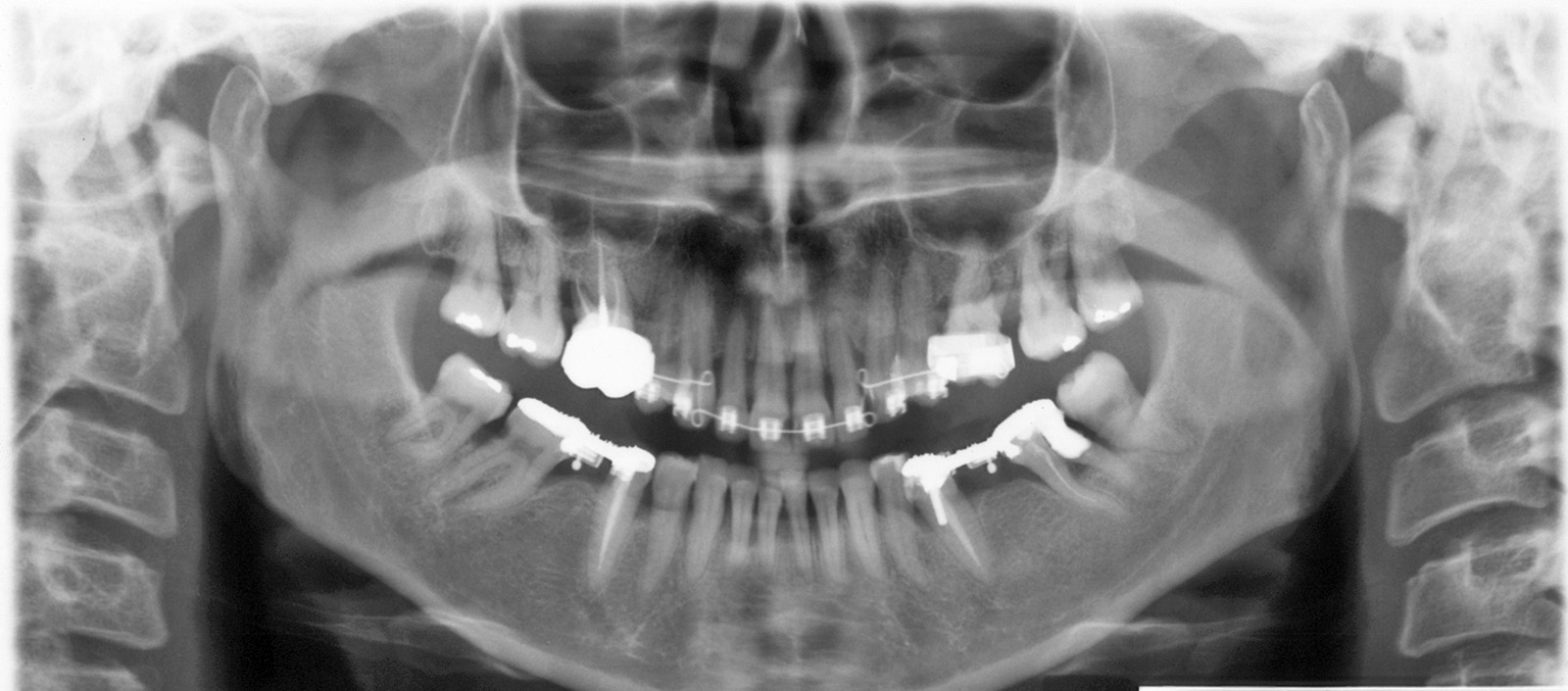
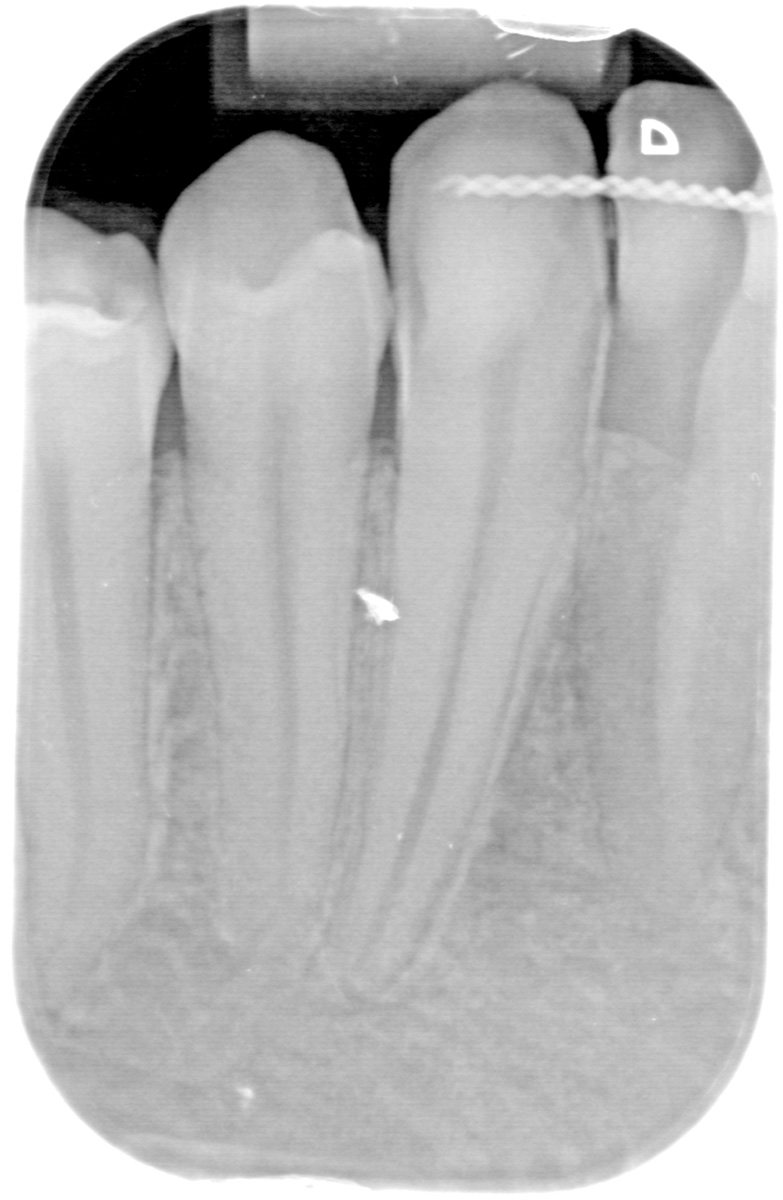
Nel caso di denti traumatizzati con esposizione pulpare, si renderà necessario iniziare la terapia canalare e riempire temporaneamente il canale con materiali a base di idrossido di calcio da lasciare in situ fino al termine del movimento ortodontico, e solo allora procedere con l’otturazione definitiva del canale radicolare13 (figura 3 a-e).
Fallimenti della disinclusione degli elementi dentari
Si definisce dente incluso un elemento dentario che permane inglobato a livello osseo o osteomucoso dopo l’epoca prevista di eruzione privo di tendenza alla normale migrazione verticale, mentre per dente ritenuto si intende un elemento dentario non ancora erotto all’epoca della prevista eruzione, ma dotato ancora di potenziale eruttivo14.
Gli elementi dentari che più frequentemente sono soggetti a inclusione sono i terzi molari con un’incidenza dal 20 al 30%, seguiti dai canini (specie i superiori) con un’incidenza dal 2 al 6%15.
Le opzioni di trattamento consistono in:
- trattamento intercettivo con estrazione del canino deciduo o con incremento dello spazio per via ortodontica;
- esposizione chirurgica e
riposizionamento ortodontico; - autotrapianto;
- estrazione con sostituzione protesica o implantologica o con chiusura dello spazio per via ortodontica.
Ognuna di queste alternative ha specifiche indicazioni e adeguate modalità di esecuzione che, se disattese, possono portare a conseguenze negative indesiderate, fonte di contenzioso, tra cui:
- perdita di vitalità del dente incluso;
- riassorbimento radicolare;
- anchilosi;
- recessioni mucose;
- perdita di supporto osseo.
Riportiamo alcuni casi di fallimento di disinclusioni, a causa della comparsa di effetti indesiderati (figure 4 a,b; 5 a,b).
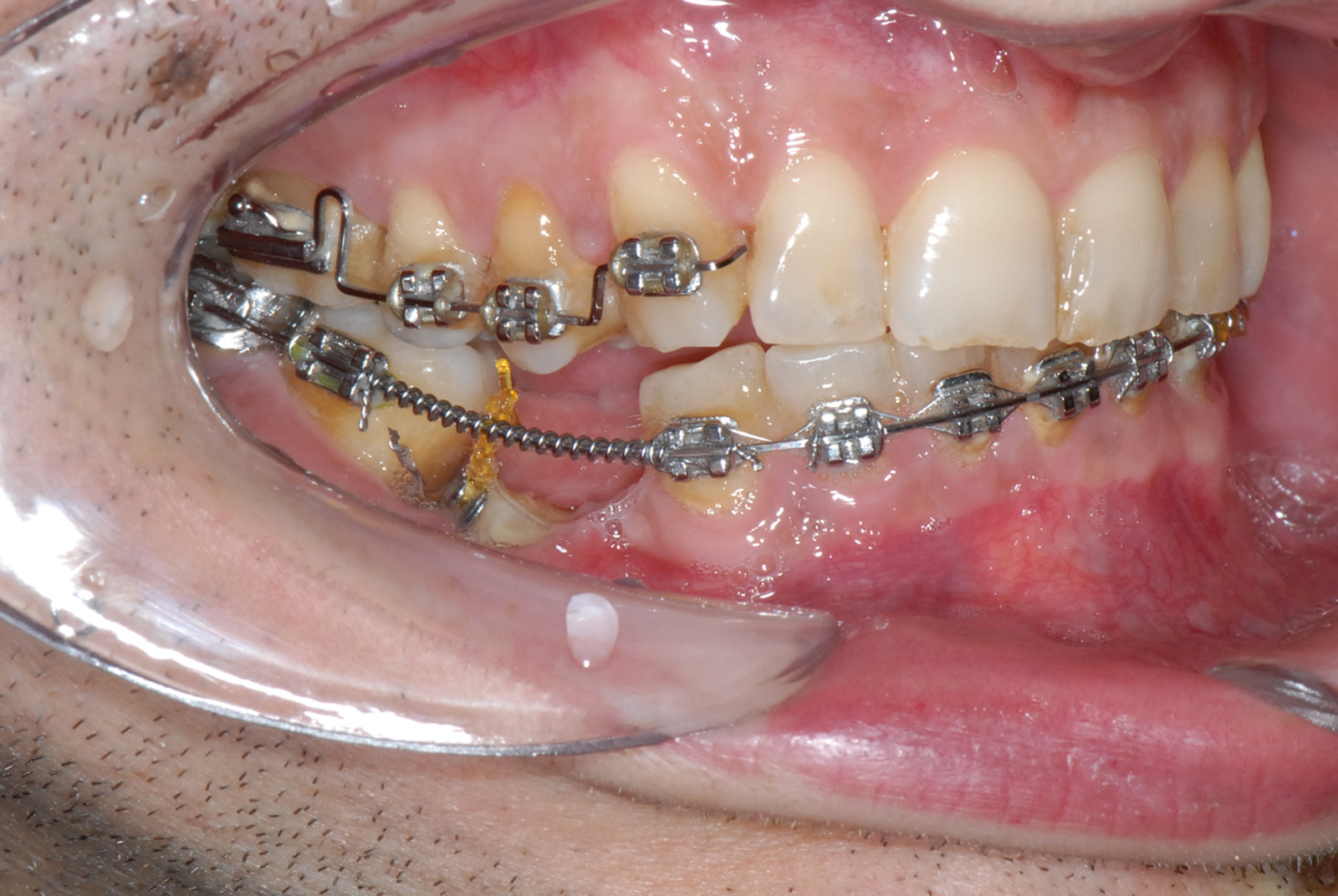
Perdita di ancoraggio Definiamo come ancoraggio ortodontico la resistenza alle forze di reazione fornita dai denti, dal palato, dalla testa, dal collo o da microviti inserite nell’osso, utilizzata per ottenere i movimenti dentali.
La perdita di ancoraggio quindi è la dislocazione degli elementi resistenti per superamento della loro soglia di reazione
al movimento.
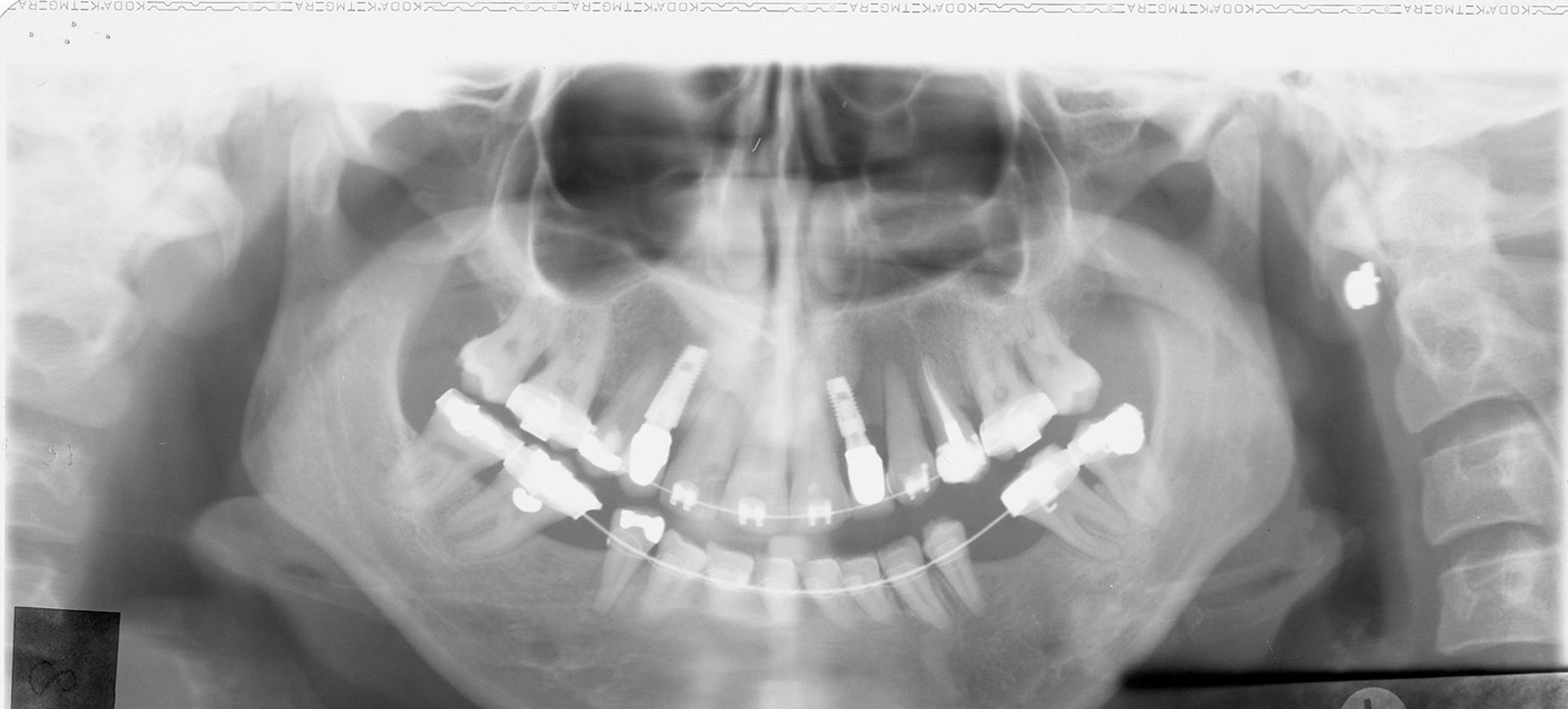
Il sistema di ancoraggio scelto in un trattamento ortodontico deve essere attentamente valutato e monitorato nel tempo, perché si possono verificare lenti e progressivi spostamenti proprio degli elementi di ancoraggio, come nel caso che presentiamo, in cui il tentativo fallito di disinclusione ha portato alla perdita di ancoraggio di numerosi elementi dentari (figura 6 a-d).
Errato timing del trattamento
ortodontico L’efficienza di una terapia ortodontica nel paziente in crescita dipende soprattutto dalla scelta dello specialista di iniziare la terapia in un momento preciso, al fine di sfruttare il picco di crescita ossea dei mascellari o la permuta dentale, in modo da ottenere il migliore risultato possibile nel minore tempo possibile. Appare evidente che l’errata scelta del momento di inizio o della durata del trattamento o della durata della contenzione, configurerà profili di responsabilità per il sanitario, quando non rispettosi dei protocolli ormai consolidati in letteratura.
Errata gestione di agenesie In caso di agenesie, specie degli incisivi laterali superiori, senza la presenza del corrispondente spazio in arcata, è possibile intervenire o con la semplice corono-plastica dei canini o con la più complessa riapertura degli spazi e ripristino dei denti mancanti per successiva implanto-protesi.
Le alternative devono essere valutate attentamente per non incorrere in clamorosi fallimenti, come nel caso seguente, in cui l’errata gestione ortodontica della riapertura degli spazi ha creato un fallimento implanto-protesico, sia estetico che funzionale (figura 7 a-d).
Necrosi dentarie Come noto, all’inizio del trattamento ortodontico è evenienza fisiologica la comparsa di dolore per compressione del legamento parodontale, solitamente di durata inferiore alla settimana.
È bene precisare quindi che l’utilizzo di forze ortodontiche leggere non causa mai necrosi pulpare del dente – e quindi un danno permanente – ma, al massimo, può provocare solo pulpite temporanea e reversibile.
Dolori molto intensi e di durata superiore sono invece provocati da trazioni eccessive per forze pesanti e provengono anche dall’infiammazione del tessuto pulpare o dall’interessamento del peduncolo vascolare per spostamenti bruschi dell’apice del dente.
Sono infatti descritte necrosi conseguenti a queste pulpiti e interventi di devitalizzazione per alleviare il dolore.
In questo secondo caso è possibile configurare la responsabilità del sanitario per imperizia.
Comportamento corretto del sanitario è pertanto l’utilizzo sempre di forze leggere e la preventiva devitalizzazione degli elementi dentari con compromissione pulpare prima delle trazioni ortodontiche, considerato anche che il dente devitalizzato possiede identica riposta alla trazione rispetto al dente vitale e non è soggetto a un maggiore riassorbimento radicolare16 (figura 8 a-d).
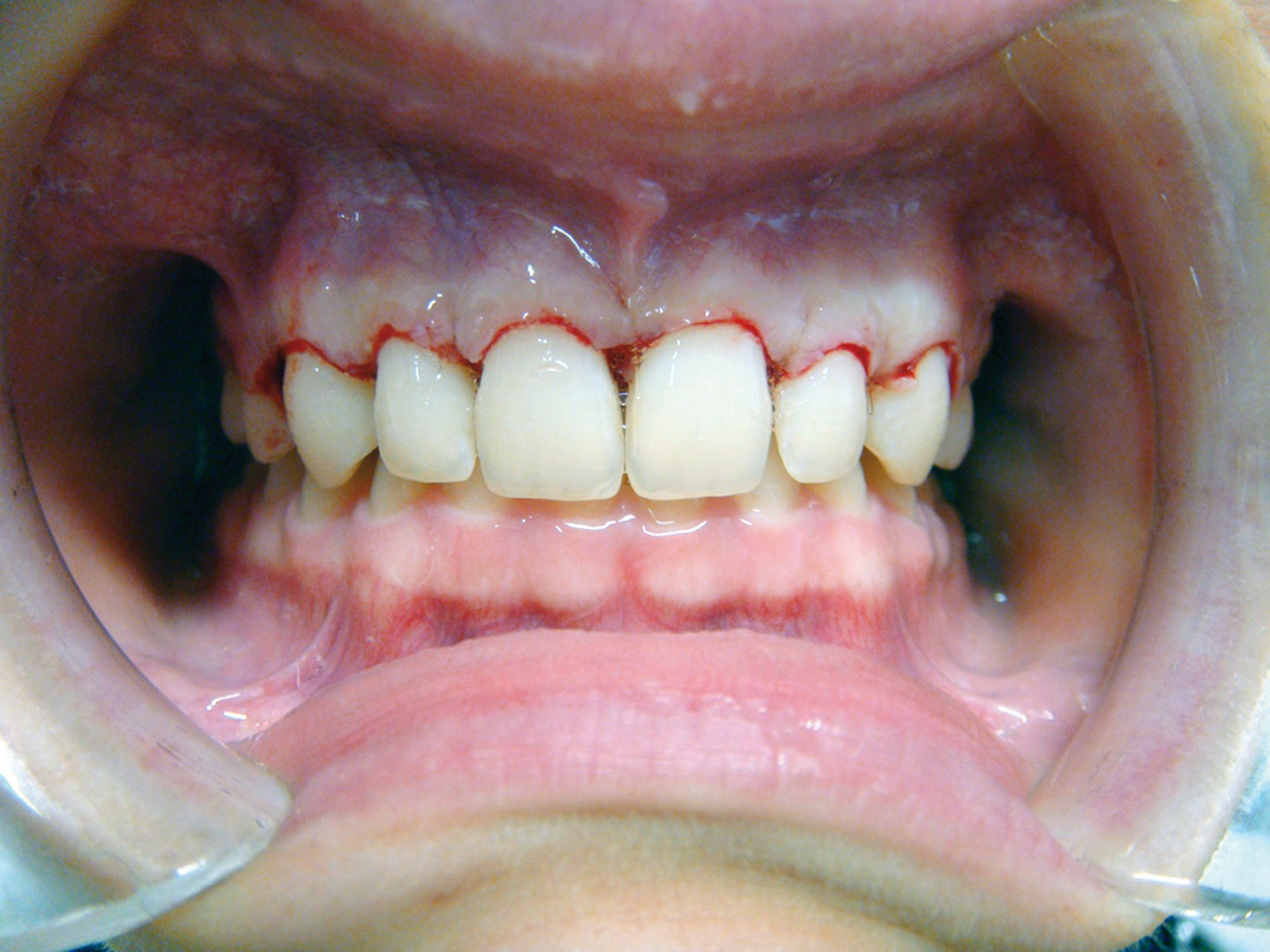
Danni parodontali Problemi parodontali possono presentarsi durante un trattamento ortodontico quando le procedure igieniche non sono sufficienti; nel giovane in età puberale si può assistere a una parodontopatia marginale con ipertrofia papillare nei casi di trattamenti con apparecchiature fisse.
Il corretto comportamento del sanitario consiste nel rilievo della situazione parodontale del paziente prima dell’inizio della terapia ortodontica, al fine di indicarlo in cartella se possibile a mezzo di iconografia, nella adeguata informazione relativamente alle corrette manovre di igiene orale che il paziente deve mettere in atto durante il trattamento e all’aumentato rischio dello sviluppo di parodontopatia.
Durante il trattamento, nel caso di comparsa di parodontopatia, il sanitario deve annotare la situazione in cartella clinica, eseguire una terapia adeguata e rinforzare la sensibilizzazione del paziente sul problema; qualora malgrado l’intervento del sanitario non si ottenga comunque la collaborazione del paziente, l’ortodontista deve predisporre l’interruzione del trattamento (figura 9 a-c).
Esistono però danni parodontali che si realizzano senza alcuna colpa del paziente, ma per esclusiva responsabilità del sanitario e ci si riferisce alle recessioni vestibolari per eccessiva vestibolarizzazione degli elementi dentari, ad esempio secondarie all’utilizzo di disgiuntori a suture ormai chiuse o all’utilizzo di placche mobili espansive verso la corticale vestibolare, alla disinclusione vestibolare di canini inclusi senza adeguati interventi di mantenimento o di creazione della gengiva aderente e all’utilizzo degli elastici mesio-distali per correggere i diastemi interincisivi superiori a causa del possibile scivolamento degli stessi nel tessuto parodontale con distruzione progressiva del medesimo e perdita dei denti (figura 10 a-c).
Patologia ATM La possibilità che un trattamento ortodontico determini o prevenga un disordine temporo-mandibolare (DTM) è argomento assai dibattuto.
La maggioranza degli Autori ritiene oggi che non vi sia una relazione scientificamente dimostrabile17.
La comparsa pertanto di rumori o di dolori articolari durante un trattamento ortodontico sarà considerata complicanza, non altrimenti evitabile, in presenza di trattamento ortodontico correttamente eseguito, mentre potrà essere considerata conseguenza di un errore se il trattamento ortodontico non è condotto secondo protocolli consolidati. Ancora, nell’attribuzione di responsabilità, rivestirà elemento della massima rilevanza la presenza o l’assenza nello studio preliminare ortodontico di una visita gnatologica di base (anamnesi soggettiva e di pregressi traumi, rumori articolari, apertura massima, palpazione muscolatura masticatoria) che escluda DTM all’inizio della terapia, oppure di esami approfonditi (radiografia a bocca aperta e chiusa, TC e RMN delle ATM, kinesiografia) che documentino lo stato di patologia delle articolazioni.
Carie dentarie Possono evidenziarsi al termine della terapia quando vengono rimosse le bande e gli attacchi; oggi sono meno frequenti che in passato per il ridotto utilizzo di bande a favore dei “bracket” e per l’utilizzo di cementi vetroionomeri in grado di liberare fluoro.
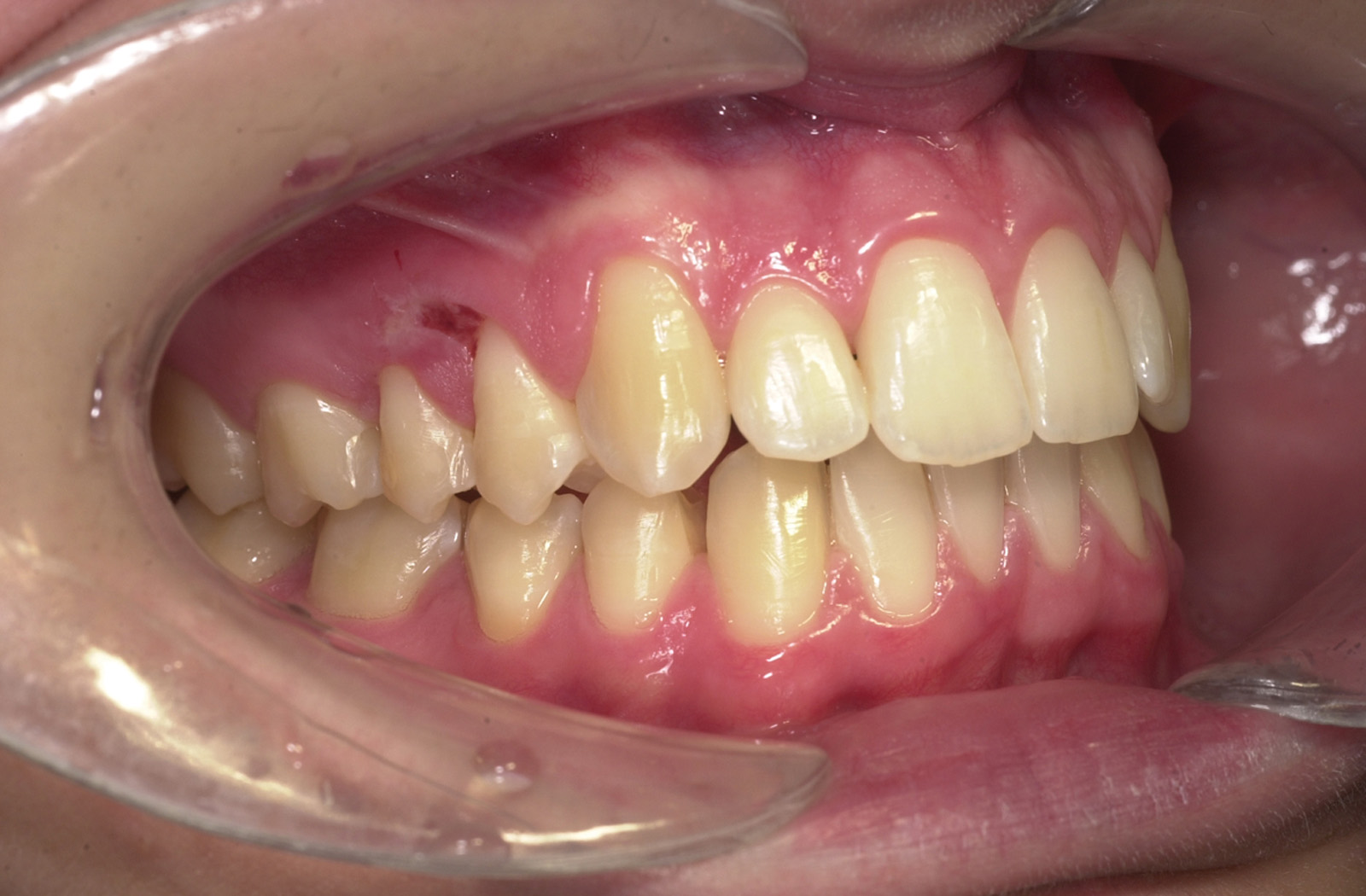
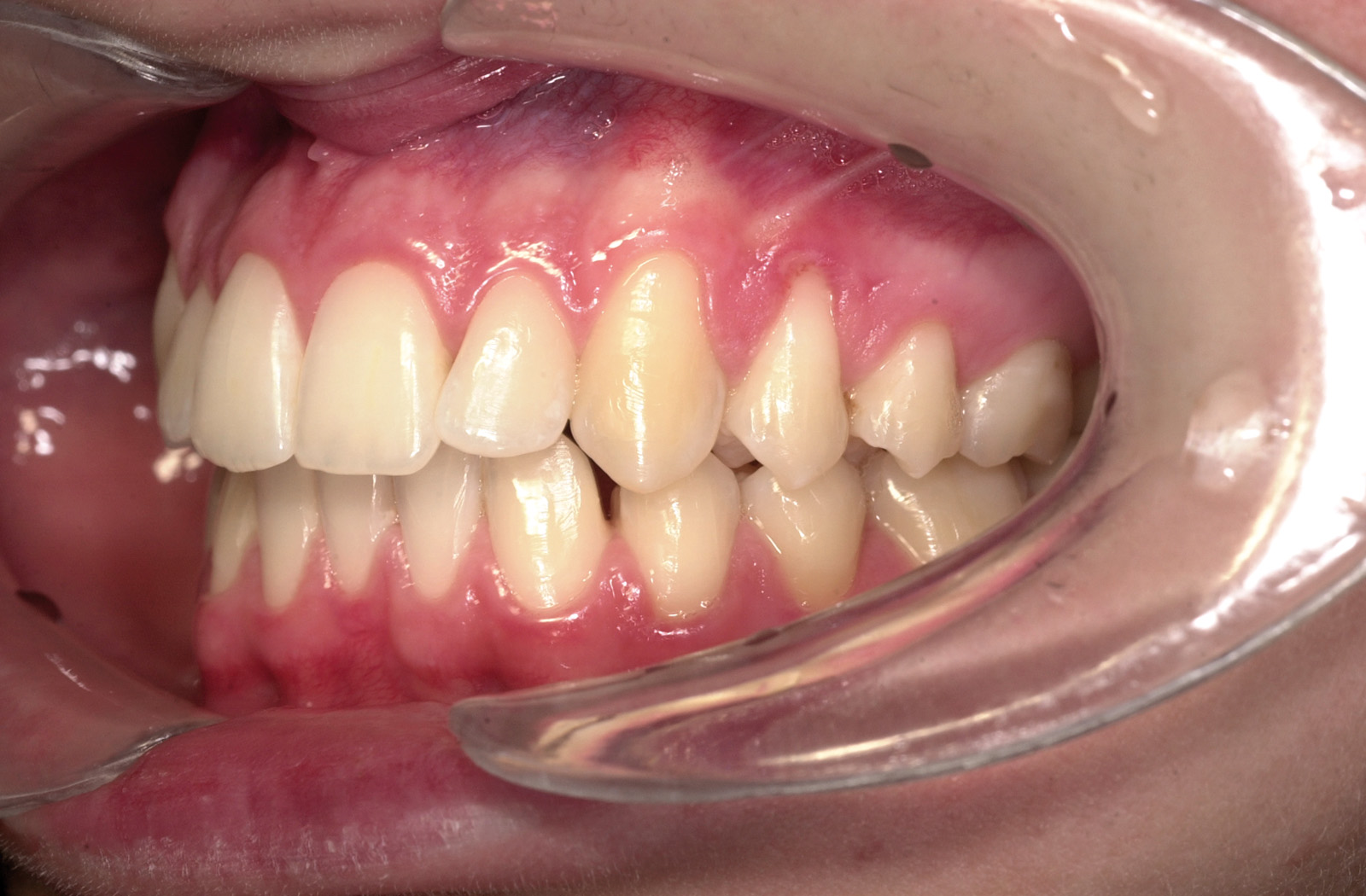
In caso di contenzioso per la presenza di numerose e profonde carie, evidenziate solo allo sbandaggio, dopo un lungo trattamento, verrà ritenuto responsabile il sanitario per omessa diagnosi nei controlli durante la terapia; mentre la presenza di radiografie diagnostiche, di annotazioni in cartella della comparsa delle carie, di comunicazioni scritte alla famiglia per una maggiore collaborazione dal punto di vista igienico e della necessità di trattamenti terapeutici conservativi fino ad arrivare all’interruzione del trattamento ortodontico stesso nel caso non si ottenesse miglior igiene e il consenso alla effettuazione delle otturazioni, permetterà al sanitario di evitare ogni addebito. La presenza di carie contestuale a una inadeguata igiene, malgrado adeguato trattamento parodontale professionale e motivazione al paziente, è motivo sufficiente, pertanto, per l’interruzione del trattamento da parte del sanitario (figura 11).
Lesioni dello smalto (crepe, fratture, stripping). Le lesioni dello smalto provocate dal “debonding” sono assai frequenti e si verificano maggiormente con gli attacchi in ceramica della prima generazione rispetto a quelli metallici18. Queste lesioni, partendo dalle crepe nello smalto, passano per la perdita di frammenti dello smalto e possono arrivare fino alla perdita di frammenti smalto-dentinali o anche dell’intera corona nel caso di denti piccoli come gli incisivi laterali. Siccome le crepe dello smalto, spesso già presenti prima del trattamento, sono evidenziate dai pazienti solo al termine del trattamento per la particolare attenzione che pongono nella osservazione dei risultati, è bene che l’ortodontista esegua una ricerca accurata delle eventuali crepe presenti prima dell’inizio del trattamento, (fotografia utilizzando retroilluminazione con ultravioletti) annotandole in cartella e ponendole all’attenzione del paziente.
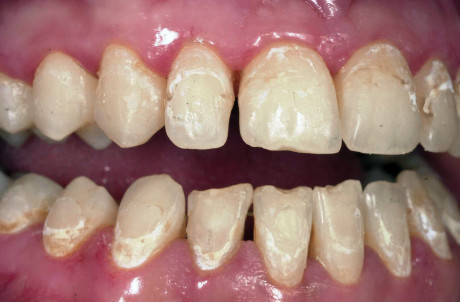
Lo “stripping” è la tecnica di asportazione dello smalto dalle superfici interprossimali dei denti con l’utilizzo di strumenti rotanti o strisce abrasive. Nata negli anni ‘60 come soluzione per prevenire le recidive di affollamento del gruppo incisivo, è oggi spesso parte integrante di precisi trattamenti ortodontici finalizzati all’ottenimento di adeguato spazio in arcata senza ricorrere ad avulsioni di denti (spesso infatti anche la sola estrazione di un incisivo, a parte i problemi estetici, comporta spesso disarmonia dell’intera arcata e alterazione dei contatti dentari). Con la tecnica dello “stripping”, quando correttamente eseguita, è possibile infatti “recuperare” da 4 a 8 mm di spazio in arcata, a seconda che sia praticata solo sui denti anteriori o anche sui denti diatorici. In base alle evidenze scientifiche, non è dimostrata l’insorgenza di lesioni parodontali a seguito dell’esecuzione dello “stripping” e anche la supposta maggiore incidenza di lesioni cariose dovute all’asporto della barriera di smalto non è stata dimostrata, specie in soggetti adulti. Al contrario, la tecnica dà indubbi vantaggi in termini di “stabilità occlusale e posizionale”, in quanto i punti di contatto interdentali diventano delle superfici di contatto. Lo “stripping” può dar luogo a responsabilità professionale quando si crea un danno dentale causato dalla mancata indicazione o dalla errata esecuzione o dalla mancata informazione al paziente. Nel caso clinico presentato, al termine di un trattamento ortodontico con l’esecuzione di stripping, sono residuati diastemi e carie interprossimali proprio nei punti di stripping eseguiti in modo inadeguato, con riconoscimento delle spese necessarie a eseguire un parziale “ritrattamento” ortodontico e le otturazioni di corono-plastica, con i conseguenti rifacimenti conservativi nel tempo. Il CTU ha riconosciuto 8.000,00 € di danno emergente (figura 12 a-d).
Lesioni delle parti molli intraorali
Sono molto frequenti e, pur non essendo gravi, preoccupano molto i piccoli pazienti e i loro genitori creando situazioni di tensione. Possiamo distinguere: lesioni traumatiche, aumenti di volume gengivale, reazioni allergiche.
- Lesioni traumatiche. Possono comprendere: decubiti, lesioni delle mucose delle guance e delle labbra per sfregamento contro i componenti delle apparecchiature ortodontiche, contro legature non adeguatamente ripiegate sotto l’arco o contro archi sporgenti distalmente dalle cannule, ferite da spingibande e morsicature secondarie a parafunzioni; tali lesioni fortunatamente guariscono rapidamente senza lasciare nessun danno permanente. Devono essere ovviamente riconosciute precocemente in modo da rimuovere i fattori causali, perché altrimenti possono divenire croniche, o infettarsi, e richiedere ulteriori trattamenti non previsti. Di significato traumatico analogo sono i mucoceli del labbro (neoformazioni reattive pseudocistiche che originano per stravaso mucoso a causa di danno meccanico al dotto escretore di ghiandole salivari minori) e le ranule (cisti di medesimo significato nel pavimento orale) che difficilmente regrediscono spontaneamente, necessitando di interventi chirurgici di rimozione. Anche in questo caso una adeguata informazione preventiva della loro possibile comparsa durante il trattamento riduce il rischio di conflitti (figura 13).
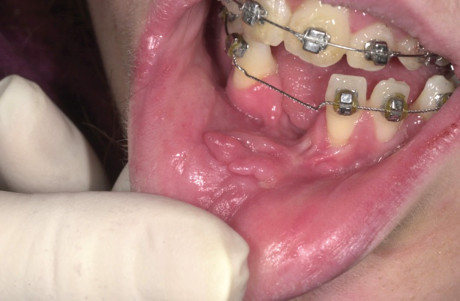
- Aumenti di volume gengivale. Frequentemente durante i trattamenti ortodontici si assiste a ipertrofia gengivale per infiammazione dovuta al ristagno di placca batterica, a composito debordante dai “bracket”, alla presenza di bande sottogengivali. Il quadro infiammatorio deve essere riconosciuto dal sanitario che porrà adeguati interventi motivazionali all’igiene da parte del paziente, nonché terapeutici di igiene professionale e di rimozione degli irritanti. Solitamente tale quadro ipertrofico gengivale regredisce con la terapia o con la rimozione delle apparecchiature ortodontiche, ma in alcuni casi sono necessari piccoli interventi parodontali di rimozione gengivale, come avviene nel caso della gengivite giovanile spongiotica, di eziologia ancora oggetto di studio che non risponde alle comuni manovre di igiene orale19.
- Reazioni allergiche. Sono possibili a causa della presenza di nickel negli archi superelastici, nei bracket e negli archi esterni delle trazioni extraorali. L’aspetto della biocompatibilità sta assumendo sempre maggiore importanza, considerata la lunga permanenza di tali materiali contenenti nickel nel cavo orale. Tali reazioni allergiche sono considerate eventi rari – anche perché si ritiene che siano necessarie concentrazioni di nickel nel cavo orale superiori a quelle necessarie per scatenare un’allergia a livello cutaneo – ma comunque dovuti al contatto diretto tra metallo e mucose orali. Malgrado il problema delle allergie in odontoiatria sia comune nella pratica clinica (ad esempio, un altro dei materiali che può provocare allergie in ortodonzia è la resina acrilica, o metil-metacrilato, con cui sono costruiti alcuni dispositivi ortodontici20) e siano stati osservati in letteratura singoli casi di sensibilizzazione al nickel21, non esistono studi in letteratura di massima valenza scientifica, come le metanalisi, in grado di evidenziare delle correlazioni tra nickel negli apparecchi ortodontici e risposte allergiche dei soggetti trattati. Un recente studio di metanalisi ha dimostrato, infatti, che il trattamento ortodontico non è associato con un aumento statisticamente significativo della prevalenza dell’ipersensibilità al nickel, a meno che i soggetti abbiano praticato “piercing” cutaneo22. È però sempre opportuno che in anamnesi venga preventivamente indagata e annotata una eventuale allergia al nickel (insieme ad altre allergie), al fine di instaurare un trattamento ortodontico con materiali che non contengono il nickel, considerato che comunque i singoli casi finora osservati di ipersensibilità al nickel sembrano riguardare sempre soggetti pluri-allergici.
Lesioni delle parti molli extraorali
Pur essendo eccezionali, sono stati descritti nel 1994 ben 9 casi in Europa di lesioni oculari gravi (con perdita del visus in 6 casi) causate dall’uso improprio di apparecchiature ortodontiche extraorali23. Nell’inevitabile contenzioso che ne è derivato, viene accuratamente analizzato il livello di informazione che il sanitario ha fornito all’utilizzatore e ai genitori relativamente alla applicazione di tali dispositivi e al loro uso durante le attività della giornata (opportunità di informazioni scritte nell’acquisizione del consenso).
Ingestione o inalazione di componenti ortodontici I componenti che possono essere ingeriti o inalati vanno dalle bande, dagli attacchi e dalle molle (sfuggiti al controllo del sanitario nel momento in cui vengono montati), agli attivatori degli ERP – espansori rapidi del palato (sfuggiti al controllo dei genitori durante l’attivazione). Sarà considerato comportamento imprudente il non aver legato con filo interdentale un componente come una banda o un attivatore di ERP sfuggito al controllo del sanitario e il non aver dato istruzioni in proposito ai genitori del piccolo paziente. Ben diverso, e oggetto di attenta valutazione per l’accertamento dei profili di responsabilità, sarà poi il comportamento del sanitario in caso di inalazione (che richiede l’accompagnamento immediato in ospedale finalizzato al tentativo di rimozione in broncoscopia) o di ingestione (che a parte il caso di componenti appuntiti, richiede solo una dieta protettiva con farinacei delle pareti del tubo digerente).
Lesioni da miniviti di ancoraggio
Nei trattamenti ortodontici la valutazione e la programmazione dell’ancoraggio (in base a numerosi fattori quali età, malocclusione, tipo di movimenti dentari, stato della dentatura, eliminazione delle forze parassite) rappresentano spesso la fase cruciale, in grado di condizionare il risultato terapeutico. Osteointegrazione e ancoraggio ortodontico trovano nella moderna ortodonzia un interessante punto di incontro. Inizialmente furono sperimentate per l’ancoraggio ortodontico le stesse “fixture” utilizzate per l’implantologia, che si sono poi evolute in forme, dimensioni e materiali più idonee allo scopo. Allo stato attuale non è ancora chiaro se l’ancoraggio ottenuto con le miniviti sia limitato a casi specifici e particolari o se possa essere comunque indicato in ogni trattamento ortodontico. Certo è che l’inserimento di tali miniviti non deve interferire con la crescita ossea e le viti devono rispettare, come per le “fixture” da implantologia, diverse e importanti strutture anatomiche come vasi e nervi contenuti nelle compagini delle ossa mascellari. La peculiarità tipica degli impianti ortodontici rispetto agli impianti protesici è rappresentata dal fatto che i primi, stante la scarsa entità del carico e la ridotta permanenza nel cavo orale, non devono osteointegrarsi, ma semplicemente garantire adeguata stabilità primaria al momento del loro inserimento24. Le lesioni che si possono verificare con l’utilizzo di miniviti ortodontiche sono rappresentate da infezioni, danneggiamenti dei tessuti molli e parodontali, perdita o frattura dell’impianto, fino ad arrivare, come già detto, a problematiche più gravi quali lesioni ai nervi, ai denti erotti, ai germi dei permanenti, al parodonto e al seno mascellare; malgrado la loro varietà, esse sono comunque piuttosto rare e infrequenti25.
Tutto ciò premesso, è bene quindi evidenziare che dal punto di vista medico-legale – a parte le lesioni a carico di strutture anatomiche vascolo-nervose da rispettare, lesioni che configurano senz’ombra di dubbio profili di responsabilità professionale a carico dell’operatore – il fallimento della procedura mini-implantologica con perdita della “fixture”, non trattandosi di viti per osteointegrazione, non implica necessariamente colpa professionale dell’operatore, potendo essere considerata una semplice complicanza indesiderata di tale peculiare tipo di trattamento (le percentuali di fallimento sono superiori a quelle dell’implantologia, in quanto la ritenzione e la stabilità primaria della vite non sono sempre valide per la presenza spesso di osso qualitativamente e quantitativamente inadeguato). Pertanto particolare importanza da parte del sanitario dovrà essere posta nel consenso informato ortodontico. Ulteriore aspetto da considerare per l’operatore che intende dedicarsi a tale tipo di tecnica di ancoraggio implantologico nel contesto di un trattamento ortodontico è quello assicurativo privato. Infatti, pur non trattandosi di impianti duraturi a scopo protesico, ma solo di presidi ausiliari temporanei, non sarebbe necessaria a stretto rigore la copertura assicurativa specifica per l’implantologia; gli Autori ritengono però opportuno che, in mancanza tuttora di norme certe che indichino i limiti dell’implantologo, del chirurgo orale e dell’ortodontista e considerata la lieve differenza di esborso per ottenere in aggiunta tale copertura assicurativa, l’operatore ortodontista sia provvisto di adeguata polizza RC per danni a terzi da implantologia.
Danni estetici Il verificarsi di un danno estetico assume grande rilevanza in ortodonzia, in quanto la motivazione che spinge il paziente a effettuare un trattamento ortodontico è primariamente una motivazione estetica. Spesso è proprio il dentista che crea aspettative esagerate nel paziente con l’utilizzo di programmi di simulazione fotografica digitale dei risultati ottenibili con il trattamento ortodontico. Inoltre tali danni sono recuperabili solo a fronte di complessi trattamenti combinati, ortodontici e chirurgici. I danni estetici più frequenti sono l’appiattimento del profilo, il mento sfuggente, l’apertura dell’angolo nasolabiale e la prominenza del naso a seguito di estrazioni immotivate.
Chirurgia ortognatica Innanzi tutto, prima di procedere a illustrare i profili medico-legali della disciplina, si ritiene necessario un breve “excursus” sulle motivazioni e sulle finalità del trattamento combinato chirurgico-ortodontico, con la descrizione delle varie fasi chirurgiche e ortodontiche di cui è composto il complesso trattamento. L’intervento chirurgico che allinea le basi ossee o riposiziona segmenti dento-alveolari rappresenta l’unica possibilità di trattamento per i pazienti con problemi ortodontici così importanti da non poter essere corretti e risolti né con la modifica della direzione di crescita né con il “camouflage” (compenso dentale ortodontico). In questi casi la chirurgia non sostituisce l’ortodonzia, ma è complementare a essa. La prima deve infatti essere coordinata con la seconda per ottenere buoni risultati. In altri termini, l’indicazione alla chirurgia ortognatica si presenta quando ci si trova ad affrontare una malocclusione troppo grave di origine non solo dentale, ma anche scheletrica, e quindi non risolvibile con il solo trattamento ortodontico (è oggi possibile definire i limiti del trattamento ortodontico entro i quali è possibile ottenere un’adeguata occlusione dentale tra le arcate antagoniste, limiti che dipendono da numerosi fattori, tra cui il tipo di movimenti dentari da effettuare e l’età del paziente).
Dal punto di vista medico-legale giova subito ricordare i seguenti elementi.
- Consenso informato. Soprattutto in questa branca dell’odontoiatria è fondamentale coinvolgere il paziente nelle scelte terapeutiche e, se possibile, illustrarle allo stesso anche mediante simulazioni informatiche, ottenendo in tal modo il suo consenso informato specifico a tali terapie chirurgiche e ortodontiche che, si ricorda, sono finalizzate al raggiungimento non solo di un risultato funzionale, ma anche estetico (esigenza che motiva il paziente al trattamento).
- Équipe. Il trattamento è considerato un atto medico di “équipe” e come tale prevede una vera e propria frammentazione dell’intervento sanitario, con conseguente suddivisione delle eventuali responsabilità tra i sanitari al verificarsi di un danno, responsabilità che non è sempre facilmente attribuibile con precisione al singolo operatore.
- Tutto ciò premesso, ben si comprende l’importanza basilare in ipotesi di responsabilità professionale, più che in ogni altro trattamento ortodontico, dell’accurata documentazione clinica e radiografica dello stato pre-cure e dello studio preliminare ortodontico (che deve comprendere anche la simulazione del “set-up” chirurgico); tutto ciò deve essere base informativa, a cui deve seguire l’acquisizione del consenso informato, con illustrazione dei tempi, dei rischi (ortodontici, gnatologici e chirurgici) e delle possibilità di successo con la differenziazione dei risultati ottenibili sotto entrambi i profili: funzionale ed estetico.
È possibile suddividere il trattamento combinato chirurgico-ortodontico in tre rigorose fasi.
- Trattamento ortodontico pre-chirurgico “decompensativo”. Lo scopo è ottenere l’allineamento di segmenti di arcata, eliminando le interferenze dei denti anteriori e livellando le arcate, al fine di renderli “compatibili” con gli spostamenti previsti delle basi ossee nel momento dell’intervento chirurgico; quindi durante questa fase ortodontica si ha un peggioramento sia estetico che funzionale, di cui il paziente deve essere adeguatamente informato.
- Trattamento chirurgico delle basi ossee mascellari. Questa fase passa dallo studio del caso sui modelli in gesso, per arrivare alla simulazione dell’intervento chirurgico sui medesimi (questa volta lavorando non con delle previsioni di movimenti dentali, ma con movimenti dentali effettivamente ottenuti dopo la prima fase), ripetendo anche il tracciato per ottenere nuova previsione; a questo punto si duplicano i modelli in gesso con i movimenti scheletrici simulati e si confeziona lo “splint” chirurgico (realizzato pertanto sui modelli con gli spostamenti chirurgici già effettuati); in questa fase è fondamentale la cooperazione delle due figure specialistiche, il chirurgo e l’ortodontista; oggi la fase chirurgica è ben definita e codificata non solo dal punto di vista della tecnica operativa, ma anche della tempistica, sia dell’intervento sia delle fasi di guarigione ossea sia dei tempi di ospedalizzazione, sia delle prescrizioni da tenere nel post-intervento e degli esercizi fisiatrici da praticare dopo 6-8 settimane dall’intervento.
- Trattamento ortodontico post-chirurgico. Lo scopo è quello di ottenere adeguata occlusione tra le arcate, utilizzando le apparecchiature ortodontiche comunemente adottate in ortodonzia tradizionale, previa rimozione dello “splint” chirurgico, e i sistemi di contenzione normalmente impiegati
al termine di ogni trattamento ortodontico. - Errori. Gli errori che si possono verificare nel trattamento chirurgico-ortodontico possono riguardare:
– mancata indicazione clinica alla chirurgia (caso risolvibile con ortodonzia tradizionale o con “camouflage”);
– errata scelta del momento di inizio del trattamento (terapia attuata quando il paziente è ancora in fase di crescita);
– mancanza di studio preliminare ortodontico (con foto, modelli, radiografie, tracciato, valutazione gnatologica);
– mancanza di consenso informato (sui possibili rischi e complicanze del trattamento chirurgico, sulle possibilità di successo, sui tempi terapeutici, sulle alternative);
– mancanza di cooperazione: come già detto, l’unica via per ottenere idonei risultati in tale tipo di trattamento è la stretta cooperazione tra chirurgo e ortodontista, in quanto la mancata comunicazione e valutazione congiunta della situazione, specie al termine della fase pre-chirurgica, porta spesso a risultati incongrui e addirittura a un peggioramento della situazione clinica rispetto allo stato pre-cure, non solo dal punto di vista estetico ma anche funzionale;
– errori nella fase pre-chirurgica: per inadeguata decompensazione dei settori che saranno spostati chirurgicamente;
– errori nella fase chirurgica: mancata rivalutazione e simulazione dopo la fase pre-chirurgica, errata realizzazione dello splint chirurgico, errata tecnica chirurgica, mancato rispetto dei tempi di guarigione ossea, lesioni nervose evitabili;
– errori nella fase post-chirurgica: errata tecnica ortodontica, incongrue forze per intensità e durata ecc.
Nella figura 14 a-d viene presentato un caso clinico di ortodonzia chirurgica in adulto per terza classe scheletrica.
Errori e complicanze dopo la terapia
Mancati “recall”
A terapia terminata, il sanitario ha il dovere di continuare a seguire il paziente, tramite la pianificazione di una serie di controlli periodici clinici e radiografici, al fine di verificare il mantenimento dei risultati ottenuti dopo le terapie ortodontiche e l’eventuale comparsa di problematiche cariose o gnatologiche. Succede spesso però che i pazienti non si ripresentino in studio per i necessari controlli, perché non adeguatamente motivati o perché stanchi per il lungo periodo di terapia, fino alla comparsa di una recidiva, che comporterà necessariamente un nuovo trattamento, situazione che può tradursi in un conflitto medico-paziente, e arrivare fino al contenzioso. In considerazione del fatto che non è sufficiente per il sanitario – per esimersi dalla responsabilità in caso di recidiva o comparsa di problematiche – inviare dopo la conclusione delle terapie lettere/solleciti al paziente affinché si ripresenti in studio, è necessario prima di tutto che sia stata data una corretta informazione al paziente prima dell’inizio del trattamento relativamente alla necessità di effettuare visite di controllo dopo il termine del trattamento e, secondariamente, che venga controfirmato al termine delle terapie un modulo con la pianificazione delle scadenze dei controlli periodici (infatti, nel consenso informato è spesso descritto il verificarsi delle complicanze, ma non certo tale pianificazione post-cura, di cui il sanitario non può essere a conoscenza prima del trattamento). Spesso un conflitto determinato da una modesta recidiva di affollamento post-trattamento, per non aver adeguatamente portato la contenzione – e quindi per colpa del paziente – può sfociare nel contenzioso per la richiesta dei compensi relativi al secondo trattamento da eseguirsi.
Pertanto, in caso di recidiva e di conseguente situazione conflittuale, è necessario ponderare bene se effettuare richiesta al paziente di ulteriori esborsi economici per intraprendere il nuovo trattamento, in quanto nell’eventuale contenzioso sarebbe certamente valutato l’intero trattamento ortodontico eseguito in ogni suo aspetto, sia dal punto di vista della sua corretta esecuzione “ sub lege artis”, sia da quello della corretta informazione fornita prima delle cure. È quindi necessario, per potersi difendere in un eventuale contenzioso (al momento della proposta di un secondo trattamento secondario alla comparsa di una recidiva) disporre sia della documentazione clinica, fotografica e radiografica prima, durante e dopo le cure ortodontiche (che permetta di evidenziare la correttezza di tutte le terapie, svincolando le “complicanze” verificatesi dalla responsabilità dell’operatore), sia di valido consenso informato specifico alle terapie ortodontiche (ricordo che l’onere di provare di aver adempiuto al dovere di informazione grava sul sanitario e non sul paziente).
Risultato insoddisfacente
La terapia terminata, malgrado il buon allineamento dentale ottenuto e l’occlusione sostanzialmente corretta, può risultare al paziente insoddisfacente per la presenza di evidente sorriso tipo “gummy-smile”, evenienza a cui il sanitario deve porre rimedio con adeguati interventi chirurgici gengivali (figura 15 a-d).
Recidiva
Intendiamo con questo termine il ripresentarsi della malocclusione dopo il termine di un trattamento ortodontico finito con il raggiungimento degli obiettivi previsti. Questa evenienza che può essere considerata una complicanza potenzialmente presente al termine di ogni trattamento ortodontico, è frequentemente secondaria, invece, a un errore nella corretta gestione del termine del trattamento stesso, gestione che deve essere pianificata all’inizio del trattamento stesso; infatti molti contenziosi scaturiscono per la richiesta di ulteriori compensi e per l’allungamento dei tempi di terapia, oltre a quelli inizialmente preventivati, per le riprese dei trattamenti o per i “positioner” e gli apparecchi di contenzione non preventivati all’inizio del trattamento. La recidiva può avvenire per due motivi principali:
- proseguimento di un modello di crescita sfavorevole: la maggior parte dei trattamenti ortodontici viene iniziata in dentatura permanente e termina dopo un tempo massimo di 30 mesi, quindi in un’età in cui la crescita non è ancora terminata e proseguirà secondo il modello alterato che è stato alla base della malocclusione che ci si è proposti di correggere; per questo motivo è necessario prevedere fin dall’inizio una contenzione che duri almeno fino al termine della crescita anche nei casi più favorevoli;
- effetto dei tessuti molli sulla dentatura: i tessuti molli, parodontali e gengivali, specie le fibre elastiche sopracrestali, sono in grado di riportare i denti verso la posizione iniziale da cui sono stati spostati (specie per le rotazioni), finchè non si è verificata una riorganizzazione delle fibre stesse dopo un adeguato periodo di contenzione (anche 1 anno); ciò avviene anche in presenza di una posizione della dentatura stabile, ma è specialmente di fronte a una occlusione instabile che si possono verificare recidive anche a distanza di tempo maggiore; in questi secondi casi deve essere prevista una contenzione permanente (figura 16).
Il sanitario per dimostrare che la comparsa della recidiva non è a lui imputabile, deve aver preso i provvedimenti di seguito elencati.
Adeguato consenso È evidente che la collaborazione del paziente è fondamentale al fine di evitare la recidiva, pertanto il sanitario deve poter dimostrare che, fin dall’inizio della cura, ha fornito una adeguata informazione, meglio attraverso un modulo scritto, relativamente alla necessità e alle modalità di utilizzo degli apparecchi di fine cura, nonché alla necessità di frequenti visite di controllo.
Ipercorrezione Alla fine del trattamento la posizione degli elementi dentari deve essere ipercorretta (ma solo di un modesto grado non superiore ai 2 mm) rispetto a quella ideale. Esempi ne sono le correzioni dei “cross-bite”, le rotazioni, i disallineamenti, le correzioni di II e III classe, che hanno tendenza alla recidiva.
Interventi parodontali chirurgici Per evitare che la memoria delle fibre elastiche sopracrestali, che richiedono un lungo periodo per la loro riorganizzazione dopo i movimenti dentali, annulli le correzioni ottenute, specie dopo le rotazioni, è possibile sezionarle chirurgicamente eseguendo una fibrotomia circonferenziale o intra-papillare.
Adeguata documentazione di fine cura e nei “follow up” A fine cura è necessario che sia eseguita una documentazione (fotografie, radiografie e modelli) adeguata alla dimostrazione dei risultati raggiunti. Basti pensare ai contenziosi che sorgono a distanza di tempo dal termine del trattamento per recidive o spostamenti dentali indesiderati secondari al mancato uso della contenzione da parte dei pazienti dopo il termine del trattamento; in tali casi i sanitari inizieranno a dimostrare la correttezza del loro trattamento proprio attraverso la documentazione clinica di fine cura, primo passo senza il quale è ben difficile evitare l’addebito di responsabilità alla comparsa di una contestazione tardiva. Analogamente è necessario documentare e registrare accuratamente nel diario clinico le risultanze delle visite di controllo dei follow-up con l’annotazione delle complicanze e dei relativi provvedimenti adottati o consigliati. Tale raccomandazione assume grande rilevanza dopo il termine dei trattamenti intercettivi, che trovano proprio nei controlli post-trattamento l’essenza della terapia stessa eseguita, per ridurre le anomalie in attesa degli sviluppi della crescita che devono essere attentamente controllati per poter intervenire nel momento più opportuno con una seconda fase ortodontica.
“Positioner” verso il termine del trattamento È possibile far preparare, attraverso il set-up di modelli eseguiti prima dello sbandaggio, un apparecchio che verrà incorporato nel momento stesso della rimozione della ortodonzia fissa, avente lo scopo di ottenere ancora modesti spostamenti utili alla rifinitura del trattamento; il positioner, che deve essere portato tutta la notte e per almeno 4 ore durante il giorno, entro un mese ottiene i fini aggiustamenti richiesti ed esaurisce la sua azione; il suo utilizzo oltre tale periodo ha solo un significato di contenzione, anche se meno efficace, perché scomodo da indossare, rispetto a un vero apparecchio di contenzione specie nel controllo delle rotazioni.
Apparecchi di contenzione
Al termine di un trattamento ortodontico fisso in dentatura permanente la contenzione è sempre necessaria26: fino al termine del periodo di crescita (part-time), fino alla completa riorganizzazione delle fibre dei tessuti molli (3 mesi a tempo pieno e part-time fino a 12 mesi, in caso di occlusione stabile e crescita terminata), o permanentemente se l’occlusione non è particolarmente stabile (come nelle espansioni di arcata).
Per ottenere l’effetto desiderato, ed evitare addebiti di responsabilità, devono essere realizzati sistemi di contenzione adatti alle situazioni da controllare. Ad esempio:
- “retainer” removibile attivo: la placca di Hawley è fra le più utilizzate, ma è poco adatta alla contenzione inferiore, specie nei casi estrattivi;
- “retainer” removibile attivo avvolgente: la placca clip-on canino-canino è adatta al riallineamento degli incisivi, come la placca inferiore di Moore estesa fino ai molari, ma non è in grado di controllare adeguatamente l’overbite ed è scarsamente tollerata;
- “positioner” come contenzione: terminato l’effetto attivo può essere utilizzato come apparecchio di contenzione, ma è scarsamente adatto al controllo delle rotazioni ed è di difficile accettazione per lunghi periodi;
- “retainer” fisso: è utile nei casi di contenzione permanente o duratura come nei riallineamenti incisali a crescita non ancora terminata, nella chiusura dei diastemi, nel mantenimento di spazi aperti a scopo protesico, nel controllo delle rotazioni e nel mantenimento della chiusura di spazi postestrattivi; cautela deve essere posta nelle situazioni di concomitanti patologie parodontali per la difficoltà all’igiene orale che tali sistemi inducono;
- attivatore (detto anche bionator): è un apparecchio che, oltre a mantenere il controllo della posizione dei denti intra-arcata, permette un certo grado di controllo sull’occlusione inter-arcata, ma non è efficace nell’adulto dopo il termine della crescita.
Inadeguata documentazione a fine cura e nei follow-up
Come già evidenziato nel paragrafo “Errori e complicanze in ortodonzia prima della terapia”, la mancanza, la carenza o l’inadeguatezza della documentazione clinica e radiografica configurano, in caso di danno al paziente, elementi di colpa professionale nei confronti del sanitario.
Appare pertanto evidente e intuitiva l’importanza non solo della documentazione clinica, fotografica e radiografica pre-cure, ma anche quella della documentazione iconografica al termine del trattamento, alla comparsa di eventuali problematiche post-cure, in mancanza della quale il sanitario non può opporre adeguata difesa in caso di contenzioso.
Pertanto è necessario al termine del trattamento eseguire le fotografie e i modelli in gesso della situazione ottenuta e le radiografie ritenute opportune (endorali, panoramica OPT e teleradiografia del cranio).
Inadeguata conservazione della documentazione clinica (dopo il trattamento)
La documentazione clinica ortodontica, per essere utile al sanitario in caso di contenzioso, deve essere conservata non solo ordinatamente, ma anche per un adeguato periodo di tempo. La legge prescrive per le radiografie un termine minimo di conservazione di 10 anni dalla loro esecuzione (Legge 187/2000), ma tale periodo può risultare però insufficiente ai fini della difesa da una contestazione. Infatti anche se la prescrizione dell’azione civile per la contestazione di responsabilità professionale interviene proprio dopo 10 anni, bisogna considerare che i trattamenti ortodontici durano in media 2 anni e che l’inizio del conteggio per la prescrizione viene fatto sovente coincidere non con il termine del trattamento stesso, ma con il momento in cui il paziente ha cognizione di un danno causato da un trattamento carente (momento che può quindi coincidere con la valutazione del danno da parte del medico legale).
Si pensi pertanto alle conseguenze negative che può avere per un sanitario l’eliminazione della documentazione radiografica di uno studio ortodontico preliminare dopo 10 anni dalla esecuzione, pur nel rispetto della legge.
Infine, si ricorda che copia dei referti radiografici deve essere, per legge, conservata indefinitamente.
Spesso la conservazione della documentazione pone problemi di non facile risoluzione, come nel caso dei consulenti ortodontisti esterni. Sovente avviene che tali professionisti, che non possono conservare copia della documentazione clinica dei pazienti da loro trattati non essendo titolari del trattamento dati (Legge 196-2003), vengono chiamati in causa direttamente dai pazienti che si ritengono danneggiati (spesso dopo la chiusura degli studi in cui sono stati trattati). È evidente che in questi casi, non esistendo documentazione alcuna, i professionisti si troveranno in difficoltà a dimostrare la correttezza del loro operato.
Conclusioni
Attraverso l’analisi di numerosi casi di contenzioso in ambito ortodontico, giudiziari ed extra-giudiziari, gli Autori hanno voluto evidenziare come la sottile linea di separazione tra l’errore e la complicanza, possibilità a cui ricondurre un danno al paziente, possa essere spostata a favore del sanitario mediante la corretta compilazione e conservazione di accurata documentazione clinica e radiografica del paziente.
Documentazione che, eseguita all’inizio, durante e alla fine di un trattamento ortodontico, si rivela pertanto essere prima base irrinunciabile per garantire l’eccellenza delle terapie e poi strumento fondamentale di autotutela del sanitario in caso di contenzioso, specie alla luce del moderno orientamento giurisprudenziale, che pone in capo al medico il pieno onere di provare e dimostrare di avere posto in essere ogni possibile accorgimento per agire secondo le regole dell’arte e in linea con i precetti classici della “non colpa professionale” (perizia, prudenza, diligenza).
Corrispondenza
Dottor Claudio Radice
Clinica Odontoiatrica Università degli Studi Milano Bicocca
claudio.radice@unimib.it
info@studioradice.it
2. Comunicato stampa A.M.A.M.I. 2007 aprile.
3. Tolson AM. Occlusion and periodontal disease. Dent Clin North Am 1980;24:783.
4. Polson AM. Long term periodontal status after orthodontic treatment. Am J Orthod Dentofacial Orthop 1988;93:51 (riportati sul Graber pag. 25).
5. Proffit W. Ortodonzia Moderna. III edizione italiana. Cap. 8. Milano: Elsevier, 2008: 327.
6. Zhou D, Hughes B, King GJ. Histomorphometric and biochemical study of osteoclasts at orthodontic compression sites in the rat during indomethacin inibition. Arch Oral Biol 1997;42:717-26.
7. Frost HM. Bone remodeling and its relationship to metabolic bone diseases. Springfield: Charles C Thomas, 1973.
8. Wilson BL. Prevenction of infected endocarditis: guidelines from American Heart Association, a guideline from American Heart Association rheumatic fever, endocarditis and Kawasaki disease committee, council on cardiovascular disease in the young, and the council on clinical cardiology, council on cardiovascular surgery and anestesia and the quality of care and outcomes research interdisciplinary working group. J Am Dent Assoc 2008;139;3S-24S.
9. Proffit W. Ortodonzia Moderna. III edizione italiana. Cap. 8. Milano: Elsevier, 2008: 328.
10. Profitt W. Ortodonzia moderna. III edizione italiana. Cap. 8. Milano: Elsevier, 2008: 274-336.
11. Philipps C. Effects of a computerized treatment simulation on patient expectations for orthognathic surgery. Int J Adult Orthod Orthogn Surg 2001;16:87-98.
12. Linge BO, Linge L. Apical root resorbtion in upper anterior teeth. Eur J Orthod 1983;5:173-83.
13. Chaushu S, Shapira J, Heling I. Emergency orthodontic treatment after the traumatic intrusive luxation of maxillary incisors. Am J Orthod Dentofacial Orthop 2004;126:162-72.
14. Maiorana C, Grossi GB, Farronato D. La gestione dei canini inclusi: approccio chirurgico-ortodontico. Milano: Sinergie Edizioni Scientifiche, 2007: 10.
15. Grover PS, Lorton L. The incidence of unerupted permanent teeth and related clinical cases. Oral Surg Oral Med Oral Patol 1985;59:420-5.
16. Spurrier SW, Hall SH. A comparison of apical root resorption during orthodontic treatment in endodontically treated and vital teeth. Am J Orthod Dentofac Orthop 1990;97:130-4.
17. Sadowsky C. The risk of orthodontic treatment for producing temporomandibular disorders: a literature overview. Am J Orthod Dentofacial Orthop 1992;101:79-83.
18. Artun J. A post-treatment evaluation of multibonded ceramic brackets in orthodontic. Eur J Orthod 1997;19:219.
19. Darling MR. Juvenile Spongiotic Gingivitis. J Periodontology 2007;78:1235-40.
20. Martini V, Lodi G, Carrassi A. Lesioni alle mucose orali in pazienti con trattamento ortodontico. Dental Clinic 2009;2:5-13.
21. Borea G. Dal contratto di cura al danno iatrogeno: aspetti medico-legali in ortodonzia. Mondo Ortodontico 2009;1:39-60.
22. Kolokitha OE, Kaklamanos EG, Papadopoulos MA. Prevalence of nickel hypersensitivity in orthodontic patients: a meta-analysis. Am J Orthod Dentofacial Orthop 2008;134:722.e1-722.e12; discussion 722-3.
23. Samuel RH. A review of orthodontic facebow incurie and safety equipment. Am J Orthod Dentofacial Orthop 1996;110:269-72.
24. Buccelli C, Laino A. Coerenze in Coerenze: medicina legale in implantologia. Milano: Quintessenza Edizioni, 2008.
25. Velo S, Carano A. Miniscrew anchorage system. Ortho, anno II 2004;1:37-46.
26. Blake M. Retention and stability: a review of the literature. Am J Orthod Dentofacial Orthop 1998;114:299-306.