I dispositivi di avanzamento mandibolare rappresentano una soluzione innovativa molto efficace nel trattamento della roncopatia e della sindrome delle apnee ostruttive del sonno. Questa revisione della letteratura ha l’obiettivo di analizzarne benefici ed effetti secondari.
Riassunto
I dispositivi di avanzamento mandibolare (MAD) rappresentano una soluzione innovativa molto efficace nel trattamento della roncopatia e della sindrome delle apnee ostruttive del sonno. Questi dispositivi, producendo un movimento di avanzamento della mandibola e della base della lingua, facilitano il passaggio dell’aria e impediscono il collasso respiratorio durante il sonno, evitando così la comparsa di apnee e russamento.
L’efficacia degli apparecchi di avanzamento mandibolare nel trattamento della sindrome di apnea-ipoapnea ostruttiva del sonno varia in un range stimato tra il 40% e il 60%. Tra i suoi benefici possiamo evidenziare una facile regolazione e una fabbricazione individualizzata del dispositivo che permette al paziente di realizzare tutti i tipi di movimento. Sono dispositivi testati clinicamente attraverso scrupolose prove effettuate dagli specialisti in medicina del sonno. L’adattamento del paziente a questo tipo di dispositivo è al di sopra dell’80% di riuscita, cifra che li rende comparabili agli apparecchi di pressione positiva (CPAP) per la riduzione dei disturbi respiratori durante il sonno. L’obiettivo di questa revisione è analizzare benefici ed effetti secondari dei dispositivi di avanzamento mandibolare nel trattamento della sindrome di apnea-ipoapnea ostruttiva del sonno (OSAS). Per la realizzazione dello stesso sono stati utilizzati, come fonti di lavoro, articoli pubblicati su riviste internazionali ad alto indice di impatto. È stata effettuata una revisione della letteratura tramite la banca dati Pubmed ed EBSCO. Per effettuare la ricerca, sono state scelte le parole chiave “sleep apnea and oral appliance, OSAS, sleep apnea and oral appliance, mandibular advance devices”. Particolare attenzione è stata posta sulle opzioni terapeutiche e ai rispettivi effetti secondari.
Ida Carmen Corvino1, Esther Alìa Garcia2
1 Laureata in Odontoiatria e Protesi dentaria, Universidad Alfonso X
el Sabio, Madrid
2 Master in Ortodonzia, Dottorato di ricerca, Universidad Alfonso X
el Sabio, Madrid
Professore ordinario Corso di Laurea in Odontoiatria e Protesi dentaria, Universidad Alfonso X el Sabio, Madrid
L’utilizzo di apparecchi intraorali nel trattamento dei problemi ostruttivi delle vie aeree superiori (VAS) non è un concetto nuovo. Già nel 1902, Pierre Robin raccomandava l’uso di un apparecchio dalle stesse caratteristiche (monobloc) con l’obiettivo di realizzare un avanzamento funzionale della mandibola, portandola al massimo grado di protrusione. Inoltre si evitava uno scivolamento posteriore della lingua (glossoptosi) durante la posizione supina, tipico dei bambini con ipoplasia mandibolare1.
Le prime pubblicazioni su apparecchi intraorali in relazione alle OSAS apparvero nella decade degli anni’80 del secolo scorso, con l’intento di cercare trattamenti alternativi tanto a procedimenti chirurgici come al trattamento con pressione positiva nelle vie aeree superiori (CPAP)1-4.
La American Sleep Disorders Association (ASDA) definisce i MAD come dispositivi orali che modificano la posizione della mandibola1,2, della lingua e di altre strutture di supporto delle vie aeree superiori per il trattamento della roncopatia e delle OSAS. Vengono considerati come trattamento d’elezione per i pazienti russatori semplici, pazienti con OSAS lieve, OSAS lieve-moderato con un indice di massa corporale basso, pazienti con sindrome di aumentata resistenza delle vie aeree superiori (UARS). Mentre vengono consigliati come ultima opzione terapeutica in pazienti che non rispondono o rifiutano la CPAP, pazienti con un rischio chirurgico elevato e pazienti con una risposta deficitaria al trattamento chirurgico2.
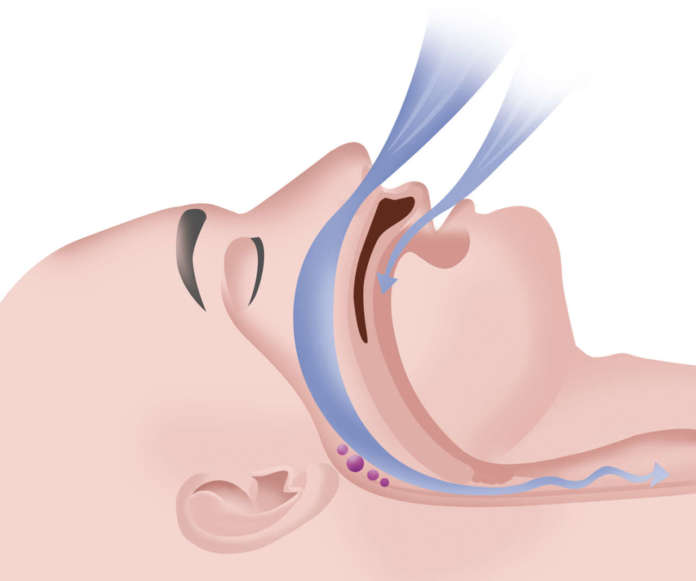
Come meccanismo d’ azione i dispositivi di avanzamento mandibolare realizzano un movimento anteroinferiore della mandibola, aumentando il calibro delle vie aeree superiori. Questo movimento stabilizza e fissa la mandibola e l’osso ioide, impedendo la posterotazione di queste strutture durante il decubito. La rotazione oraria della mandibola e l’aumento della dimensione verticale attivano il muscolo genioglosso, che produce una ubicazione più anteriore e superiore della lingua, evitando il collasso delle vie aeree2. Si produce anche un aumento nell’attività dei muscoli dilatatori della faringe, incrementandone la longitudine e migliorando la loro contrattilità. Uno studio realizzato da Johal et al. (2007) conclude che l’utilizzo dei dispositivi di avanzamento mandibolare aumenta significativamente l’attività elettromiografica dei muscoli genioglosso, genioioideo e dei muscoli masticatori5. Un maggior impatto si produce nella zona velofaringea, anche se la sua azione si ripercuote su tutti i segmenti della faringe. Inizialmente si manifesta un aumento nella rigidezza e l’elevazione dello spazio tra il pilastro anteriore e posteriore della faringe. Il palato molle si sposta ventralmente, aumentando il calibro delle pareti laterali e dell’area velofaringea e diminuendo la frequenza del russamento. L’avanzamento funzionale della mandibola induce cambi nella posizione dell’osso ioide a una posizione più anteriore, creando una situazione di equilibrio della muscolatura sopraioidea, che favorisce un aumento del volume e della permeabilità delle vie aeree6. Alcuni autori sostengono che esiste un effetto dose-dipendente, dal momento che aumentando il grado di avanzamento mandibolare migliora la situazione clinica del paziente.
Nell’articolazione temporo-mandibolare, il condilo slitta fuori della cavità glenoide, pertanto l’utilizzo di dispositivi di avanzamento mandibolare sarebbe controindicato nei pazienti con disfunzione temporo-mandibolare previa. Il dubbio è rappresentato dal fatto che questi dispositivi possano a lungo termine creare una patologia articolare anche in pazienti sani. In alcuni studi si è evidenziato che dopo due anni di trattamento con MAD non si è verificato nessun evento patologico a carico dell’articolazione.
Esistono anche una serie di controindicazioni scheletriche e facciali che potrebbero influenzare un esisto positivo nel trattamento con MAD: altezza facciale anteriore ridotta, base cranica anteriore grande, longitudine mascellare aumentata, piano mandibolare ridotto, palato molle corto, assenza di problemi nasali, grado I e II di Mallampati, protrusione mandibolare maggiore di 5-7 mm, proporzioni normali tra il diametro della via aerea del palato molle e lingua. Allo stesso modo, si è associata una risposta maggiore del MAD in pazienti con basso indice di massa corporale, circonferenza del collo ridotta, un indice di apnea-ipoapnea basale (AHI) basso e in episodi apnoici associati alla posizione supina7.
Esistono diverse classificazioni dei dispositivi di avanzamento mandibolare in funzione di diversi parametri. Secondo il materiale con cui sono stati fabbricati (resina morbida o rigida) o secondo la tecnica di fabbricazione:
- universali (realizzati con resina morbida in modo che il paziente possa deformarlo facendo aderire bene entrambe le arcate);
- preformati (si adattano domesticamente semplicemente riscaldandoli e dando la forma dell’occlusione);
- individuali (realizzati dal clinico secondo la forma delle arcate del paziente).
Quest’ultimo tipo di apparecchio può presentare due variabili:
- non regolabile, in cui il grado di avanzamento mandibolare non può essere modificato;
- regolabile, che può essere regolato in protrusione.
I MAD non regolabili sono dispositivi monobloc costruiti su impronte individuali del paziente e sono costituiti da due arcate, una mascellare e l’altra mandibolare, unite in una posizione di protrusione decisa dal clinico all’inizio della terapia che non può essere più cambiata. Pertanto è necessario sapere dal principio l’avanzamento massimo che può garantire al paziente un miglioramento della sua condizione. Nel caso sia necessario aumentare il grado di protrusione durante la terapia, è inevitabile riprendere le impronte del paziente e chiedere al laboratorio di realizzare un nuovo dispositivo, provocando un’ulteriore perdita di tempo per il clinico e di denaro per il paziente.
I MAD regolabili, invece, permettono di decidere l’avanzamento in funzione delle necessità del paziente, raggiungendo il massimo beneficio più facilmente e con un solo dispositivo. Dalla letteratura emerge, però, che non esistono differenze statisticamente significative tra i due tipi di dispositivo in quanto a riduzione del AHI. Tuttavia si sono registrate riduzioni più significative della sonnolenza in pazienti portatori di MAD regolabili in confronto ai non regolabili. Fleetham et al ottennero un esito positivo del 61% nei dispositivi regolabili e del 48% in quelli non regolabili, tenendo in considerazione la riduzione del AHI a meno di 10 e una risoluzione sintomatica69.
Studi realizzati con apparecchi di avanzamento mandibolare
Inizialmente si cominciò con la pubblicazione di casi individuali isolati, più tardi apparvero serie di casi sempre più numerosi e ora, dopo vari studi clinici controllati8-11, possiamo affermare che, nonostante la considerevole varietà di disegni che troviamo tra i MAD, ci sono sufficienti garanzie nella letteratura che dimostrano la loro efficacia9,12,13.
Tutti gli studi pubblicati documentano mediante polisonnografia la validità del metodo. Sebbene all’inizio il disegno dell’apparecchio non sembrava avere una chiara relazione con la sua efficacia13, recentemente si è dimostrato che un apparecchio MAD di avanzamento regolabile può addirittura migliorare l’esito del trattamento10,11,14. Pertanto si conclude che quanto più sono aggressivi i protocolli di trattamento maggiore è la relazione rispetto a un esito positivo8,15.
In questo stesso ordine16,17 sono apparsi alcuni studi nei quali, si è prescritto l’uso di MAD regolabili insieme a CPAP durante la notte. Con questo si conseguirebbe una dose terapeutica ottimale e si accorcerebbe notevolmente la durata del protocollo di avanzamento. Questi studi, sebbene promettenti, risultano difficili da standardizzare data l’alta variabilità di tolleranza e la risposta individuale al trattamento. Ci sono anche pazienti nei quali non si ottengono buoni risultati: ci riferiamo ad alcuni casi di OSAS severi (sebbene ci sia evidenza e dati positivi a rispetto, la percentuale di esito risulta inferiore in confronto a casi lievi e moderati)15,18,19, pazienti con protrusiva deficiente (scarso avanzamento mandibolare), gran overbite, casi con problemi dentali e/o paradontali e pazienti con patologia dell’articolazione temporo-mandibolare (ATM).
Per il trattamento della roncopatia, i MAD sono molto efficaci (eliminazione nel 50% dei casi)13,18,20 e ottengono una riduzione significativa nel 90-100% dei pazienti11,18,19,22, cosi come il miglioramento della qualità del sonno13,21. Il russamento si associa anche a un’entità intermedia, come la sindrome della resistenza delle vie aeree superiori, nella quale appare sonnolenza insieme a un aumento della pressione esofagica, sebbene senza apnee/ipoapnee misurabili23. La remissione o la riduzione del russamento in questi casi suggerisce che i MAD possono essere il trattamento d’elezione24.
Nei registri polisonnografici si confermano i benefici percepiti dal paziente, con una riduzione della frequenza, dell’intensità del russamento, delle apnee e delle parasonnie del sonno NREM (arousal) e un aumento significativo del sonno di onde lente e REM9,12,25,26.
Sebbene l’uso dei MAD sia accettato nel trattamento della roncopatia semplice e in alcuni casi di OSAS, fino a qualche anno fa non esistevano studi clinici randomizzati con casi-controllo a riguardo e ciò che esisteva fino ad allora, oltre a non essere randomizzato, presentava un’esigua dimensione del campione. Infatti, nell’ultima revisione realizzata per la Libreria Cochraine27, si descrivono solo 16 studi che rispettano i criteri di inclusione stabiliti da essi (studi aleatori con controllo)13,28.
I MAD hanno dimostrato la loro utilità per migliorare la struttura del sonno (maggior quantità di sonno profondo e di sonno REM) e diminuire il numero di arousal29,30. Allo stesso modo diminuiscono l’AHI e migliorano lo scambio gassoso notturno20,21,31. Tuttavia, quando si comparano questi risultati con il trattamento d’elezione, è evidente che non sono efficaci tanto quanto la CPAP, né nella diminuzione dell’AHI globale, né nel miglioramento dello scambio gassoso32,33.
Ciò nonostante se si compara l’efficacia dei MAD con alcune tecniche come la uvulopalatofaringoplastica (UPFP), è evidente che non esistono differenze significative rispetto al AHI, allo scambio gassoso o all’eccesso di sonnolenza diurna (valutato mediante il test di Epworth) a 6 mesi di trattamento. Tuttavia, nell’evoluzione, si apprezzano differenze a favore dei MAD dal momento che sembra riescano a mantenere la loro efficacia a lungo termine34. Quando si mettono a confronto alcuni parametri soggettivi, come l’eccesso di sonnolenza diurna o la qualità della vita dei pazienti trattati con MAD rispetto al trattamento d’elezione con CPAP, i risultati appaiono controversi: mentre alcuni autori trovano differenze significative nella scala di Epworth e la qualità di vita misurata attraverso il questionario SF36 a favore della pressione positiva, altri autori non trovano differenze nei due trattamenti9,20,35.
Tuttavia bisogna tenere in considerazione che i pazienti trattati in questi studi non sono omogenei. Così, è accaduto che coloro che presentavano maggior grado di sonnolenza diurna notassero di più l’effetto benefico della CPAP. Allo stesso modo, ci sono autori che hanno cercato di cogliere le preferenze del pazienti riguardo a un trattamento o all’altro (CPAP o MAD) ricavando lo stesso risultato controverso dal momento che la scelta dipende da molteplici fattori difficili da valutare. Per questo, Engleman et al.36 concludono che i pazienti con minore sonnolenza diurna e minore percezione di deterioramento della vita preferiscono i MAD. In altri studi, invece, si evidenzia che la maggior preferenza a questi dispositivi rispetto all’uso di CPAP è relazionata con un indice AHI minore di 159.
Secondo le indicazioni attuali, si accetta che i MAD possano essere utilizzati in pazienti con roncopatia semplice, in casi di OSAS lieve e in alcuni casi selezionati di OSAS moderata cosi come nei pazienti con UARS35. Per quanto riguarda i pazienti con OSAS grave, esistono alcuni autori che considerano il livello di gravità non influente nella selezione del trattamento con MAD. Infatti, nella letteratura esistono casi di pazienti con OSAS severo che attraverso l’utilizzo di dispositivi orali hanno ridotto l’alterazione dell’AHI36,37.
Rispetto ai pazienti con OSAS supino-dipendenti, ci sono pochissimi studi che hanno sperimentato l’utilità dei MAD in questo subgruppo di pazienti37,38. Invece, in pazienti in cui il trattamento di uvulopalatofaringoplastica non ha funzionato, i MAD riescono a migliorare la sintomatologia clinica in più del 50% dei casi; ciò li rende utili in pazienti che versano in queste particolari condizioni38,39.
Oltre alle indicazioni principali esistono anche altre peculiarità che possono aiutare a decidere se il paziente può essere trattato o meno con dispositivi di avanzamento mandibolare. Questi fattori dipendono fondamentalmente dalla sintomatologia principale (russamento e sonnolenza), particolarità anatomiche, l’indice di massa corporea (IMC) e le caratteristiche principali di ogni paziente. Si può pensare anche a terapie combinate MAD e CPAP, alternando al trattamento con pressione positiva l’utilizzo di dispositivi di avanzamento mandibolare in caso di spostamenti (viaggi, fine settimana)40. Contrariamente, e tenendo in considerazione la fisionomia del paziente, sebbene non esistano particolari controindicazioni, i pazienti con retrognatismo o micrognatismo, avanzamento mandibolare insufficiente, collo corto e IMC elevato, non sarebbero candidati ideali per questo tipo di terapia combinata. Nemmeno possono essere considerati idonei quegli individui nei quali la sonnolenza è il motivo principale di lamentazioni o in chi presenta un numero elevato di eventi respiratori, un’alterazione importante del cambio gassoso che abitualmente coincide con un indice di massa corporea più alto. A differenza di questi, pazienti con un IMC basso, collo snello e una protrusione mandibolare maggiore di 5 millimetri, sarebbero candidati ideali41,42. In qualsiasi caso, come succede nel trattamento con CPAP, non esistono dati a priori che ci aiutano a capire quale sarà l’esito del trattamento con apparecchi di avanzamento mandibolare. Quello che è chiaro è che esistono controindicazioni assolute, quali l’edentulismo (assenza di denti), una mobilità dentaria che rende impossibile il fissaggio del dispositivo, una patologia paradontale attiva, problemi all’articolazione temporo-mandibolare e bruxismo.
Materiali e metodi
Per la realizzazione di questo lavoro sono stati utilizzati articoli pubblicati su riviste internazionali ad alto indice di impatto. È stata effettuata una revisione della letteratura tramite la banca dati Pubmed ed EBSCO. Le parole chiave “sleep apnea and oral appliance, OSAS, sleep apnea and Oral appliance, mandibular advance devices”. Particolare attenzione è stata posta sulle opzioni terapeutiche e sui rispettivi effetti secondari. La ricerca bibliografica ha selezionato articoli con data di pubblicazione negli ultimi 10 anni. Articoli meno recenti sono stati utilizzati dal momento che il loro contenuto si è reso indispensabile per un migliore sviluppo del lavoro.
I criteri di inclusione per la selezione degli abstract degli articoli sono:
- articoli referenti a trattamenti condotti su umano;
- articoli in lingua italiana, inglese e spagnola;
- effetti secondari dentari e scheletrici;
- ripercussioni sull’articolazione temporo-mandibolare.
- I criteri di esclusione furono:
- articoli referenti a trattamenti su animali;
- articoli in portoghese, tedesco, francese;
- articoli sul trattamento delle OSAS esclusivamente chirurgico.
Risultati e discussione
Gli effetti collaterali dei MAD sono generalmente di carattere lieve-transitorio e tendono a diminuire dopo un periodo iniziale di adattamento. I modelli di avanzamento mandibolare regolabili permettono che questo periodo sia progressivo e, pertanto, gli effetti secondari e un eventuale rigetto del trattamento appaiono minori. I sintomi più frequenti si relazionano a dolore mandibolare, eccesso di salivazione, xerostomia e bruxismo. Un effetto avverso molto comune è il dolore nella regione temporo-mandibolare. Appare al risveglio, dopo aver ritirato il MAD e permane per un certo periodo di tempo. Si sono descritti anche cambi nella posizione mandibolare così come alterazioni nell’occlusione, riduzione dell’overjet e dell’overbite e cambi nella posizione degli incisivi superiori e inferiori (vestibolo versione degli incisivi superiori e linguoversione degli incisivi inferiori) così come movimenti mesiali dei molari inferiori21,30,31,32,43,44.
I primi cambi che si verificano nell’overbite possono essere relazionati con la posizione originale verticale e orizzontale degli incisivi, la durata dell’uso dell’apparecchio e la quantità di protrusione e apertura verticale che produce l’apparecchio, dal momento che quanto minore è il grado apertura, minore è l’overbite registrato. Ghazal et al.47 videro che esisteva una relazione positiva tra l’età del paziente e la riduzione dell’overbite ovvero che quanto più grande fosse il paziente maggiore era la riduzione dell’overbite. Questo fu anche confermato da studi condotti da Almeida et al. in cui non solo era evidente una relazione diretta con l’età del paziente ma anche con l’overbite iniziale che quanto maggiore fosse, maggiore riduzione si osservava45-48.
Perez ha dimostrato che un 17,9 % dei pazienti utilizzati nei suoi studi svilupparono un morso crociato posteriore56. Due studi mostrarono che dopo un trattamento lungo più di 5 anni si producevano cambi dentari e modifiche nella postura mandibolare57,58.
La diminuzione dell’overjet sembra dovuto alla retroinclinazione degli incisivi superiori e la proinclinazione degli inferiori, dovuto alla forza che i MAD producono direttamente sui denti. Questi cambi dovrebbero essere relazionati anche alla posizione iniziale dei denti di ogni paziente, dal momento che a maggior overjet iniziale corrisponde una maggior possibilità di vederlo ridotto grazie all’utilizzo dell’apparecchio. Battagel in uno studio pubblicato nel 2005 dimostrò che la riduzione media dell’overjet dopo 2 anni di trattamento è di 0,4 mm. Il caso più eclatante è rappresentato da un paziente con retrognatismo mandibolare e un overjet iniziale di 9,4 mm, in cui non esisteva contatto tra gli incisivi superiori e inferiori e, pertanto, una maggiore libertà di riduzione della distanza orizzontale tra i margini occlusali46.
Sono stati evidenziati anche cambi di posizione e occlusione a carico dei primi molari. Secondo quanto affermano Fransson et al.49, la proinclinazione degli incisivi inferiori con il contatto occlusale anteriore e il cambio di posizione della mandibola possono causare un morso aperto laterale. Infatti alcuni autori descrivono situazioni di morso aperto bilaterale all’altezza dei primi molari in un 26% di pazienti ai due anni di terapia con MAD. E aggiungono che maggiore è la frequenza di morso aperto posteriore quanto più è il grado di avanzamento mandibolare. Si evidenzia anche una posizione più mesiale del primo molare inferiore rispetto al superiore di 1 mm nel 23% dei casi. Sebbene i risultati rispetto alla mesializzazione dei primi molari siano abbastanza omogenei, la media è uguale o inferiore ai 0,5mm in due anni di trattamento48-50.
Bondemark osservò un aumento della longitudine di arcata mandibolare che probabilmente si doveva alla proinclinazione degli incisivi inferiori51.Tuttavia, lo studio posteriore di Fransson et al. differisce dalle evidenze contrarie di altri autori che non trovarono cambiamenti significativi nella longitudine di arcata mandibolare48,49,52. Si è descritto anche un aumento della larghezza dell’arcata mascellare che sembra essere variabile in funzione del disegno del dispositivo che si impiega. Rispetto all’altezza dei primi molari mascellari, esiste un aumento di 0’3 ± 0’7 mm e nei mandibolari di 0’3 ± 0’6 mm nel gruppo dei MAD fabbricati in elastomero morbido e di 0’2 ± 0’3 mm e di 0’2 ± 0’3 mm, rispettivamente, in quelli di acrilico duro. Rispetto all’esistenza o non di cambiamenti a livello scheletrico prodotti per l’utilizzo continuato di MAD, esiste grande controversia in letteratura.
Bondemark et al.51 sostengono, mediante studio cefalometrico, che la mandibola si trova in una posizione più avanzata e verso il basso. Al contrario, altri autori percepiscono uno spostamento verso il basso, ma non in avanti. Altri studi, invece, riscontrano una posterorotazione mandibolare che determina un aumento dell’altezza facciale anteriore.
Tuttavia, nello studio di Almeida et al. edito nel 2006, si osserva, mediante il paragone di due teleradiografie, che non si producono cambiamenti nella posizione del mento rispetto al cranio in seguito a 5 anni di trattamento con MAD48. Dati che concordano con i risultati dello studio portato a termine nell’anno 2007, dove non sono evidenti cambiamenti nella posizione mandibolare52. In altri studi si commenta una possibile leggera traslocazione della mandibola con adattamento osseo a livello della fossa glenoide dell’ATM che non sarebbe percettibile con una teleradiografia, bensì con una tomografia computerizzata o una risonanza magnetica.
Al contrario di quelle anteriori, queste alterazioni normalmente sono causa di sospensione del trattamento e sono scoperte abitualmente dall’odontoiatra incaricato delle revisioni; ciò rende imprescindibile effettuare un controllo periodico. Rispetto alla realizzazione del trattamento a lungo termine, esiste la limitazione di non poter misurare in maniera obiettiva l’utilizzo di questi dispositivi a differenza di ciò che succede con la CPAP. Sebbene non esistano molti studi al riguardo, alcuni autori descrivono nella letteratura un livello di collaborazione del paziente simile a quello ottenuto con trattamento CPAP48,50,51,53.
Secondo Giannasi54 possono apparire anche rumori articolari, acufeni e tamponamento dell’udito. Otalgia, anche vertigine, singhiozzo e iperacusia sono stati descritti a causa della stretta relazione anatomica con l’ATM. Studi informano che la prevalenza di sintomi uditivi nella popolazione generale va dal 10 % al 31 % ma può arrivare a raggiungere fino al 85 % in pazienti con disfunzioni temporo-mandibolari (DTM)54.
Quando i pazienti portatori di MAD, al mattino rimuovono il dispositivo e occludono cercando di generare contatti coi denti posteriori, possono generarsi casi di capsulite59.
Sensibilità articolare e dolore muscolare sono alcuni degli effetti avversi più comuni quando i pazienti iniziano il trattamento. Prima di cominciare la terapia dobbiamo verificare la presenza di questi sintomi; realizzeremo un esame neurologico, una valutazione funzionale mandibolare e una palpazione di entrambe le articolazioni e della muscolatura masticatoria. Attualmente esistono studi che descrivono gli effetti secondari dei MAD nel trattamento delle OSAS però molto pochi sono quelli centrati sulla prevalenza e sullo sviluppo di patologie articolari54-56,59,70-72.
In seguito allo studio realizzato per Martínez-Gomis et al. nel 201070, nel quale si osservò per 5 anni il trattamento dell’apnea ostruttiva del sonno con MAD in 40 persone, risultò chiaro che la prevalenza di DTM non si era modificata. I pazienti che presentavano già dall’inizio dello studio DTM, non furono esclusi dello stesso, malgrado alcuni autori considerano le disfunzioni temporo-mandibolari una controindicazione nel trattamento con MAD63. Questo studio, comunemente ad altri73, afferma che neanche l’esistenza di spostamento del disco con riduzione nell’ATM può considerarsi una controindicazione per il trattamento.
Si è verificato anche attraverso risonanze magnetiche che i MAD sono inoffensivi per l’ATM, perfino in quei pazienti che presentano spostamento anteriore del disco, sia con che senza riduzione. Neanche si riscontra una relazione tra il dolore artrogeno, o miogeno, provocato per l’avanzamento mandibolare con la presenza di DTM pre-trattamento70. La protrusione stimata all’inizio del trattamento è del 70%, successivamente si va incrementando fino a che il paziente smette di russare o alla comparsa di effetti avversi. Si arriva a raggiungere l’83% di protrusiva e 9,2 mm di apertura70.
Al principio del trattamento, 10 pazienti presentavano DTM compatibili con l’uso di dispositivi di avanzamento mandibolare. Furono classificati in tre gruppi: dolore miofasciale (gruppo 1), spostamento del disco con riduzione (gruppo 2) e artralgia (gruppo 3). Dopo il trattamento non si osservarono modifiche della prevalenza nei gruppi dello studio, e neanche durante ogni visita di controllo. Concludendo, si afferma che il trattamento delle OSAS con dispositivi di avanzamento mandibolare non colpisce l’ATM70.
Secondo lo studio di Doff et al.55 del 2012, è evidente che durante il periodo iniziale di trattamento, una prevalenza di DTM aumenta, arrivando a produrre dolore, ma senza derivare a limitazioni funzionali per l’articolazione temporo-mandibolare. Questo aumento, è limitato da una diminuzione della prevalenza simile a quella di base, dimostrando così delle ottime capacità adattative del complesso temporo-mandibolare55.
L’eziologia di questi dolori può essere la tensione che soffrono tanto i muscoli masticatori come i legamenti che formano l’articolazione, trovandosi la mandibola in una posizione protrusa55. A beneficio di questo, si trova in Clark et al 67 chi, già nel 1993, ha indicato che gli effetti avversi nell’uso di dispositivi di avanzamento mandibolare andavano a prodursi in maggiore misura quando si superava il 50% della capacità protrusiva.
Un’altra spiegazione, anche possibile, è data dall’aumento della dimensione verticale del paziente, mentre questo porta l’apparecchio55. Dietro il trattamento con gli apparecchi di avanzamento, i dolori correlati con disfunzioni temporo-mandibolari erano scomparsi, ciò dimostra l’effetto terapeutico dei MAD74.
In questo caso, la protrusione media fu del 76% (+/-25%), e l’apertura media fu di 12,8mm (+/-2,7). Non si trovò relazione alcuna tra la prevalenza di DTM e questi parametri. Bisogna evidenziare che i pazienti con DTM e limitazione dell’apertura previa furono esclusi dello studio63. Secondo Giannasi et al.54, l’intensità dei sintomi diminuisce significativamente dopo l’uso di questi dispositivi orali (lo studio fu realizzato col dispositivo PMPositionner®). Inoltre suggeriscono che la protrusione mandibolare potrebbe portare a una minore compressione dall’ATM e strutture vicine, ipotesi che non poté arrivare a dimostrarsi per mancanza di uno dei gruppi di studio54.
Rose et al.50 realizzarono un’analisi occlusale e craniofacciale di 34 pazienti mediante tracciato cefalometrico durante 29,6 + / - 5,1 mesi (54). Si trovarono importanti cambiamenti a livello occlusale ma, tuttavia, non si osservarono alterazioni nell’ATM. Diversi studi hanno analizzato attraverso cefalometria e risonanza magnetica, e non hanno trovato cambiamenti di posizione né morfologia durante l’uso di questi dispositivi 57,50. Esiste la possibilità che lo spostamento mandibolare sia tanto piccolo che non possa scoprirsi. Per questo motivo, si avrebbe bisogno di altre tecniche di esplorazione più precise per potere valutare questa possibilità54. Ritva Näpänkangas71 realizzò un articolo dove usò l’Indice Helkimo come metodo diagnostico e il range di avanzamento mandibolare usato fu del 50% con apertura di 5 mm71. I sintomi soggettivi più comuni durante il trattamento furono rumori articolari, clicks e crepitii, mentre il segno clinico più frequente fu dolore nella muscolatura masticatoria. In tre dei pazienti, i sintomi peggiorarono nel primo mese, alleggerendosi questi durante i successivi controlli, a 6 mesi. In questo studio si afferma che il possibile sviluppo di patologie temporo-mandibolari non deve essere una controindicazione per il trattamento con MAD, dovuto al carattere transitorio degli stessi. Näpänkangas aggiunge che i dispositivi realizzati individualmente apportano migliori risultati rispetto ai preformati. Inoltre, conclude che i pazienti con OSAS lieve o moderata ottengono migliori risultati rispetto a CPAP71.
Pérez et al.56 pubblicarono un articolo nel quale suggerirono che l’uso di dispositivi di avanzamento potrebbe provocare lo sviluppo di problematiche temporo-mandibolari in una piccola percentuale di pazienti, i quali non presentano nessun problema nell’ATM prima di sottoporsi al trattamento. L’incidenza di questi problemi aumenta all’inizio del trattamento e necessariamente, diminuisce fino a valori inferiori rispetto a quelli ottenuti prima di cominciare il trattamento.
I principali problemi che possono prodursi in relazione ai DTM sono dolori tanto articolari come muscolari, oltre a rumori articolari. Nel caso si presentino già DTM previ al trattamento, i suoi segni e sintomi non peggiorano durante lo sviluppo del trattamento stesso56.
Tuttavia, nello studio di Martínez-Gomis70 in alcuni casi si svilupparono DTM durante il decorso dal trattamento, generalmente dovuti a una posizione avanzata che occupa la mandibola durante le ore di sonno.
Questa può essere la causa del frequente dolore articolare o muscolare dovuto allo stiramento dei legamenti e muscoli che conformano l’articolazione temporo-mandibolare. In sintesi, questo studio indica che i MAD possono produrre problemi articolari transitori in un piccolo numero di pazienti70. In quanto ai click articolari, si dimostrò che questi diminuivano durante il trattamento. Anche Giannasi e Fransson furono concordi in questo aspetto 54,72.
Secondo Pérez56 i dispositivi regolabili, o confezionati in maniera individuale, sembrano tanto essere più efficaci sia nella riduzione dell’indice di apnea/ipoapnea che nella riduzione dei sintomi. Attualmente esistono pochi studi che abbiano dimostrato questo, ad eccezione della revisione sistematica realizzata per Ahrens sui tipi di MAD56,75. Un altro sintomo frequente è il mal di testa, il quale è molto relazionato col dolore miofasciale e la mialgia60.
In quanto ai rumori articolari, il nostro trattamento deve essere lo stesso che coi segni anteriormente denominati. Dobbiamo diagnosticare precocemente all’inizio del trattamento, la presenza di scricchiolii o crepitii nell’ATM. Gli scricchiolii normalmente indicano un spostamento anteriore del disco, mentre i crepitii normalmente indicano cambiamenti degenerativi nella superficie articolare. La tomografia computerizzata/cone beam (CBCT) è un buon metodo per diagnosticare questo tipo di cambiamenti61-63.
Nel caso in cui esistano patologie previe al principio dell’uso di un MAD, dobbiamo far firmare al paziente un consenso informato sullo stato delle sue articolazioni rendendolo consapevole sugli effetti che possono prodursi con questo tipo di dispositivo. Solo dopo aver verificato che il condilo è stabile e sano e solo dopo aver realizzato le esplorazioni anteriormente indicate, si potrà consegnare il MAD al paziente63,64. Secondo diversi studi, non si sono prodotti effetti avversi seri o gravi durante il trattamento con dispositivi di avanzamento mandibolare 5,58,65,66.
Secondo Clark et al. la prevalenza stimata di per la comparsa di disordini temporo-mandibolari è del 10-13 %63,67. I cambiamenti prodotti furono irreversibili in un 10 % dei pazienti68.
Conclusioni
I MAD normalmente non provocano effetti collaterali di grande importanza. Nel caso in cui si presentino, generalmente tendono a scomparire durante il trattamento grazie alla capacità adattative dell’ATM. I DTM non si considerano, attualmente, una controindicazione per il trattamento con MAD.
Gli effetti secondari più frequenti sono dolori nella muscolatura masticatoria, miofasciale, e rumori articolari (clicks e crepitii).
La protrusione mandibolare minima che si mostra negli studi attuali è stata del 50 % della massima protrusiva possibile. Questa può aumentare secondo l’evoluzione della sintomatologia del paziente.
È necessario che esista un grado di apertura tra arcate. Secondo gli studi osservati dovrebbe oscillare tra 5 e 12,8 mm di apertura. Non risultano influenze sullo sviluppo di problemi temporo-mandibolari.
I dispositivi confezionati individualmente sembrano essere più efficaci dei dispositivi preformati nel trattamento dell’apnea del sonno. Tuttavia, non è stato dimostrato che questo tipo di dispositivo è più propenso a produrre problemi temporo-mandibolari.
Corrispondenza
corvino.ida@virgilio.it
Are there side effects of MAD devices in the treatment of OSAS?
Summary
The Mandibular Advancement Devices (MAD) are an innovative and effectiveness solution for the treatment of roncopaty and obstructive sleep apnea syndrome. These appliances modify the upper airways by changing the posture of the mandible and the base of the tongue, facilitate the passage of air and prevent respiratory collapse during sleep, avoiding the appearance of apneas and snoring. The success of the advancement mandibular appliances for the treatment of the obstructive sleep apnea-hipoapnea syndrome varies in an average of 40% and 60%. The MAD have been developed with adjustable hinge that allows progressive advancement and movement of the mandible. They are clinically tested by specialists in medicine of sleep. We conclude that the MAD are in effective treatment in patient with OSA and are associated with fewer side effects anf greater patient satisfaction (±80%) than positive pressure therapy (CPAP). The study objective is the analysis, the efficacy and side effects of MAD in the treatment of the obstructive sleep apnea-hipoapnea syndrome (OSAS). Research has been effected through the Pubmed’s database an the EBSCO’s database by selecting the keywords respect to the therapeutic options and the respective secondary effects.
- American Sleep Disorders Association Standards of Practice Committee. Practice parameters for the treatment of snoring and obstructive sleep apnea with oral appliances. Sleep. 1995;18: 511-3.2.
- Dispositivos de avance mandibular (DAM) en el tratamiento del SAHS. Consenso nacional sobre el síndrome de apneas-hipopneas del sueño (sahs) Arch Bronconeumol 2005;41 Supl 4:68-74 – Vol. 41 DOI: 10.1016/S0210-5705(09)71003-9
- Cartwright RD, Samelson CF. The effects of a nonsurgical treatment for obstructive sleep apnea: the tongue retaining device. J Am Med Assoc. 1982;248:705-9.
- Bear SE, Priest JH. Sleep apnea syndrome. Correction with surgical advancement of the mandible. J Oral Surg. 1980;38:543-9.
- Johal CD, Gill G, Ferman A, Mc Laughing K The effect of mandibular advancement appliances on awake upper airway and masticatory muscle activity in patients with obstructive sleep apnoea. Clin Physiol Funct Imaging. 2007 Jan; 27(1):47-53
- Rodriguez FJ, Saez M del R, Linares E, Bermejo A. Sleep Apnea and mandibular advancement device. Revision of the literature. Med Oral Patol Oral Cir Bucal 2008;13(9):E549-54(R2).
- Robledo De Lavera A. Efectos en la via aerea superior tras el tratamiento ortopedico-ortodoncico con aparatologia funcionale Herbst. Universidad de Oviedo. Junio 2014
- Hoekema A, Stegena B, de Bont LGM, et al. Efficacy and comorbidity of oral appliances in the treatment of obstructive sleep apnea-hypopnea: a systematic review Clin Rev Oral Biol Med. 2004;15:137-55
- Ferguson KA, Ono T, Lowe AA, et al. A short term controlled trial of an adjustable oral appliance for the treatment of mild to moderate obstructive sleep apnea. Thorax. 1997;52:362-8.
- Ferguson KA, Ono T, Lowe AA, et al. A randomized crossover study of an oral appliance vs nasal continuous positive airway pressure in the treatment of mild moderate obstructive sleep apnea. Chest. 1996;109:1269-75
- Walker-Engstrom ML, Ringqvist I, Vestling O, et al. A prospective randomized Study comparing two different degrees of mandibular advancement with a dental appliance in treatment of severe obstructive sleep apnea. Sleep Breath. 2003;7:119-30.
- Marklund M, Franklin C, Sahlin C, et al. The effect of mandibular advancement device on apneas and sleep in patients with OSAS. Chest. 1998;113:707-13.
- Schmidt-Nowara W, Lowe AA, Wiegand L, et al. Oral appliances for the treatment of snoring and obstructive sleep apnea: a review. Sleep. 1995;18:501-10
- Kato J, Isono SA, Tanaka A, et al. Dose-dependent effects of mandibular advancement of pharyngeal mechanics and nocturnal oxygenation in patients with sleep-disordered breathing. Chest. 2000;117:1065-72.
- Lowe A, Sjoeholm T, Ryan C, et al. The effects of klearway oral appliance on airway size and obstructive sep apnea. Sleep. 2000;23:S172-8. 69.
- Raphaelson MA, Alpher EJ, Bakker KW, Pelstrom JR. Oral appliance theraphy for obstructive sleep apnea syndrome: progressive mandibular advancement during polisomnography. Crani. 1998;16:44-50.
- Fleury B, Rakotonahary D, PetelleB, et al. Mandibular advancement titration for obstructive sleep apnea. Optimization of the procedure by comparing clinical and oximetric parameters. Chest. 2004;125:1761-7
- Schmidt-Nowara W, Meade T, Hays M. Treatment of snoring and obstructive sleep apnea with a dental orthosis. Chest. 1991;99:1378-85.
- O’Sullivan RA, Hillman DR Mateljan R, et al. Mandibular advancement splint: an appliance to treat snoring and obstructive sleep apnea. Am J Respir Crit Care Med. 1995;151:194-8.
- Clark GT, Blumenfeld S, Yoffe N. A cross over study comparing the efficacy of CPAP with MAD on patients with OSA. Chest. 1996;109:1447-83.
- Gosoptoulos H, Chen C, Quian J, et al. Oral appliance theraphy improves symptoms in obstructive sleep apnea: a randomized controled trial. Am J Respir Crit Care Med. 2002;166743-8.
- Alìa E, Martinez-Gonzalez A, De la Cruz J.Eficacia y efectos adversos de los aparatos intraorales en tratamiento de la apnea obstructiva del sueño. Cient Dent. 2010;7,2:99-106.
- Guilleminault C, Stoohs R, Clerk A. A cause of excessive daytime sleepiness: the upper airway resistance syndrome. Chest. 1993;104:781-7.
- Loube DI, Andrada T, Shanmagum N, Singer M. Successful treatment of upper airway resistance syndrome with an oral appliance. Sleep Breathing. 1997;2:97-101
- Bloch KE, Iseli A, Zhang JN, et al. A randomized controled crossover tial of two oral appliances for sleep apnea treatment. Am J Respir Crit Care Med. 2000;162:246-51.
- Menn SJ, Loube DI, Morgan TD, et al. The mandibular repositioning device: role in the treatment of obstructive sleep apnea. Sleep. 1996;19:794-800
- Lim J, Lasserson TJ, Fleethman J, Wright J. Aparatos bucales para la apnea obstructiva del sueño (Revisión de la Cochrane traducida).En: La Biblioteca Cochrane Plus, 2006; 4; Oxford: Update Software Ltd.
- Lawton HM. Battagel JM. Kotecha B. A comparison of the Twin Block and Herbst mandibular advancement splints in the treatment of patients with obstructive sleep apnoea: a prospective study. Eur J Orthod 2005 Feb;27(1):82-90.
- Blanco J, Zamarrón C, Abeleira Pazos MT, et al. Prospective evaluation of an oral appliance in the treatment of obstructive sleep apnea síndrome. Sleep Breath 2005; 9: 20-5.
- Mehta A, Qian J, Petocz P, et al. A randomized controlled study of a mandibular advancement splint for obstructive sleep apnoea. Am J Respir Crit Care Med 2001; 163:1457-61.
- Johnston CD, Gleadhill IC, Cinnamond MJ, Gabbey J, Burden DJ. Mandibular advancement apliances and obstructive sleep apnoea: a randomized clinical trial. Eur J Orthod 2002; 24: 251-62.
- Barnes M, McEvoy D, Banks S, et al. Efficacy of positive airway pressure and oral appliance in mild to moderate obstructive obstructive sleep apnea. Am J Respir CritCare Med 2004; 170: 656-64.
- Tan YK, L’Estrange PR, Grant HR, et al. A randomised crossover sotudy of continuous positive airway pressure (PNPCVR) and a mandibular advancement splint (MAS) in a randomised crossover study of patients with mild or moderate obstructive sleep apnoea. Thorax 1998;53:S15.
- Walker-Engstrom ML, Tegelberg A, Wilhemsson B, Ringqvist I. 4- year folllow-up of treatment with dental appliance of uvuloplaltopharyngoplasty in patients with obtructive sleep apnoea. Chest 2002;121:739-46.
- Tan YK, L’Estrange PR, Luo YM, et al. Mandibular advancement splints and continuos positive airway pressure in patients with obstructive sleep apnoea. Eur J Orthod 2002;24:239-49.
- Engleman HM, McDonald JP, Graham D, et al. Randomized crossover trial of two treatment for sleep apnea/hypopnea syndrome. Am J Respir Crit Care Med 2002;166:855-9.
- Monasterio C, Navarro A, Farreras S, Marí A, Brinquis T, Estopá R, et al. Eficacia de una prótesis de avance mandibular en el tratamiento del síndrome de apneas del sueño. Arch Bronconeumol 2000; 36:371-6.
- Marklund M, Persson M, Franklin KA. Treatment success with a mandibular advancement device is related to supine-dependent sleep apnea. Chest 1998: 114: 1630-5.
- Marklund M, Stenlund, Kart AF. Mandibular advancement devices in 630 men and women with sleep apnea and snoring: tolerability and predictors of treatment success. Chet 2004; 125: 1270-8.
- Wilhelmsson B, Tegelberg A, Walker-Engstrom ML, et al. A prosective randomized study of a dentl appliance compared with uvulopalatopharigoplasty in the treatment of obstructive sleeep apnoea. Acta Oro-laryngogica 1999;119:503-9.
- Millman RP, Rosenberg CL, Carlisle CC. The efficacy of oral appliances in the treatment of persistent sleep apnea after uvulopalatopharyngoplasty. Chest 1998;113 992-6.
- Smith DM, Stradling JR. Can mandibular advancement devices be a satisfactory substitute for short term use in patients on nasal continuous positive airway pressure? Thorax 2002;57;305-8.
- Abad Fernández et al. Dispositivos orales en el tratamiento del síndrome de apnea-hipopnea del sueño. Rev Patol Respir 2007;10(1):16-21.
- Pantin CC, Hillman DR, Tennant M. Dental side effects o fan oral device to treat snoring and obstructive sleep apnea. Sleep 1999;22 237-40.
- Robertson C, Herbison P, Harkness M. Dental and occlusal changes during mandibular advancement splint therapy in sleep disordered patients. Eur J Orthod 2003;25:371-6.
- Battagel JM, Kotecha B. Dental side-effects of mandibular advancement splint wear in patients who snore. Clin Otolaryngol 2005;30:149-56.
- Ghazal A, Jonas IE, Rose EC. Dental side Effects of mandibular advancement appliances- a 2-year follow-up. J orofac Orthop 2008;69:437-447.
- De Almeida FR, Lowe AA, Sung JO, Tsuiki S, Otsuka R. Long-term sequellae of oral appliance therapy in obstructive sleep apnea patients: part 1. Cephalometric analysis. Am J Orthod Dentofacial Arthop 2006;129:195-204.
- Fransson AMC,Tegelberg A,Svenson BAH, et al. Influence of mandibular protruding device on airway passages and dentofacial characteristics in obstructive sleep apnea and snoring. Am J Orthod Dentofacial Orthop 2002;122:371-9.
- Rose EC, Staats R, Virchow C, Jonas JI. Occlusal and skeletal effects of an oral appliance in the treatment of obstructive sleep apnea. Chest 2002;122:871-7.
- Bondemark L. Does 2 years’ nocturnal treatment with a mandibular advancement splint in adult patients with snoring and OSAS cause a change in the posture of the mandible? Am J Orthod Dentofacial Orthop 1999;116:621:8.
- Hammond RJ, Gotsopoulos H, Shen G, et al. A follow-up study of dental and eskeletal changes associated with mandibular advancement splint use in obstructive sleep apnea. Am J Orthod Dentofacial Orthop 2007;132:806-14.
- Ringqvist M, Walker-Engström ML, Tegelberg A. Dental and skeletal changes after 4 years os obstructive sleep apnea treatment with a mandibular advancement device: a prospective, randomized study. Am J Orthod Dentofacial Orthop 2003;124 53-60.
- Giannasi LC, Almeida FR, Magini M, et al. Systematic assessment of the impact of oral appliance therapy on the temporomandibular joint during treatment of obstructive sleep apnea: long-term evaluation. Sleep Breath 2009 Nov;13(4):375–81.
- Doff MHJ, Veldhuis SKB, Hoekema A, et al. Long-term oral appliance therapy in obstructive sleep apnea syndrome: a controlled study on temporomandibular side effects. Clin Oral Investig 2012 Jun;16(3):689–97.
- Perez C V, de Leeuw R, Okeson JP, et al. The incidence and prevalence of temporomandibular disorders and posterior open bite in patients receiving mandibular advancement device therapy for obstructive sleep apnea. Sleep Breath. 2013 Mar;17(1):323–32.
- Ribeiro de Almeida F, Lowe AA, Sung JO, et al. Long-term sequellae of oral appliance therapy in obstructive sleep apnea patients: Part 1. Cephalometric analysis. Am J Orthod Dentofacial Orthop 2006;129(2):195–204.
- Ueda H, Almeida FR, Lowe AA, Ruse ND. Changes in occlusal contact area during oral appliance therapy assessed on study models. Angle Orthod 2008;78(5):866–72.
- Merrill RL. Temporomandibular disorder pain and dental treatment of obstructive sleep apnea. Dent Clin North Am 2012 Apr;56(2):415–31.
- Clark GT, Sakai S, Merrill R, et al. Cross-correlation between stress, pain, physical activity, and temporalis muscle EMG in tension-type headache. Cephalalgia 1995;15(6):511–8.
- Mejersjo C, Carlsson GE. Long-term results of treatment for temporomandibular joint pain-dysfunction. J Prosthet Dent 1983;49(6):809–15.
- Greene CS, Laskin DM. Long-term evaluation of treatment for myofascial pain-dysfunction syndrome: a comparative analysis. J Am Dent Assoc. 1983;107(2):235–8.
- Clark GT, Kobayashi H, Freymiller E. Mandibular advancement and sleep disordered breathing. J Calif Dent Assoc. 1996;24(4):49–54,56–8,60–1.
- Kobayashi T, Izumi N, Kojima T, et al. Progressive condylar resorption after mandibular advancement. Br J Oral Maxillofac Surg 2012;50(2):176–80.
- Eskafi M, Ekberg E, Cline C, et al. Use of a mandibular advancement device in patients with congestive heart failure and sleep apnoea. Gerodontology 2004;21(2):100–7.
- Vecchierini MF, Léger D, Laaban JP, et al. Efficacy and compliance of mandibular repositioning device in obstructive sleep apnea syndrome under a patient-driven protocol of care. Sleep Med. 2008;9(7):762–9.
- Clark GT, Arand D, Chung E, Tong D. Effect of anterior mandibular positioning on obstructive sleep apnea. Am Rev Respir Dis 1993;147(3):624–9.
- Petit FX, Pépin JL, Bettega G, et al. Mandibular advancement devices: Rate of contraindications in 100 consecutive obstructive sleep apnea patients. Am J Respir Crit Care Med 2002;166(3):274–8.
- Garcia Selva M, Marco Pitarch R, Fons Font A, Dispositivos de avance mandibular como tratamiento de roncopatía y síndrome de apnea-hipopnea obstructiva del sueño Revisión de la literatura, Dossier SEPES, 267 | marzo 2015.
- Martínez-Gomis J, Willaert E, Nogues L, et al. Five years of sleep apnea treatment with a mandibular advancement device. Side effects and technical complications. Angle Orthod. 2010 Jan;80(1):30–6.
- Näpänkangas R, Raunio A, Sipilä K, Raustia A. Effect of mandibular advancement device therapy on the signs and symptoms of temporomandibular disorders. J oral Maxillofac Res 2013;3(4):e5.
- Fransson AMC, Tegelberg A, Johansson A, Wenneberg B. Influence on the masticatory system in treatment of obstructive sleep apnea and snoring with a mandibular protruding device: a 2-year follow-up. Am J Orthod Dentofacial Orthop. 2004 Dec;126(6):687–93.
- Bondemark L, Lindman R. Craniomandibular status and function in patients with habitual snoring and obstructive sleep apnoea after nocturnal treatment with a mandibular advancement splint: a 2-year follow-up. Eur J Orthod. 2000;22(1):53–60.
- Bian H. Knowledge, opinions, and clinical experience of general practice dentists toward obstructive sleep apnea and oral appliances. Sleep Breath 2004;8(2):85–90.
- Ahrens A, McGrath C, Hägg U. A systematic review of the efficacy of oral appliance design in the management of obstructive sleep apnoea. Eur J Orthod 2010;138(3):559–76.