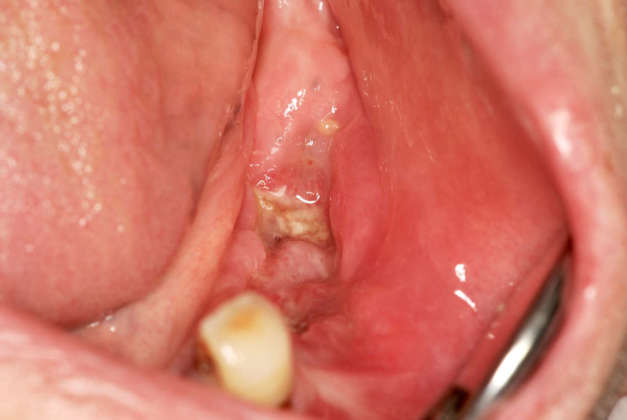
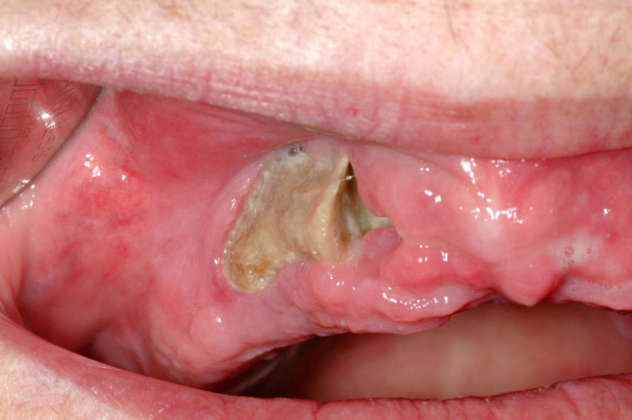
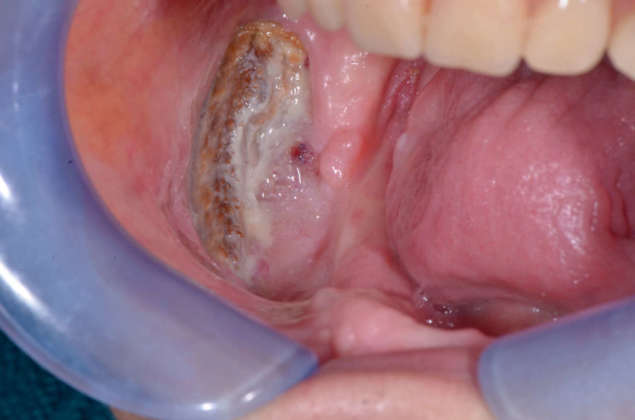
Negli ultimi anni, il numero di casi di osteonecrosi dei mascellari associato a determinati farmaci risulta in aumento, richiedendo una maggiore attenzione da parte della comunità medica e scientifica. Questo testo si propone di esplorare in dettaglio le cause, i meccanismi patogenetici e le opzioni terapeutiche disponibili affinché l’odontoiatra possa affrontare tale sfida complessa.
L’osteonecrosi dei mascellari farmaco-indotta, o MRONJ (Medication-Related OsteoNecrosis of the Jaw) è una condizione complessa e crescentemente riconosciuta, che rappresenta una sfida clinica significativa. Caratterizzata dalla necrosi del tessuto osseo nella regione mascellare, questa patologia ha suscitato crescente preoccupazione in ambito medico e odontoiatrico. Il legame con l’uso di specifici farmaci ha sollevato domande cruciali sulla gestione e la prevenzione di questa grave complicanza (Figure 1-3; le immagini cliniche pubblicate in questo articolo sono gentile concessione del dottor Rolando Crippa).
Alla luce della recente letteratura internazionale, l’ONJ farmaco-relata può essere suddivisa in due categorie, a seconda della terapia farmacologica che ne ha indotto l’insorgenza:
- BRONJ (Bisphosphonate-Related OsteoNecrosis of the Jaw), dall’acronimo inglese più utilizzato in letteratura, riferita alla osteonecrosi associata all’assunzione di bisfosfonati (BP);
- non-BRONJ (non Bisphosphonate-Related OsteoNecrosis of the Jaw), comprendente tutte le forme di osteonecrosi associate a farmaci diversi dai bisfofonati (BP), utilizzati per esempio a seguito di traumi, radioterapia, malattie vascolari o altre condizioni mediche.
Farmaci anti-riassorbitivi (AR): bisfosfonati e Denosumab
I bisfosfonati (BP) sono analoghi dei pirofosfati e legano fortemente la componente minerale dell’osso, l’idrossiapatite. Agiscono principalmente inibendo l’attività degli osteoclasti, le cellule coinvolte nel processo naturale di rimodellamento osseo. Il farmaco viene assorbito, si lega saldamente alla superficie dell’osso e viene quindi internalizzato dagli osteoclasti durante il loro processo di riassorbimento osseo. All’interno delle cellule, i BP agiscono inibendo un enzima chiave chiamato Farnesil Pirofosfato Sintetasi (FPPS). Questo enzima è coinvolto nella produzione di sostanze chimiche, come il Geranilgeranil Pirofosfato, necessarie per il normale funzionamento degli osteoclasti. L’inibizione di FPPS riduce l’attività degli osteoclasti, interferendo con il processo di riassorbimento osseo. Inoltre, i BP possono influenzare la formazione di nuovi osteoclasti dalle cellule precursori, contribuendo a diminuire la quantità totale di osteoclasti attivi.
Questo rallentamento nel riassorbimento osseo porta a una stabilizzazione o addirittura a un aumento della densità minerale ossea, contribuendo a ridurre il rischio di fratture, in particolare nelle persone con osteoporosi. Da un punto di vista chimico, i BP sono costituiti da due catene fosforiche legate ad un anello centrale costituito da un atomo di carbonio a sua volta legato a due catene R1 e R2, la prima responsabile dell’affinità del farmaco per l’idrossiapatite, la seconda responsabile della potenza dello stesso.
In base alla presenza/assenza nella catena R2 di un gruppo amminico, i BP vengono distinti in due classi farmacologiche:
- gli amino-bisfosfonati (NBP): zoledronato, pamidronato, alendronato, risedronato, ibandronato, neridronato;
- i non amino-bisfosfonati: clodronato, tiludronato ed etidronato.
I primi, hanno maggiore affinità per l’osso e una potenza da 10 a 1000 volte maggiore rispetto ai BP non contenenti gruppi amminici. Ad oggi, rappresentano la principale categoria per cui sia stata identificata un’associazione con lo sviluppo di osteonecrosi dei mascellari. Secondo le indicazioni dell’Agenzia Italiana del Farmaco (AIFA), la prescrizione di NBP è autorizzata in Italia per la cura dei pazienti affetti da patologie oncologiche o ematologiche (metastasi scheletriche da neoplasie solide o mieloma multiplo):
- per via endovenosa: pamidronato; ibandronato
- (fl 6 mg/ogni ogni 4 settimane); zoledronato
- (fl 4 mg, ogni 3-4 settimane);
- per via orale: ibandronato (cp 50mg, 1 cp/die)
Patologie osteometaboliche:
- per via orale: alendronato; risedronato; ibandronato (cp 150 mg/ ogni 4 settimane);
- per via endovenosa o intramuscolare: neridronato (2 mg/kg ogni 3 mesi);
- per via endovenosa: zoledronato (fl 5 mg/ ogni 12 mesi), ibandronato (fl 3 mg/ ogni 3 mesi);
Pazienti affetti da patologia oncologica senza metastasi ossee che ricevono farmaci anti-riassorbitivi a basso dosaggio per ridurre il rischio di fratture ossee non metastatiche causate dalla perdita ossea indotta dal trattamento del cancro e/o per migliorare la prognosi (trattamento “adiuvante” dei pazienti affetti da cancro alla prostata e al seno):
- per via orale: alendronato; risedronato; (cp 150 mg/ ogni 4 settimane);
- per via endovenosa: zolendronato 5 mg ogni 12 mesi.
Mentre l’attenzione è spesso rivolta agli effetti collaterali dei BP, è altrettanto fondamentale esplorare l’impatto di altri agenti farmacologici. In questo contesto, emerge il ruolo del Denosumab, un anticorpo monoclonale utilizzato in particolare per trattare l’osteoporosi e per gestire le complicanze ossee nei pazienti oncologici. Denosumab è un anticorpo monoclonale totalmente umano che inibisce il recettore dell’attivatore del nucleo-kappa B ligato al ligando (RANKL), una proteina coinvolta nel processo di rimodellamento osseo. È commercializzato con il nome di Prolia per il trattamento dell’osteoporosi e di Xgeva per le complicanze ossee associate a tumori.
Questo farmaco offre un’alternativa significativa ai BP in determinate situazioni cliniche. Tuttavia, nel contesto della gestione delle condizioni ossee, sorge una questione di particolare importanza: anche il Denosumab può essere associato all’insorgenza dell’osteonecrosi dei mascellari? Questo interrogativo, la cui risposta è purtroppo affermativa, sottolinea la necessità di esplorare attentamente la relazione tra questo agente terapeutico e la complessa dinamica dell’osteonecrosi mascellare.
Il ruolo dell'odontoiatra
L’odontoiatra svolge un ruolo significativo nella gestione e nella prevenzione dell’osteonecrosi del mascellare, specialmente considerando che questa condizione può spesso essere associata a trattamenti odontoiatrici. Le Raccomandazioni sottolineano la necessità di definire la diagnosi di tale malattia sulla base di criteri sia clinici che radiologici, diversi dalla sola osservazione di osso necrotico esposto in cavo orale. Tale necessità deriva dal fatto che un numero consistente di pazienti in trattamento con farmaci associati a rischio di ONJ farmaco-relata presenta segni e sintomi, in fase sia iniziale sia tardiva, diversi dall’esposizione ossea. L’accertamento radiologico risulta quindi fondamentale per la conferma diagnostica soprattutto nei casi sospetti in assenza di esposizione ossea. Nelle Tabelle 1 e 2 sono indicati i criteri clinici e radiografici di ONJ farmaco-relata.
Tabella 1 - Segni clinici e sintomi della ONJ |
| Esposizione di osso necrotico in cavo orale (molto frequente) |
| Alitosi |
| Ascesso odontogeno |
| Asimmetria mandibolare |
| Dolore di origine dentale e osseo |
| Fistola mucosa |
| Fistola extra.orale |
| Mancata riparazione mucosa alveolare post-estrattiva |
| Mobilità dentale a rapida insorgenza |
| Mobilità preternaturale della mandibola, con o senza occlusione conservata |
| Parestesia/disestesia delle labbra (segno di Vincent)* |
| Fuoriuscita di liquidi dal naso |
| Secrezione purulenta |
| Sequestro spontaneo di frammenti ossei |
| Trisma |
| Tumefazione tessuti molli |
*da irritazione del nervo alveolare inferiore/nervo infraorbitario
Tabella 2 - Criteri radiologici non specifici per la diagnosi di ONJ farmaco-relata (in ordine alfabetico) |
||
| Precoci | Tardivi | |
| OPT |
Ispessimento cresta alveolare e lamina dura Persistenza alveolo post-estrattivo Sequestro Slargamento spazio parodontale |
Frattura patologica Ispessimento canale del nervo alveolare inferiore Osteosclerosi diffusa Radiopacità seno mascellare Reazione periostale |
| TC |
Erosione corticale Ispessimento cresta alveolare e lamina dura Ispessimento trabecolare Osteosclerosi midollare focale* Persistenza alveolo post-estrattivo Sequestro Slargamento spazio parodontale |
Fistola oro-antrale, oro-nasale, muco-cutanea Frattura patologica Ispessimento canale del nervo alveolare inferiore Osteolisi estesa al seno mascellare Osteosclerosi diffusa Osteosclerosi di zigomo e/o palato duro Reazione periostale Sinusite |
| *Sclerosi midollare focale con disorganizzazione trabecolare e scarsa differenziazione cortico-midollare | ||
|
La RM può essere utile complemento nello studio dell’estenzione del processo osteonecrotico (in particolare nella valutazione preoperatoria in quanto fornisce indicazioni sullo stato infiammatorio del tessuto osseo e dei tessuti molli circostanti. Altre indagini (Scintigrafia ossea, SPCT-TC, etc) possono avere utilità ausiliaria in determinati setting o pazienti. |
||
Bedogni A, et al. Medication related osteonecrosis of the jaw (MRONJ). Qeios ID: 594095 https://doi.org/10.32388/594095
Campisi G, et al. https://unipapress.com/book/raccomandazioni-clinico-terapeutiche-sullosteonecrosi-delle-ossa-mascellari-onj-farmaco-relata-e-sua-prevenzione/
Nell’approcciare il paziente con queste problematiche, per prima cosa è necessaria la valutazione del rischio di osteonecrosi, che coinvolge la revisione della storia clinica del paziente, compresa la durata dell’assunzione di farmaci, la modalità di assunzione e la tipologia di trattamenti ricevuti.
Pazienti che hanno in programma di iniziare la terapia farmacologica
A oggi, sono gli approcci preventivi a rappresentare la strategia più efficace al fine di tutelare la salute orale del paziente che dovrà assumere, assume o ha assunto farmaci associati a rischio di osteonecrosi dei mascellari. Nello specifico, l’obiettivo della prevenzione primaria è il controllo dei fattori di rischio legati alla patologia ONJ farmaco-relata, mentre la finalità della prevenzione secondaria è la diagnosi precoce, ovvero il riconoscimento di tutti quei segni clinici/radiologici e/o sintomi associabili a uno stadio iniziale di malattia (pertanto auspicabilmente regredibile e/o facilmente trattabile). La finalità della prevenzione primaria è quella di mantenere e/o ripristinare lo stato di salute dento-parodontale del paziente per il raggiungimento di due obiettivi:
- ridurre la possibilità che si sviluppino o progrediscano eventi infettivi (fattori di rischio locali per ONJ) non trattabili con procedure non invasive;
- eseguire, nel caso di eventi infettivi non risolti, procedure invasive (e.g. avulsioni dentarie), sebbene esse siano state considerate nel recente passato fattori locali di rischio per ONJ.
All’interno delle “Raccomandazioni clinico-terapeutiche sull’osteonecrosi delle ossa mascellari (ONJ) farmaco-relata e sua prevenzione” (Campisi G., Bedogni A., Fusco V.) del 2020, la Commissione ritiene che per i pazienti oncologici, con metastasi ossee o affetti da mieloma multiplo, la valutazione dello stato di salute dento-parodontale sia da effettuare SEMPRE PRIMA dell’inizio dell’assunzione di farmaci ONJ-relati, mediante la valutazione clinica e dell’imaging radiologico. Il relativo trattamento delle patologie orali andrà eventualmente stabilito, secondo tempi e modalità concordate insieme all’oncologo in base alle necessità terapeutiche del paziente. Diversamente, nei pazienti con patologia osteometabolica che assumeranno farmaci anti-riassorbitivi (AR), la valutazione odontoiatrica iniziale non è perentoria prima dell’inizio dell’assunzione dei farmaci ma si consiglia venga effettuata entro i primi 6 mesi di terapia. In questo modo il paziente rientrerebbe nello schema di prevenzione della malattia parodontale, come previsto per la popolazione generale adulta (> 40 anni).
Pazienti che già assumono terapia farmacologica
I pazienti che già assumono farmaci ONJ-relati devono essere inseriti anch’essi in un idoneo programma di prevenzione primaria e di terapia parodontale di supporto (ove necessaria) in modo da minimizzare il rischio, nel tempo, di insorgenza di patologie dentarie o problematiche parodontali o perimplantari. Tranne alcune procedure (come la chirurgia pre-implantare e l’implantologia) nei pazienti oncologici che assumono alte dosi di farmaci anti-riassorbitivi, i trattamenti sono tutti consentiti.
Il punto è che, in presenza di un paziente “fragile”, è nostro dovere suddividere gli stessi trattamenti in:
- “indicati”, cioè necessari, anche se invasivi, per la prevenzione di osteonecrosi dei mascellari;
- “possibili”, solitamente di carattere riabilitativo, protesico o ortodontico;
- “controindicati”, cioè quelli di tipo elettivo e legati a un rapporto rischio/beneficio nettamente sfavorevole.
Nel concreto, eventuali procedure elettive non invasive, come la protesi e l’ortodonzia, saranno comunque possibili, mentre procedure di elezione invasive, come la chirurgia implantare, la chirurgia ossea pre-implantare, e la chirurgia mucogengivale, andranno attentamente considerate in funzione della malattia di base, del tipo di farmaco ONJ-relato assunto dal paziente e degli altri fattori di rischio sistemici e/o farmacologici.
Nella Tabella 3 si riassume il management odontoiatrico di pazienti in terapia con farmaci ONJ-relati. (MTS= pz oncologici con metastasi ossee. MM=pz affetti da mieloma multiplo), mentre nella Tabella 4 sono riportate le indicazioni alla sospensione del farmaco in pazienti a rischio di MRONJ in previsione di procedure chirurgiche odontoiatriche.
Tabella 3 - Management odontoiatrico in pazienti in terapia con farmaci ONJ-relati
| Procedure non chirurgiche | Pazienti Oncologici con MTS ossee o MM | Pazienti Osteometabolici |
| Conservativa | Indicata | Indicata |
| Endodonzia | Indicata | Indicata |
| Ortodonzia | Possibile | Possibile |
| Parodontologia non chirurgica | Indicata* | Indicata |
| Protesi | Possibile° | Possibile° |
| Procedure chirurgiche | ||
| Chirurgia dento-alveolare (e.g. avulsioni dentarie) | Indicata* | Indicata (per foci dento-parodontali) Possibile (per piano protesico) |
| Chirurgia ossea Pre-implantare | Controindicata | Possibile* |
| Implantologia | Controindicata | Possibile** |
| Parodontologia chirurgica ed endodonzia chirurgica | Indicata§ | Indicata§ |
|
° È necessario rispettare l'ampiezza biologica in protesi fissa (controllo della chiusura cervicale — eventuale chiusura sopra-gengivale). Inoltre, in caso di protesi mobili, è necessario evitare il traumatismo dei tessuti molli e la formazione di decubiti. Controllo dei manufatti ogni 4 mesi con eventuale ribasatura morbida (massimo ogni 6 mesi per i pazienti affetti da patologia osteometabolica) |
||
Modificata da Strategie preventive e management odontoiatrico nel paziente a rischio di osteonecrosi delle ossa mascellari associata a farmaco. Di Fede O, Mauceri R. (2017). IL DENTISTA MODERNO, anno XXXV. n. 5. Maggio 2017, p. 28-44, ISSN: 1827-3726
Tabella 4 - Sospensione del farmaco in pazienti a rischio di MRONJ in previsione di procedure chirurgiche odontoiatriche
| Paziente che assume AR/AA ad alto dosaggio (patologia oncologica e MTS ossee o MN) | ||
| Molecola | Timing procedura invasiva odontoiatrica | Timing riassunzione del farmaco |
| Bisfosfonato (AR) | Dopo almeno 1 settimana da ultima somministrazione | |
| Denosumab (AR) | Dopo almeno 3 settimane da ultima somministrazione | Almeno 4-6 settimane dopo procedura invasiva odontoiatrica° |
| Bevacizumab (AA) | Dopo 5-8 settimane da ultima somministrazione | |
| Sunitinib (AA) | Dopo almeno 1 settimana da ultima somministrazione | |
| Paziente che assume AR a basso dosaggio (patologia osteometabolica o CTIBL) | ||
| Molecola | Timing procedura invasiva odontoiatrica | Timing riassunzione del farmaco |
| Bisfosfonato• (AR) | Dopo almeno 1 settimana da ultima somministrazione | Almeno 4-6 settimane dopo procedura invasiva odontoiatrica° |
|
*Solo se somministrato da più di tre anni oppure da meno di tre anni e in presenza di altri fattori di rischio sistemici (e.g. assunzione cronica di corticosteroidi sistemici, artrite reumatoide), negli altri casi non si consiglia la sospensione |
||
| Denosumab (AR) | Nessuna sospensione della terapia ** | |
|
** Se le procedure sono ritenute procrastinabili, previo accordo con il prescrittore, le stesse verranno eseguite durante il 5°- 6° mese dall’ultima assunzione e si programmerà lo slittamento di un mese della nuova somministrazione del farmaco. Nel caso in cui la procedura invasiva è valutata urgente e non procrastinabile, si consiglia l’esecuzione dopo 3 settimane dall’ultima somministrazione e non oltre 6 settimane prima della nuova somministrazione, in modo da assicurare un adeguato periodo per la guarigione prima della somministrazione successiva. |
||
(PROMAF. Prevenzione e Ricerca sull’Osteonecrosidelle ossa Mascellari da Farmaci - già percorso PROMaB- Prevenzione e Ricerca dell’Osteonecrosi delle ossa Mascellari da Bisfosfonati, patrocinato dall’Assessorato alla Sanità -Regione Sicilia- Prot. n. 2779 del 12/04/2007)
Come gestire il paziente che assume farmaci a rischio e necessita di un’estrazione
Nel caso di pazienti già in terapia con farmaci ONJ-relati, l’estrazione dentaria è sempre stata indagata come il principale evento scatenante ONJ, venendo definita il fattore precipitante nel 52- 61% dei casi di ONJ nei pazienti oncologici, con percentuali che rasentano l’80% quando l’avulsione è associata a interventi di cistectomia. Tuttavia, la mancata avulsione di elementi dentari compromessi associati a processi infiammatori/infettivi cronici delle ossa mascellari, mantenendo questi processi attivi, è associata a un rischio di ONJ farmaco-relata superiore rispetto a quello associato alle procedure terapeutiche.
In tal senso, sono stati riportati risultati incoraggianti a seguito di procedure terapeutiche invasive nell’ambito di opportuni protocolli medico-chirurgici. Tali protocolli prevedono sempre la somministrazione di antibiotici sistemici e antisettici orali prima e/o nel post-operatorio in associazione con procedure estrattive standardizzate: mobilizzazione di lembi mucoperiostei per la chiusura primaria del sito chirurgico.
In merito alla scelta della terapia antibiotica, i protocolli, descritti in letteratura, non sono univoci, sebbene molti prevedano l’associazione di due classi di molecole differenti al fine di avere un più ampio spettro di copertura.
Generalmente vengono utilizzate le penicilline, in particolare amoxicillina (1 g, 3 volte/die) con o senza acido clavulanico, in associazione al metronidazolo (500 mg, 3 volte/die). In caso di allergia alle penicilline, può essere somministrata l’eritromicina (600 mg, 3 volte/die), la clindamicina (600 mg, 2 volte/die) o la ciprofloxacina (500 mg, 2volte/die). Tale schema posologico è riferito al paziente adulto normopeso.
In relazione alla durata della somministrazione pre-operatoria, alcuni studi evidenziano migliori risultati in caso di terapie antibiotiche preoperatorie prolungate (3-4 settimane), mentre altri mostrano buoni risultati con terapie antibiotiche preoperatorie brevi (iniziate da 1 a 3 giorni prima dell’estrazione) o con terapie iniziate il giorno stesso dell’estrazione.
La prosecuzione post-operatoria della terapia antibiotica nei protocolli citati è stata riportata in un range da 5 a 17 giorni.
A tal proposito, non si può esprimere un giudizio circa la scelta ottimale, che viene in definitiva rimessa al giudizio del clinico relativamente al caso specifico, dal momento che i protocolli riportati non sono comparabili e la superiore efficacia di un protocollo su altri non è basata al momento su robuste evidenze di studi randomizzati.
Nel periodo post-operatorio, la rimozione della sutura andrà eseguita tra il settimo e il decimo giorno dall’intervento.
Successivamente i controlli clinici-radiografici devono essere programmati periodicamente entro il primo anno dall’intervento chirurgico al fine di valutare la corretta guarigione.
È utile anche in questi casi una sospensione temporanea dei farmaci ONJ-relati, a partire dai giorni antecedenti l’estrazione e sino alla completa guarigione del sito estrattivo (4-6 settimane), sempre compatibilmente con la patologia primaria del paziente e il nulla osta del medico prescrittore.
È importante chiarire al paziente che il rischio di osteonecrosi non può essere completamente eliminato anche se non assume più BF da molto tempo.
La Tabella 5 riassume il protocollo terapeutico.
Tabella 5 – Protocollo terapeutico
È consigliato per le categorie di pazienti a rischio:
• pazienti con diagnosi di MRONJ
• pazienti con assunzione in atto di antiriassorbitivi/farmaci a target biologico pazienti con assunzione pregressa o in atto
• pazienti con assunzione pregressa o in atto di NBP per os da > 3 anni
• pazienti con assunzione pregressa o in atto di NBP per os da < 3 e con fattori di rischio locali/sistemici
| FASE PRELIMINARE |
Anamnesi e valutazione del rischio di MRONJ (tipo di farmaco assunto, via di somministrazione, periodo di assunzione, patologie e terapie concomitanti Valutazione radiografica Seduta di igiene professionale 15-20 giorni prima dell’estrazione programmata PRESCRIVERE: - collutorio a base di clorexidina 0,12% senza alcol: sciacqui non diluiti, 3 volte al giorno, da 10 gg prima dell’estrazione programmata, fino ai 15 gg successivi. - antibiotico a largo spettro: da iniziare 1 gg prima dell’estrazione fino a 6 gg dopo l’intervento, per 3 volte al dì (da prolungare in caso di necessità, fino a 17 giorni) |
| FASE OPERATIVA |
1. Lettura, approvazione e firma del consenso informato del rischio a breve o lungo termine di MRONJ. 2. Procedere in campo operatorio 3. Anestesia locale senza vasocostrittore 4. Lembo muco periosteo con incisioni di scarico 5. Estrazione del dente e toelette alveolare con manipolazione ossea minima (rimozione tessuto di granulazione, alveoloplastica), mediante piezosurgery o pinza ossivora. (Se necessaria più di una estrazione, procedere una volta per volta, soprattutto nel caso in cui il NBP non venga sospeso). 6. Irrigazioni intralveolari con antibatterico (i.e. Rifamicina sodica, uso locale) 7. Adattamento della mucosa o del lembo e sutura per favorire guarigione per prima intenzione (cercando di evitare eccessive trazioni ai tessuti molli) 8. Se disponibile o ritenuta opportuna altre terapie adiuvanti (biostimolazione laser, ozonoterapia) 9. Prescrivere terapia antisettica locale (clorexidina gel) e ricostituiva (i.e. acido ialuronico + aminoacidi essenziali) 3 volte/die a distanza di 15/30 min l’una dall’altra, per 15 gg (fino a guarigione clinica dell’alveolo). 10. Terapia antibiotica: amoxicillina (1g, 3 volte/die) con o senza acido clavulanico, in associazione al metronidazolo (500mg, 3 volte/die). In caso di allergia alle penicilline, può essere somministrata l’eritromicina (600 mg, 3 volte/die), la clindamicina (600mg, 2 volte/die) o la ciprofloxacina (500mg, 2volte/die) per la durata di 6/17 giorni. |
| FASE POST-OPERATORIA |
Eseguire controlli: 1/2 settimana dopo – controllo, foto 1 mese dopo – controllo, foto 3 mesi dopo – controllo, foto, rx endorale (a discrezione) 6 mesi dopo – controllo, foto 1 anno dopo – controllo, foto, rx endorale/ortopantomografia |
Terapia dell’osteonecrosi delle ossa mascellari (ONJ)
In presenza di osteonecrosi del mascellare, solitamente si delineano due approcci terapeutici principali: quello definito “non chirurgico” e quello chirurgico.
Il primo, spesso denominato impropriamente “conservativo”, si basa principalmente sull’uso di farmaci per gestire l’infezione e alleviare il dolore, mirando a stabilizzare la condizione clinica e a rallentare la progressione della malattia. L’approccio chirurgico, invece, in passato era limitato alle forme avanzate di ONJ associate a BP o a quelle che non rispondevano al trattamento non chirurgico.
Attualmente, la pratica clinica raccomanda la sospensione immediata dei farmaci responsabili dell’ONJ, protratta fino alla completa risoluzione del sito osteonecrotico. Questo approccio è considerato una buona pratica e è sostenuto dalle linee guida delle principali Società Scientifiche nazionali e internazionali di Oncologia.
La tempestiva rimozione del focolaio osteonecrotico diventa quindi cruciale per consentire ai pazienti di riprendere in sicurezza le terapie vitali.
Nella Tabella 6, sono riportati i trattamenti raccomandati per la cura dell’osteonecrosi delle ossa mascellari associata a bifosfonati (BRONJ).
Tabella 6 - Trattamenti raccomandati per la cura dell’osteonecrosi delle ossa mascellari associata a bisfosfonati (BRONJ) |
||
| Protocollo standard | Protocollo alternativo | |
| TERAPIA MEDICO-CHIRURGICA COMBINATA | TERAPIA MEDICA NON CHIRURGICA | |
| Stadio 1 (ONJ focale) | *# Chirurgia dento-alveolare:
- Terapia antisettica topica - Terapia antibiotica sistemica perioperatoria - Sospensione NBP sino a guarigione biologica dei tessuti |
- Terapia antisettica topica - Terapia antibiotica sistemica al bisogno - Biostimolazione (Ozonoterapia, laser) - Ossigenoterapia iperbarica - Teriparatide (paziente osteoporotico) Finalità: 2. Autosequestrazione 3. Remissione |
| Stadio 2 (ONJ diffusa) | *#Chirurgia resettiva
- Terapia antibiotica sistemica perioperatoria - Terapia antisettica topica- Sospensione NBP sino a guarigione biologica dei tessuti (4-6 settimane) |
|
| Stadio 3 (ONJ complicata) | * # Chirurgia resettiva segmentale (con o senza ricostruzione)
- Terapia antibiotica sistemica perioperatoria - Terapia antisettica topica- Sospensione NBP sino guarigione biologica dei tessuti (4-6 settimane) |
|
|
* Possibile l’impiego di piezochirurgia, APCs (concentrati piastrinici autologhi) e chirurgia laser-assistita per ridurre il traumatismo osseo favorire processi riparativi. |
||
In conclusione, l’odontoiatra gioca un ruolo fondamentale nella gestione dei pazienti che assumono farmaci correlati all’insorgenza di osteonecrosi mascellari. La sua competenza e la sua attenzione alle specifiche necessità di questi pazienti non solo contribuiscono a prevenire complicanze gravi, ma migliorano anche la qualità della vita del paziente stesso. La collaborazione interdisciplinare tra il medico curante, l’odontoiatra e altri professionisti della salute è essenziale per garantire una cura completa e personalizzata. Pertanto, incoraggiamo vivamente la comunità medica a riconoscere l’importanza di questa collaborazione e a integrare le competenze dell’odontoiatra nella gestione globale dei pazienti affetti da patologie correlate all’osteonecrosi mascellare. Solo attraverso uno sforzo collettivo possiamo garantire un trattamento efficace e migliorare la qualità della vita di coloro che affrontano queste sfide mediche complesse.
1. Campisi G, Bedogni A, Fusco V. Raccomandazioni clinico-terapeutiche sull’osteonecrosi delle ossa mascellari (ONJ) farmaco-relata e sua prevenzione. Versione 2.0 / 2020. SICMF – Società Italiana di Chirurgia Maxillo-Facciale SIPMO – Società di Patologia e Medicina Orale
2. PROMAF. Prevenzione e Ricerca sull’Osteonecrosidelle ossa Mascellari da Farmaci (già percorso PROMaB- Prevenzione e Ricerca dell’Osteonecrosi delle ossa Mascellari da Bisfosfonati, patrocinato dall’Assessorato alla Sanità -Regione Sicilia- Prot. n. 2779 del 12/04/2007)
3. Di Fede O, Mauceri R. Strategie preventive e management odontoiatrico nel paziente a rischio di osteonecrosi delle ossa mascellari associata a farmaco (2017). IL DENTISTA MODERNO, anno XXXV, n. 5, Maggio 2017, p. 28-44, ISSN: 1827-3726