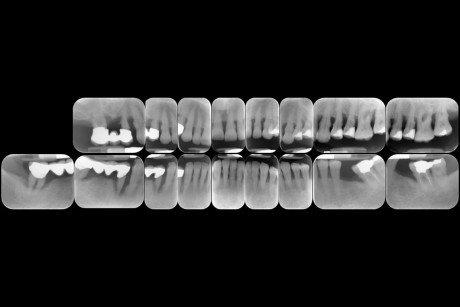
La terapia fotodinamica
La Terapia fotodinamica (PDT, acronimo del termine inglese “Photo Dynamic Therapy”), talvolta chiamata “fotochemioterapia”, è una forma di fototerapiache utilizza composti sensibili alla luce non tossici. Questi una volta esposti alla stessa fonte luminosa in modo selettivo diventano tossici nei confronti di particolari tipologie cellulari. Il potere terapeutico della luce solare era noto sin dall’antichità: Ippocrate, il padre della medicina, prescriveva ai propri pazienti bagni di sole per curare i propri mali, ma solo recentemente la luce ha rappresentato una nuova frontiera per la cura di numerose patologie in diverse branche della medicina, quali l’oftalmologia, l’oncologia e la dermatologia. La PDT ha oramai ottenuto l’approvazione per il trattamento di alcune neoplasie in molti paesi, anche se il numero totale di indicazioni cliniche è ancora limitato26,27. In dermatologia, ad esempio, viene comunemente usata nel trattamento dell’acne28, mentre in oculistica è impiegata per trattare una vasta gamma di condizioni mediche, tra cui la degenerazione maculare legata all’età ed è riconosciuta come una strategia di trattamento minimamente invasivo e minimamente tossico29. Questo sviluppo rappresenta il punto di arrivo di diversi decenni di indagini intensive, che hanno fornito una serie di informazioni riguardo la correlazione tra la struttura chimica degli agenti fotosensibilizzanti e le loro proprietà farmaco-cinetiche, nonché sul loro modo di azione a livello cellulare e tissutale30,31. L’uso della PDT come modalità terapeutica per il trattamento di infezioni microbiche localizzate (aPDT o “antimicrobial Photo Dynamic Therapy”) rappresenta un nuovo campo di applicazione emergente. In realtà le prime osservazioni dei processi fotodinamici registrati in medicina si riferiscono all’inattivazione dei microrganismi. Raab32, un chimico tedesco, notò che l’interazione tra l’acridina arancio (un colorante), e una fonte luminosa portava a distruzione di colonie di Paramecia caudatum; la reazione tra luce visibile e ossigeno fu dimostrata qualche anno più tardi da von Tappeiner che per primo coniò il termine “fotodinamico”. Tali studi vennero accantonati per decenni per due ragioni:
- alcuni batteri, soprattutto gram negativi, rispondevano scarsamente alla terapia fotodinamica con i fotosensibilizzanti conosciuti all’epoca;
- la scoperta degli antibiotici, che fece ipotizzare alla comunità scientifica internazionale di avere un’arma infallibile nel debellare le malattie infettive batteriche.
Ad oggi un’urgente necessità dello sviluppo di approcci innovativi ed efficaci per la lotta contro le infezioni microbiche è stata determinata da alcuni fattori sociali, come l’inadeguata o eccessiva prescrizione di antibiotici, la diffusa aggiunta di antibiotici nei mangimi animali, la sempre più frequente trasmissione di microrganismi causata dai viaggi, l’espansione della povertà nelle popolazioni dei paesi del Terzo mondo, come pure la grande varietà di meccanismi adottati dalle cellule microbiche per aumentare la loro resistenza agli insulti esterni (quali l’ispessimento della parete esterna, la codifica di nuove proteine che impediscono la penetrazione di farmaci ecc.)33. Recenti risultati sostengono l’ipotesi che la PDT possa rappresentare una valida alternativa in quanto le modalità d’azione dei sensibilizzanti fotodinamici sulle cellule microbiche sono nettamente diverse da quelle tipiche della maggior parte dei farmaci antibiotici34.
Meccanismo d’azione
La aPDT si basa sull’impiego di una fonte luminosa di particolare lunghezza d’onda coerente (laser) o non (lampade a LED), un colorante (fotosensibilizzante) e la concomitante presenza di ossigeno. La combinazione di questi elementi determina la trasformazione degli atomi di ossigeno, che normalmente si trovano nello stato elettronico tripletto, in radicali liberi dell’ossigeno (ossigeno singoletto)35 (Figura 1). L’utilizzo della terapia fotodinamica come terapia antimicrobica prevede 3 fasi distinte, che qui di seguito riportiamo.
- Fase 1: colorazione dei microrganismi. Nella fase 1 il fotosensibilizzante si diffonde in maniera selettiva nelle cellule da trattare in modo da generare una differenza di concentrazione rispetto ai tessuti sani circostanti. Le membrane batteriche, cariche negativamente, e il fotosensibilizzante, carico positivamente, reagiscono attraverso un legame covalente polare.
- Fase 2: esposizione e attivazione del fotosensibilizzante. Una volta somministrato il fotosensibilizzante, questo viene esposto a una fascio di luce prodotto da un laser o da una lampada a LED di adeguata lunghezza d’onda in funzione del fotosensibilizzante che verrà utilizzato. L’assorbimento dell’energia prodotta dalle radiazioni luminose stimola quindi il fotosensibilizzante che si attiva.
- Fase 3: uccisione dei microrganismi. In quest’ultima fase avviene una delle reazioni chimiche possibili, attraverso la quale l’energia, assorbita dall’esposizione al fascio di luce, reagisce con l’ossigeno nello stato fondamentale di tripletto presente nella sostanza fotosensibile diventando 0- (ioni di ossigeno) o O° (radicali reattivi); tale reazione viene comunemente chiamata ROS (Reactive Oxygen Specimen-specie reattive dell’ossigeno) ed è dotata di un forte potere ossidante. Il ROS, reattivo, agisce distruggendo istantaneamente le pareti delle cellule microbiche per ossidazione dei lipidi di membrana e degli enzimi.
Agenti fotosensibilizzanti
I fotosensibilizzanti (PS) sono molecole fotosensibili che possiedono la caratteristica di dar luogo a reazioni chimiche dopo avere assorbito la luce, provocando la distruzione anche di molecole di per se stesse non fotosensibili. Un ideale fotosensibilizzante in grado di promuovere l’azione fotodinamica dovrebbe possedere alcune importanti proprietà:
- elevato livello di purezza;
- alto coefficiente di assorbimento molare e assorbimento nella regione rossa dello spettro;
- alta resa quantica di formazione dello stato di tripletto con tempo di vita relativamente lungo (μs) in modo da garantire un’efficiente formazione di ROS;
- assenza di tossicità al buio;
- notevole selettività di accumulo in una determinata cellula o tessuto onde orientare il foto-processo verso siti predeterminati.
Attualmente nessuna delle molecole fotosensibilizzanti studiate in vitro e/o in vivo soddisfa completamente queste caratteristiche, motivo per il quale la ricerca è particolarmente attiva nel sintetizzare un PS che si avvicini il più possibile a quello ideale. Particolarmente utilizzati in applicazioni odontoiatriche sono due fotosensibilizzanti organici cationici, classificabili tra le Fenotiazine: il blu di metilene (MB) e il blu di toluidina (TBO). Questi sono due composti di colore blu derivati dei coloranti triciclici. Queste due sostanze hanno mostrato, allo stesso tempo, di avere un’azione antimicrobica a largo spettro senza determinare citotossicità sulle cellule dell’uomo, a dosi terapeutiche36, e quindi rappresentano di fatto degli ottimi fotosensibilizzanti in medicina e, in particolare, per le applicazioni odontoiatriche. Molto probabilmente le molecole di PS cationiche vengono assorbite dalle cellule dei mammiferi molto più lentamente rispetto alle cellule batteriche37. L’attivazione del fotosensibilizzante dopo pochi minuti dalla sua somministrazione impedirebbe il danneggiamento delle cellule ospiti. Utilizzando varie concentrazioni di toluidina blu e differenti dosi di energia luminosa, Kömerick et al.38 hanno potuto dimostrare, su modello animale, che una concentrazione di 0.1 mg/ml di questo PS, una volta esposto alla luce di corretta lunghezza d’onda, è in grado di determinare una riduzione del 99% delle cellule batteriche di P. gingivalis. Inoltre, a queste concentrazioni sia il fotosensibilizzante che la fonte luminosa, se utilizzati non in associazione ma singolarmente, non hanno alcun effetto battericida.


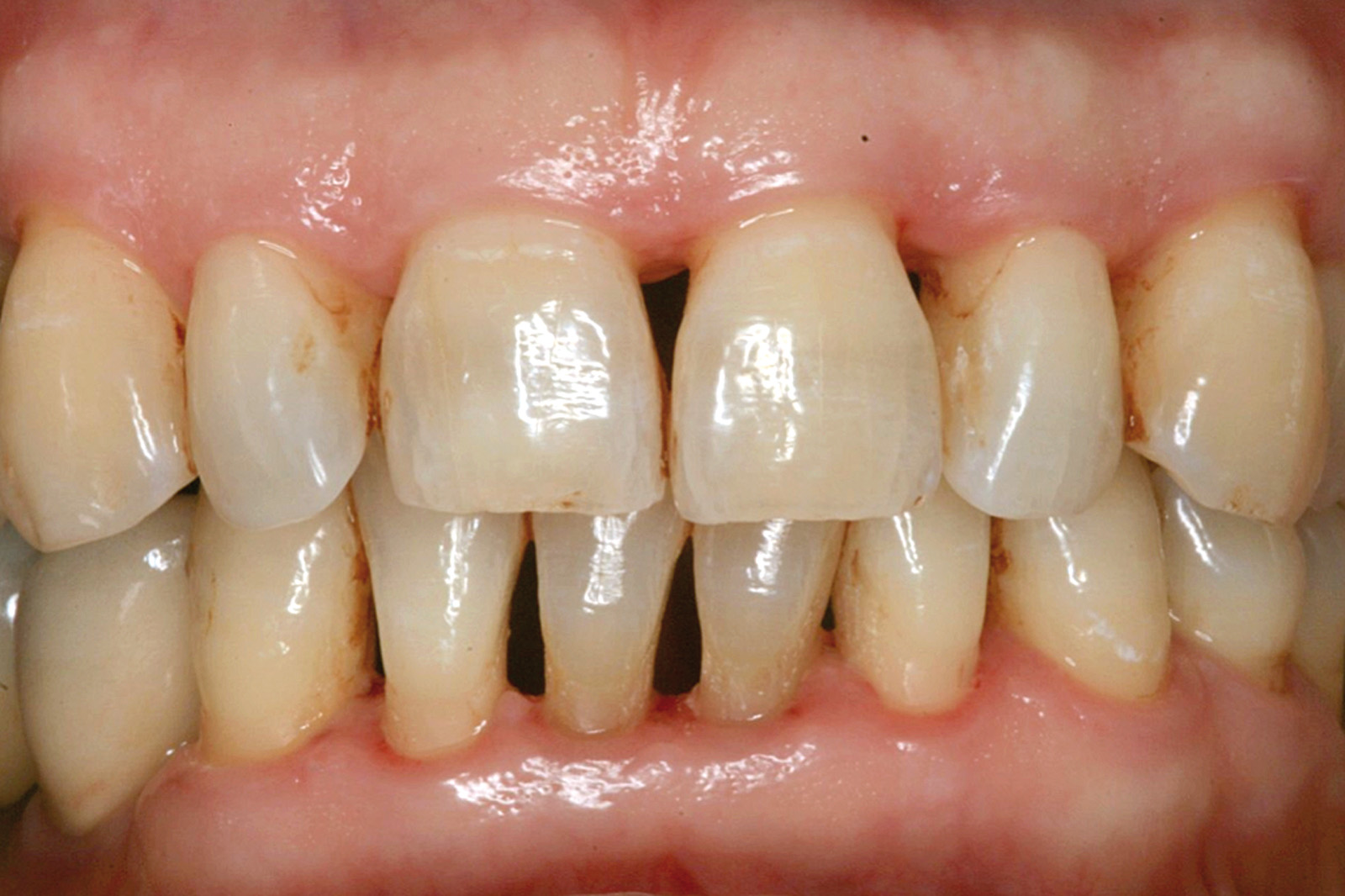
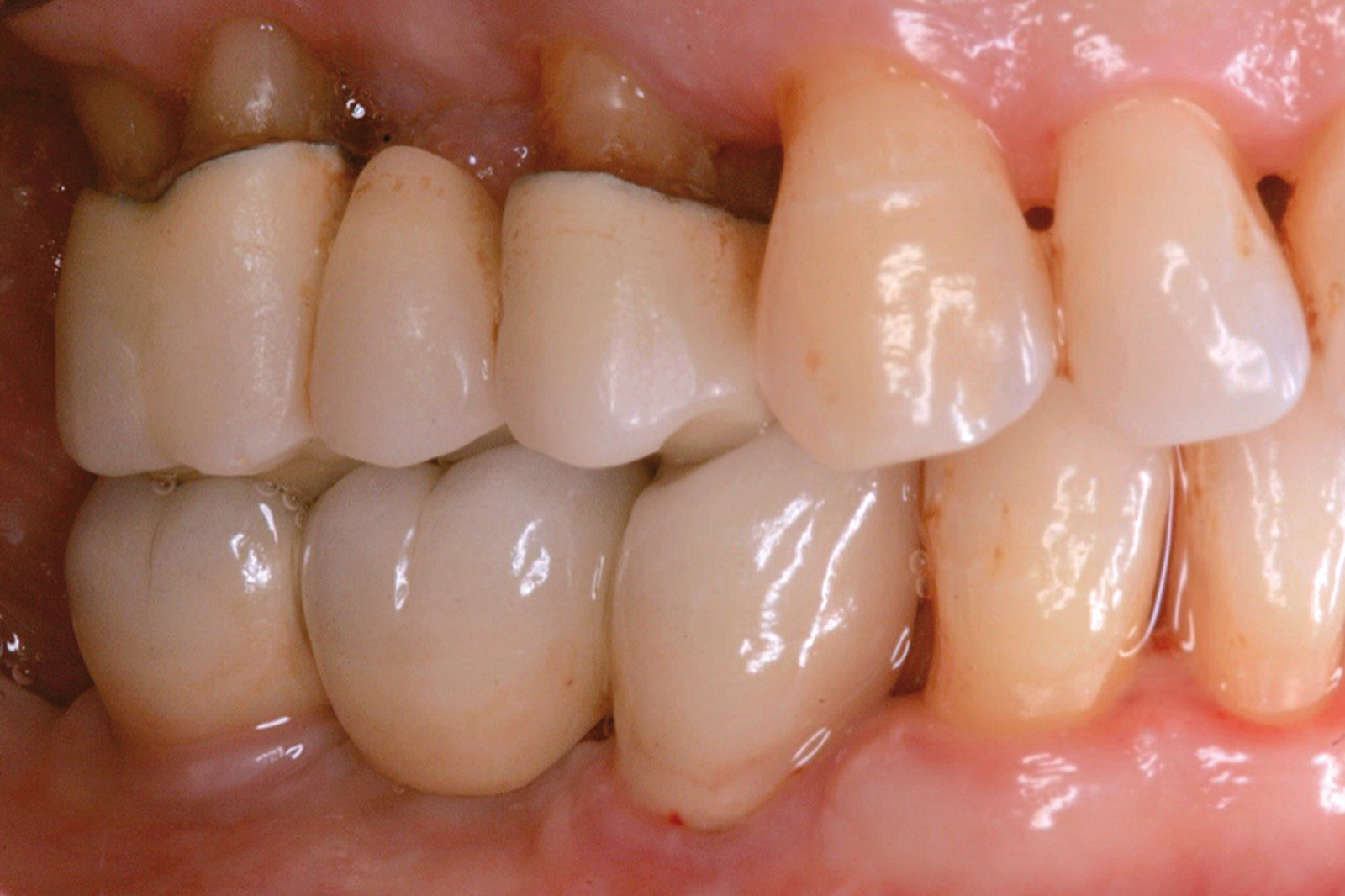
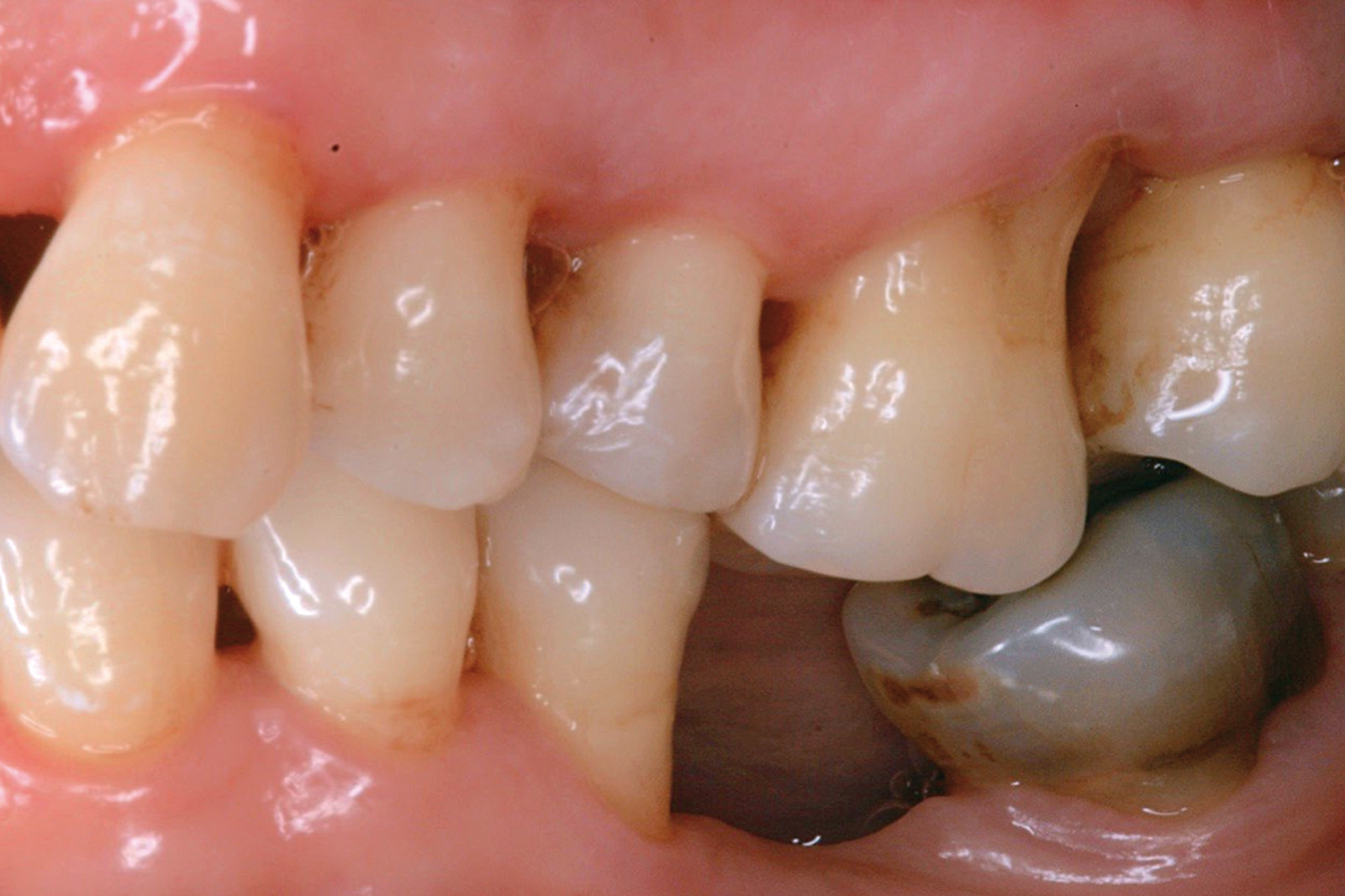
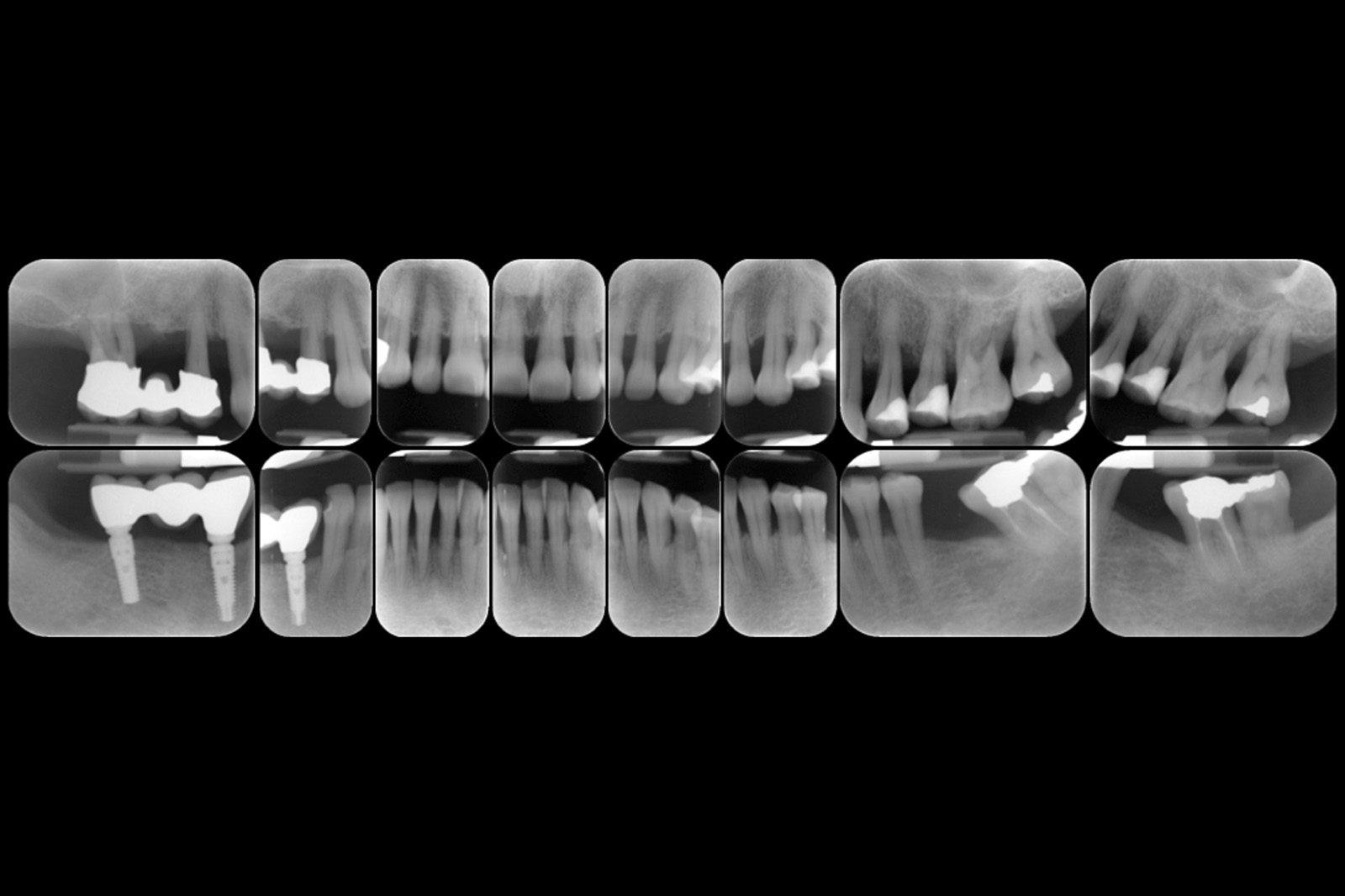
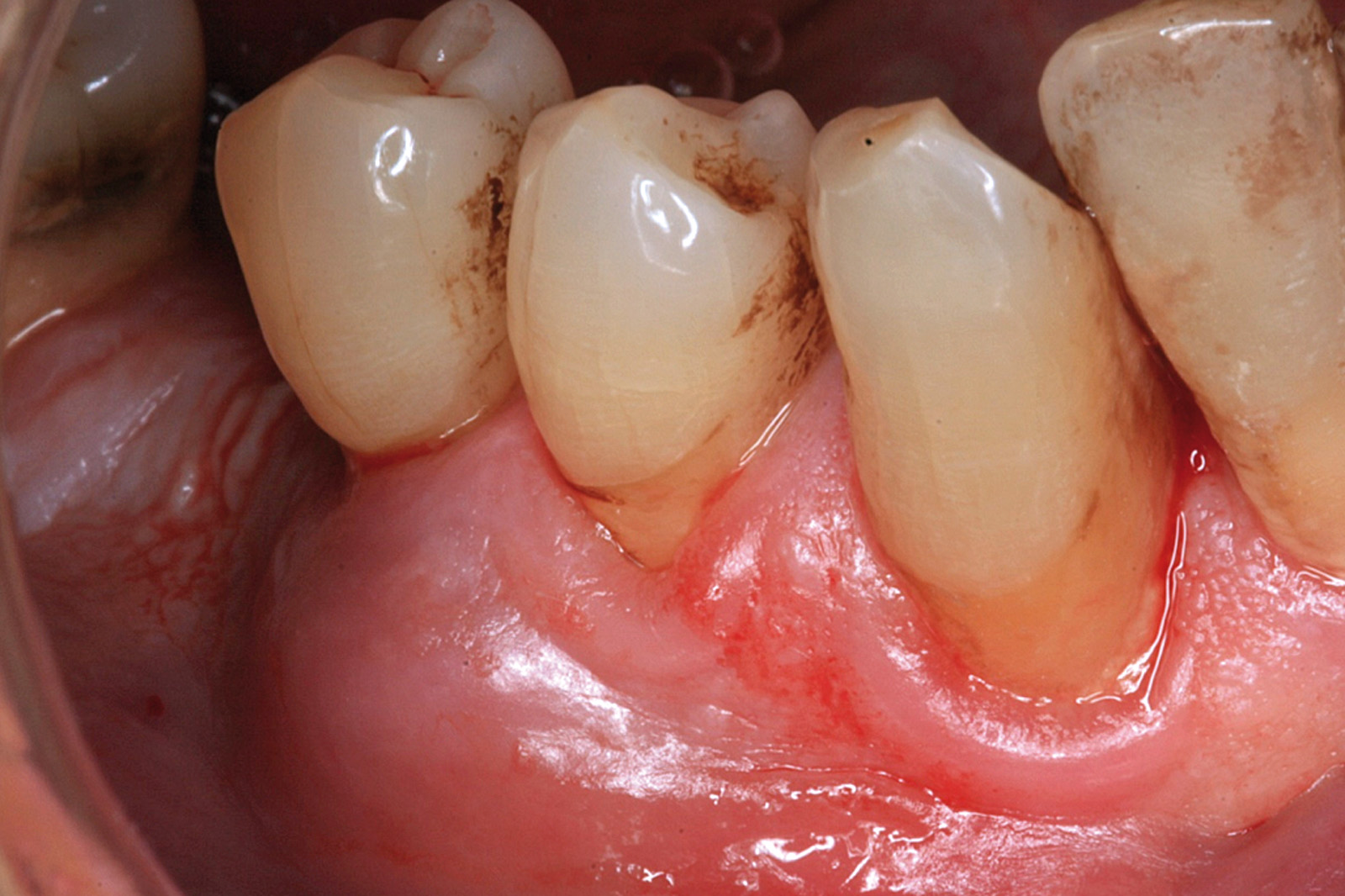
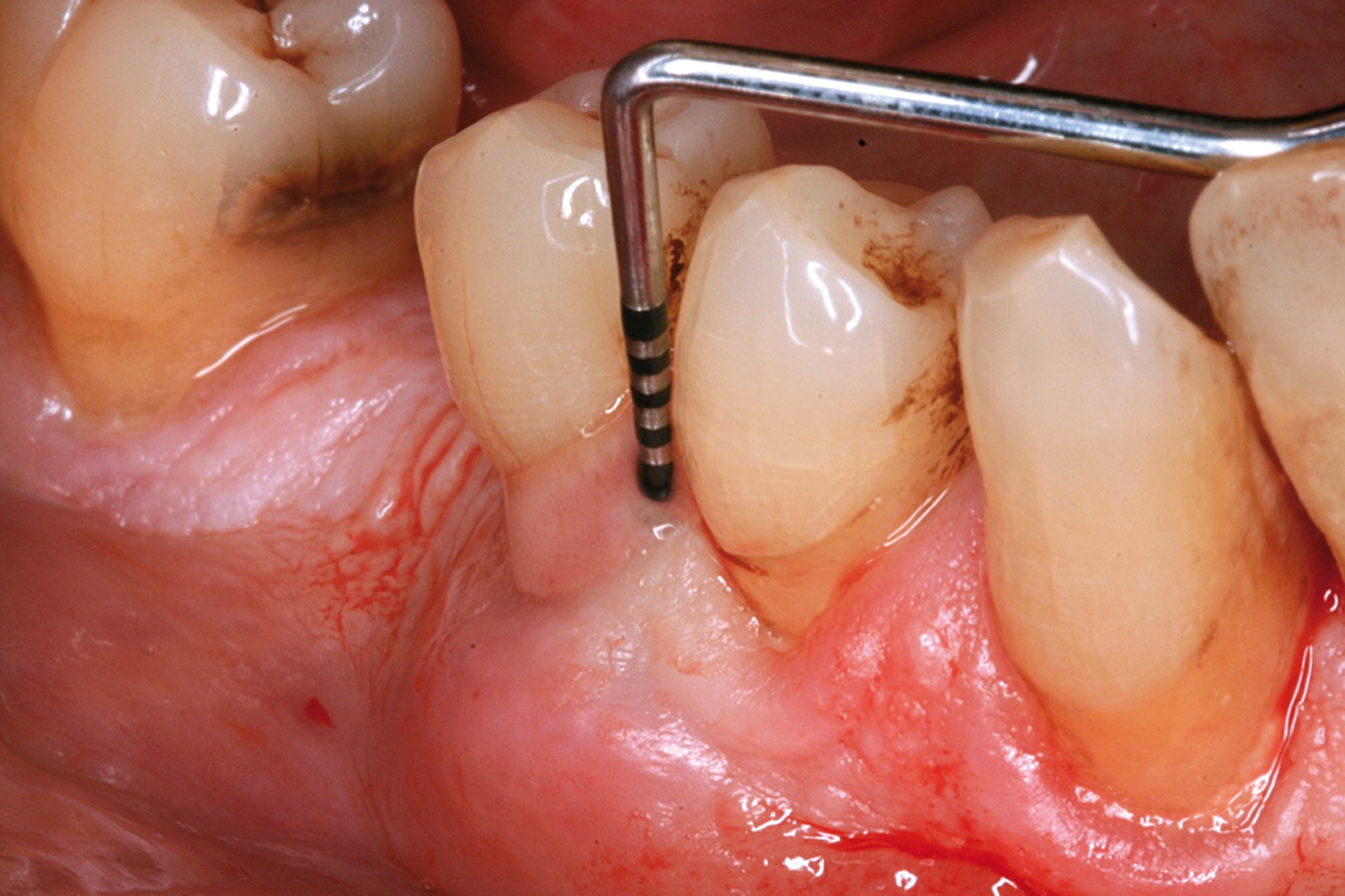
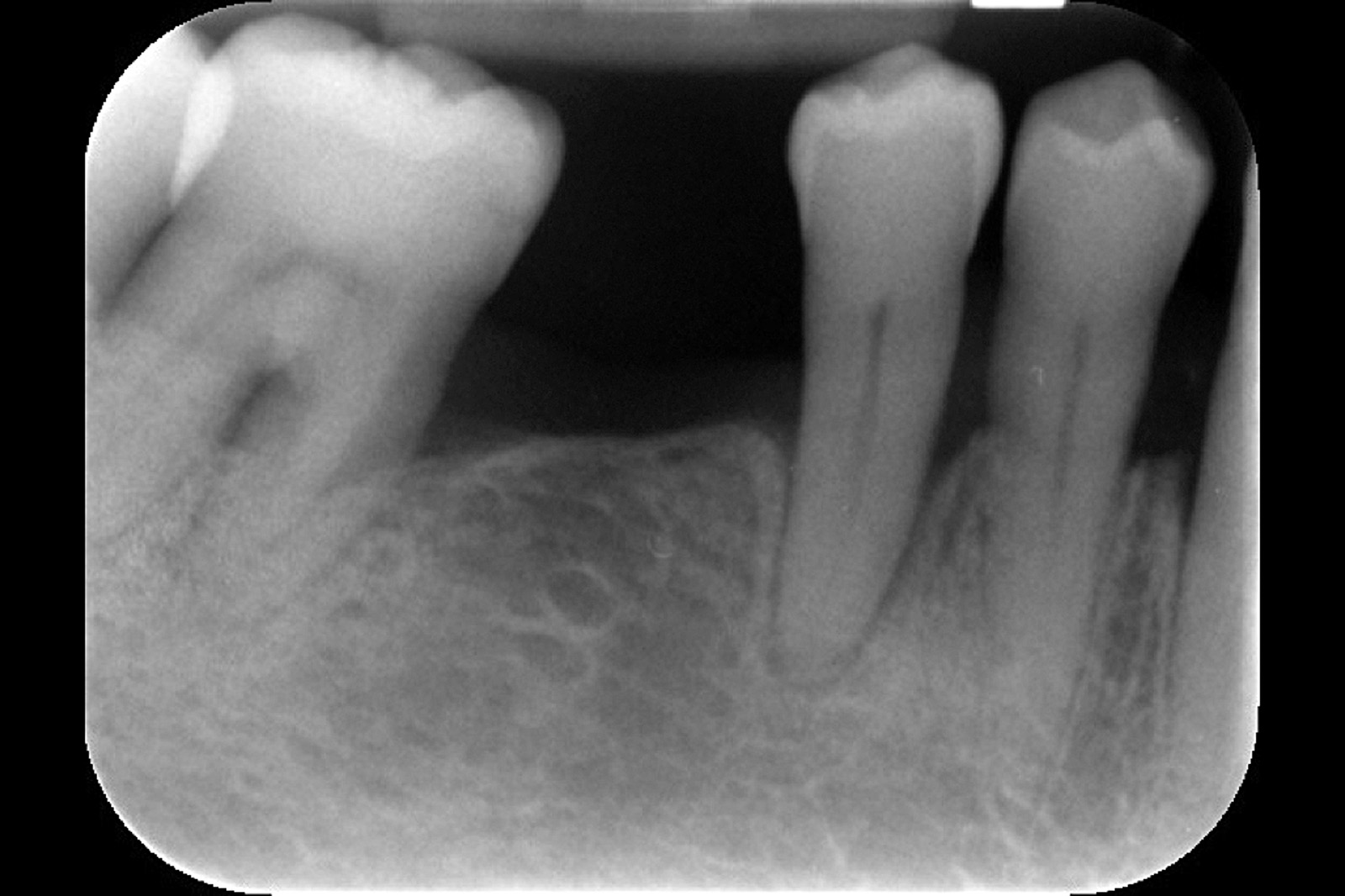
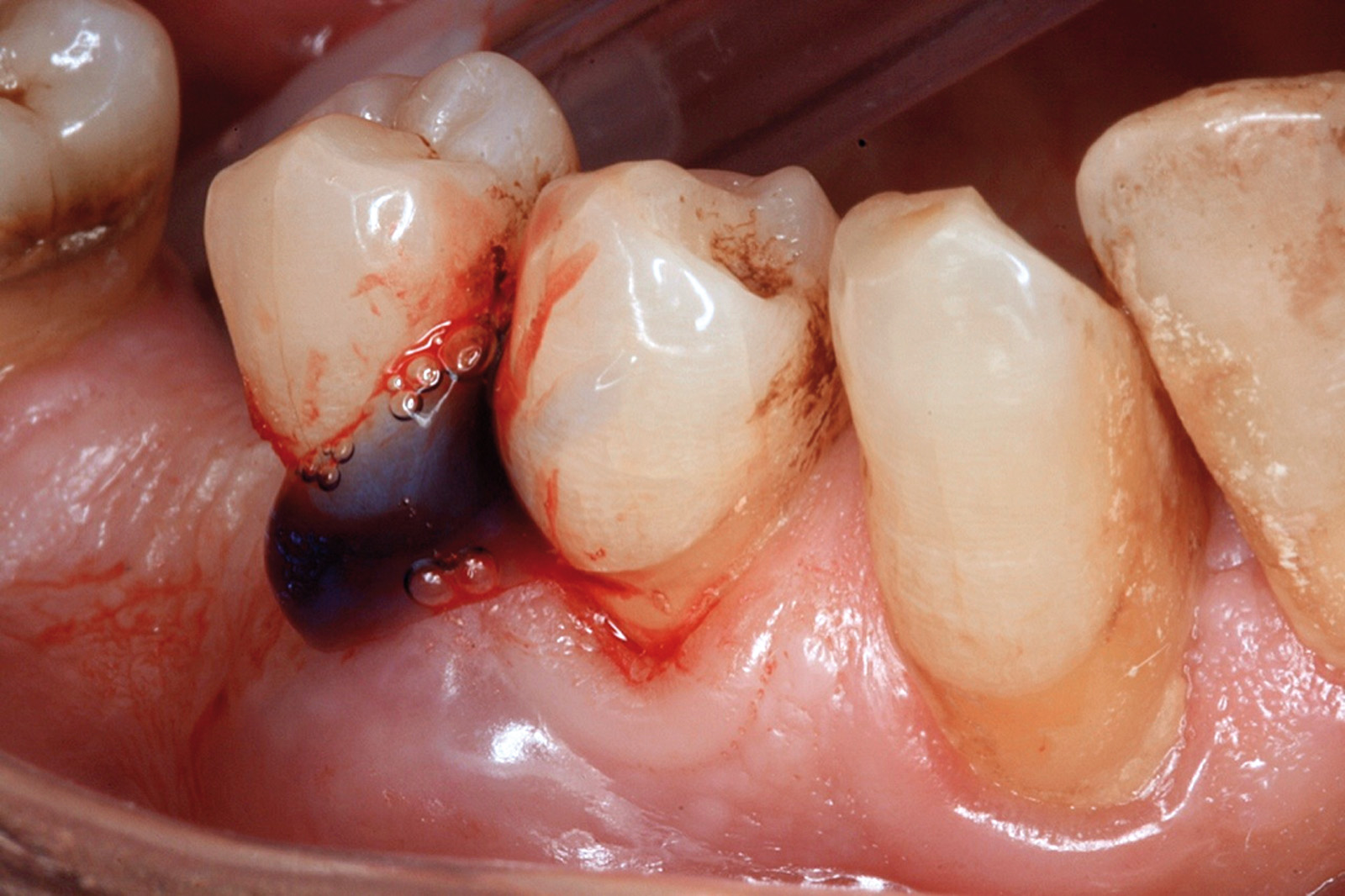
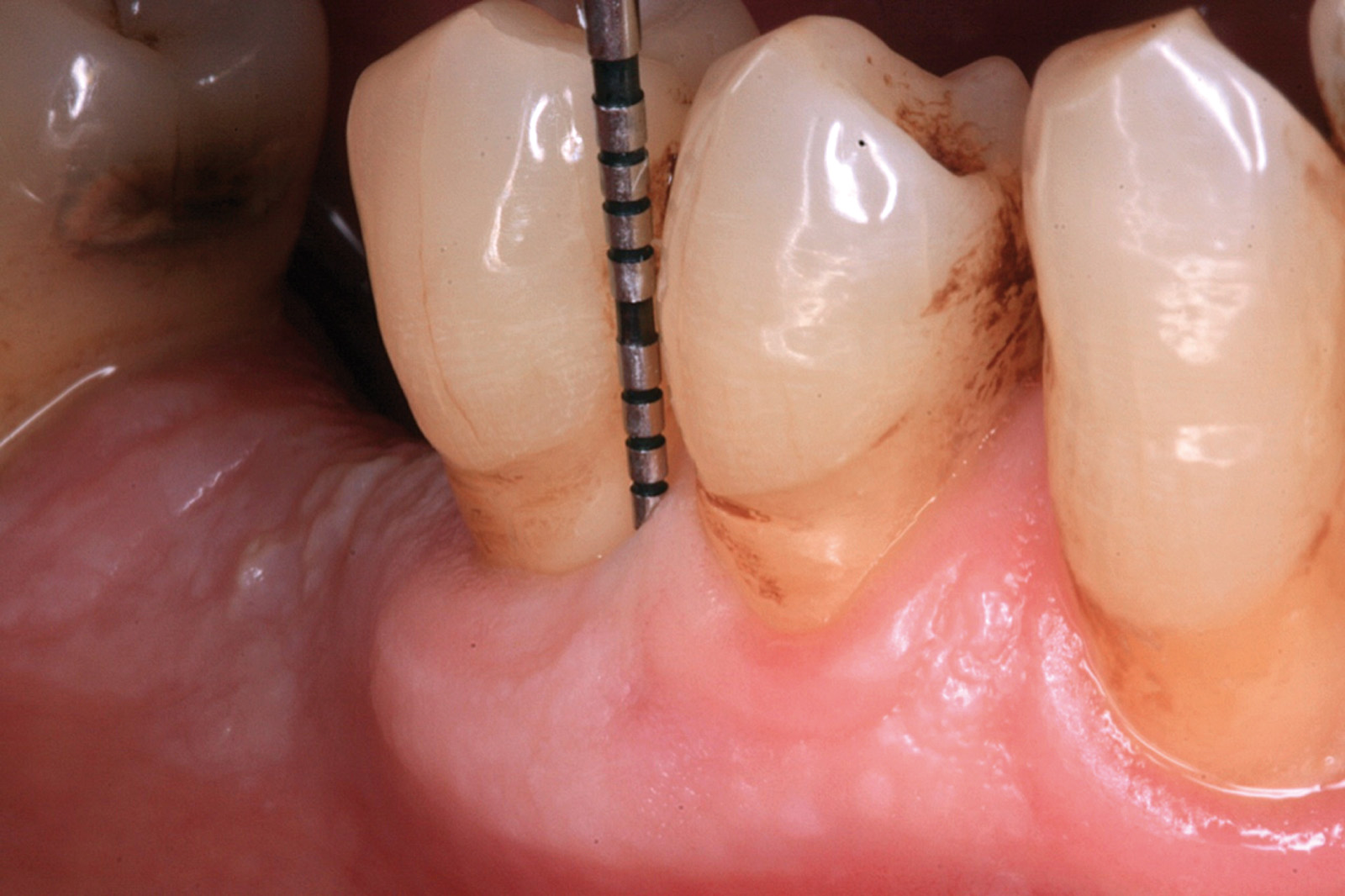
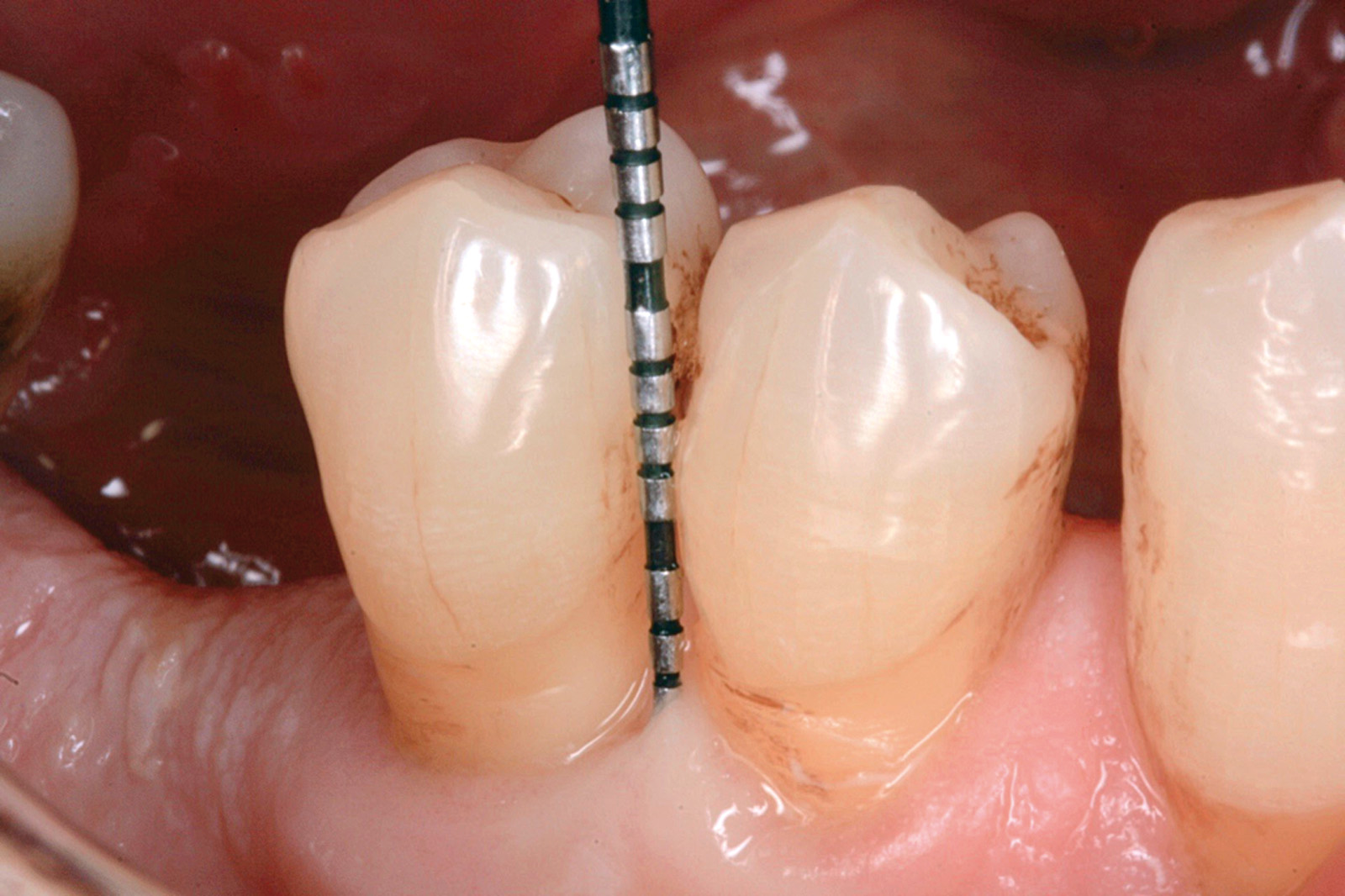
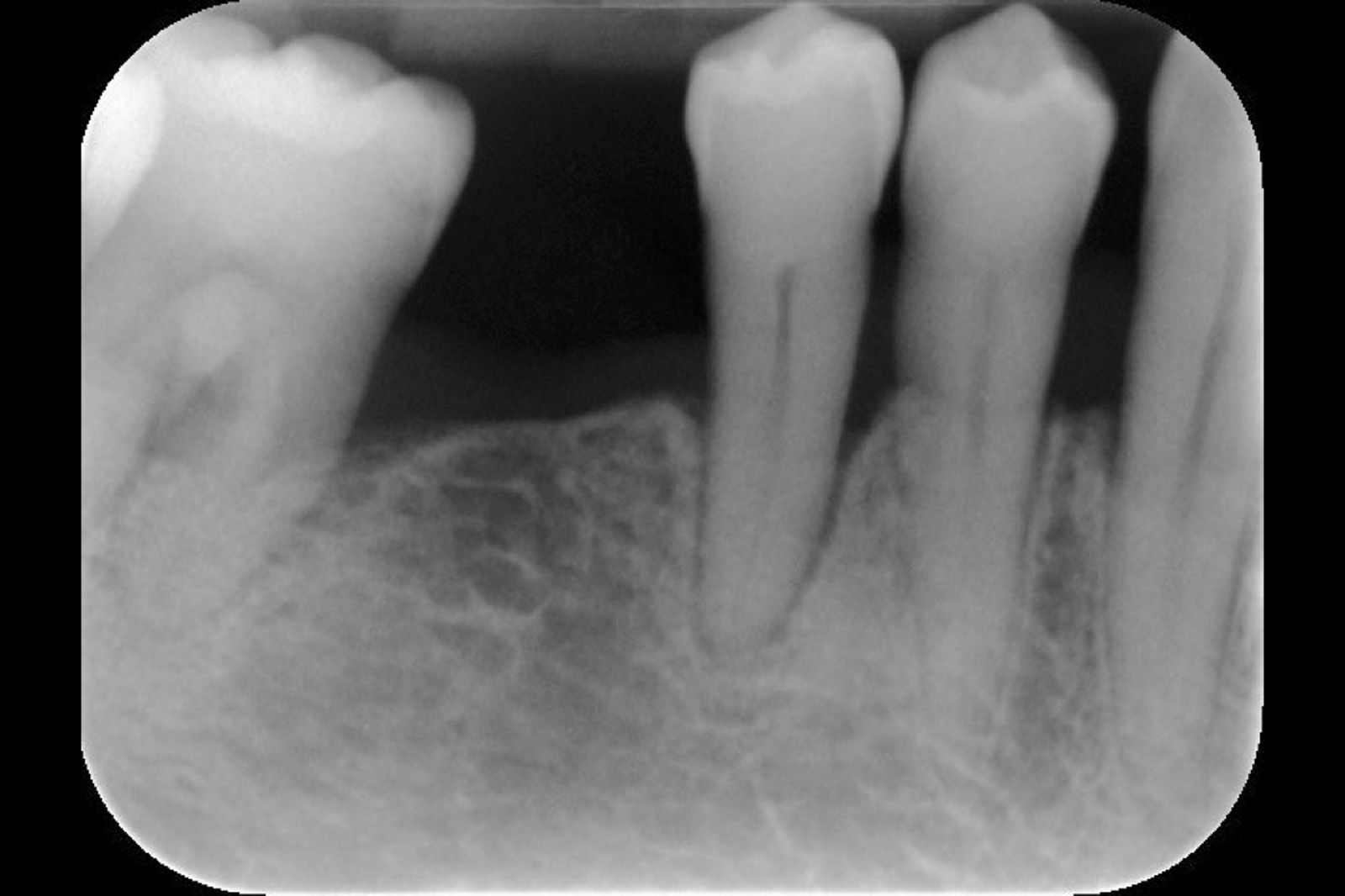



[…] https://www.ildentistamoderno.com/la-terapia-fotodinamica-in-parodontologia […]
[…] https://www.ildentistamoderno.com/la-terapia-fotodinamica-in-parodontologia […]