Techniques and devices in dental local anesthesia
Il controllo del dolore è uno degli aspetti critici all’interno delle procedure che si svolgono in studio odontoiatrico, sicuramente quello che incide in maniera più rilevante sull’esperienza vissuta dal paziente.
 Laureato con lode in Odontoiatria e Protesi Dentaria presso l’Università degli Studi di Milano nel 2015. Dopo il conseguimento della laurea, si appassiona all’odontologia forense, materia nella quale consegue con lode il Master di II livello presso l’Università
Laureato con lode in Odontoiatria e Protesi Dentaria presso l’Università degli Studi di Milano nel 2015. Dopo il conseguimento della laurea, si appassiona all’odontologia forense, materia nella quale consegue con lode il Master di II livello presso l’Universitàdegli Studi di Firenze (2017). Nell’ambito della libera professione si interessa specialmente di protesi. Collabora con l’Istituto Stomatologico Italiano di Milano, frequentando il Reparto universitario di Riabilitazione orale, dove svolge attività clinica e di ricerca e in tal senso si rende autore di pubblicazioni nazionali e internazionali.
 Laureata in Odontoiatria e Protesi dentaria nel 2008 presso l’Università degli Studi di Milano. Diplomata alla Tweed Fundation for Orthodontic Research di Tucson (USA) nel 2010, si specializza in Ortognatodonzia nel 2012, presso l’Università dell’Insubria. Master di Odontoiatria infantile e Ortodonzia intercettiva presso l’Università Di Pisa nel 2016. Collabora presso il Dipartimento Materno infantile dell’Istituto Stomatologico Italiano di Milano ed esercita la libera professione dedicata esclusivamente
Laureata in Odontoiatria e Protesi dentaria nel 2008 presso l’Università degli Studi di Milano. Diplomata alla Tweed Fundation for Orthodontic Research di Tucson (USA) nel 2010, si specializza in Ortognatodonzia nel 2012, presso l’Università dell’Insubria. Master di Odontoiatria infantile e Ortodonzia intercettiva presso l’Università Di Pisa nel 2016. Collabora presso il Dipartimento Materno infantile dell’Istituto Stomatologico Italiano di Milano ed esercita la libera professione dedicata esclusivamenteall’ ortodonzia e all’odontoiatria infantile a Milano.
 Studentessa del quinto anno del corso di laurea in Odontoiatria e Protesi dentaria presso l’Università degli Studi di Milano. Frequentatrice del Reparto universitario dell’Istituto Stomatologico Italiano di Milano e dei reparti di Odontoiatria e Protesi dentaria della Fondazione IRCCS Ca’ Granda di Milano, con interesse sia nell’ambito clinico che nella ricerca, in particolare in campo ortodontico e anestesiologico.
Studentessa del quinto anno del corso di laurea in Odontoiatria e Protesi dentaria presso l’Università degli Studi di Milano. Frequentatrice del Reparto universitario dell’Istituto Stomatologico Italiano di Milano e dei reparti di Odontoiatria e Protesi dentaria della Fondazione IRCCS Ca’ Granda di Milano, con interesse sia nell’ambito clinico che nella ricerca, in particolare in campo ortodontico e anestesiologico.Autrice di poster ortodontici presentati al XXIV Congresso nazionale del Collegio dei Docenti Universitari di Discipline odontostomatologiche (Milano, aprile 2017) e vincitrice del primo premio per il poster “Removal of temporary cements from immediate sealed dentin: a comparison of cleaning methods”, presentato al XXXV Congresso Nazionale AIOP (Bologna, novembre 2016).
 Laureato in Odontoiatria e Protesi Dentaria presso l’Università degli Studi di Milano nel 2009. Dopo il conseguimento della laurea, si dedica alla libera professione, frequentando il Reparto di Protesi del Policlinico IRCCS Cà Granda di Milano in qualità di cultore della materia. Nel 2017, presso il medesimo ateneo, diventa professore a contratto per l’insegnamento di Protesi dentaria. Dal 2011 è tutore presso il Reparto Universitario di Riabilitazione orale dell’Istituto Stomatologico Italiano, dove svolge attività clinica e di ricerca.
Laureato in Odontoiatria e Protesi Dentaria presso l’Università degli Studi di Milano nel 2009. Dopo il conseguimento della laurea, si dedica alla libera professione, frequentando il Reparto di Protesi del Policlinico IRCCS Cà Granda di Milano in qualità di cultore della materia. Nel 2017, presso il medesimo ateneo, diventa professore a contratto per l’insegnamento di Protesi dentaria. Dal 2011 è tutore presso il Reparto Universitario di Riabilitazione orale dell’Istituto Stomatologico Italiano, dove svolge attività clinica e di ricerca.Riassunto
Il controllo del dolore nella routine odontoiatrica passa necessariamente dalla corretta esecuzione delle tecniche di anestesia locale. Il dolore è un’esperienza complessa, data da stimoli fisiologici e neuronali, ma anche psicologici, emotivi e soggettivi, ed è fondamentale per difendere l’organismo da danni biologici e organici e per permettere un equilibrio funzionale. L’anestesia locale consiste in una perdita di sensibilità in un’area delimitata del corpo in seguito a una depressione dell’eccitazione delle terminazioni nervose. Premessa indispensabile per la buona riuscita dell’anestesia è la conoscenza dell’anatomia distrettuale, delle molecole utilizzate, degli strumenti in commercio. È altrettanto importante essere in grado di prevenire e gestire eventuali complicanze che possono verificarsi soprattutto in pazienti con patologie sistemiche. Numerosi poi sono gli aspetti che possono influenzare la gestione anestesiologica del bambino; le variabili che possono influenzare il successo degli anestetici locali in odontoiatria infantile sono suddivisibili in fattori legati al paziente e fattori legati all’operatore e devono essere noti all’operatore. Questo aggiornamento si propone di analizzare i concetti chiave utili all’odontoiatra per attuare le principali tecniche di anestesia e di accennare a nuovi strumenti in quest’ambito. Tali dispositivi hanno permesso una maggior diffusione di alcune tecniche anestesiologiche finora poco utilizzate.
Summary
In order to achieve pain control during routine dental procedures is necessary
to goes through a proper execution of local anesthesia techniques.
Pain is a complex experience, that comes from physiological, neuronal, emotional and subjective perception; pain is essential to protect the body from biological and external damage and reach a functional balance. Local anesthesia is the loss of sensitivity in a delimited area of the body due to a reduction of excitability of nerve fibres.
Knowing the local anatomy is mandatory to obtain a good anesthesia, but it’s also important to manage different molecules and new devices created by dental industries.
Clinician must be able to prevent and manage any complications that may occur especially in patients with systemic pathologies. Anesthesia in children could also be challenging. Numerous are the aspects can prevent anesthesia from reach the goal; variables are subdivided into patient and operator related factors.
This update aims to analyze the key concepts useful to the dentist to implement the main anesthesia techniques and to show some new tools with which new anesthesia techniques can be used.
Per maneggiare le comuni tecniche di anestesia locale è innanzitutto necessaria una perfetta conoscenza dell’anatomia su cui queste vanno ad agire. I miglioramenti dei principi attivi a oggi utilizzabili in anestesia locale hanno avvicinato sempre più questi farmaci alle caratteristiche ideali. Grazie a queste molecole è possibile eseguire trattamenti con protocolli sicuri, riscontrando reazioni avverse rare. Inoltre per prevenire le sensazioni dolorose e creare condizioni ideali nelle quali fidelizzare il paziente, sono stati proposti diversi strumenti e tecniche per rendere indolore anche il momento dell’iniezione stesso.
Questo aggiornamento si propone di analizzare i concetti chiave utili all’odontoiatra per attuare le principali tecniche di anestesia attraverso i principi attivi più comuni e di illustrare le nuove tendenze in questo ambito.
Cos’è il dolore
Il dolore è stato definito dall’International Association for the Study of Pain (IASP) del 1986 e dall’OMS come “un’esperienza sensoriale ed emozionale spiacevole, associata a danno tissutale, in atto o potenziale, o descritta in termini di danno” ed è composto da una parte percettiva e una esperienziale. La sensazione dolorifica è data dalla stimolazione dei nocicettori, i quali sono attivati da stimoli che portano sofferenza o lesione dei tessuti, trasducendo un segnale meccanico, termico e chimico in uno stimolo nervoso. Esistono diversi tipi di dolore, a seconda dei diversi fattori coinvolti nella loro attivazione1:
- dolore nocicettivo: i nocicettori sono attivati da uno stimolo endogeno o esogeno. Il dolore nocicettivo, a sua volta, si divide in dolore somatico e dolore viscerale. Quello somatico è ricevuto dalle fibre afferenti dei nervi cerebrospinali e frenici che percepiscono diversi stimoli sensoriali come trazione, taglio, frizione, pressione, decompressione e calore, distribuiti in modo esteso o puntiforme, qualitativamente diversi (stimolo trafittivo, fulminante o puntorio), ben localizzati e bidimensionali. Il dolore viscerale, invece, sfrutta le fibre afferenti dei sistemi simpatico e parasimpatico, che percepiscono la pressione, la distensione e lo spasmo. È un dolore ottuso e sordo, in sede profonda, non ben localizzato e può coinvolgere manifestazioni vegetative (vomito, nausea, vertigini);
- dolore infiammatorio: i nocicettori sono attivati da uno stimolo infiammatorio acuto o cronico. È mediato da numerose sostanze prodotte dal tessuto infiammato e dalla reazione infiammatoria stessa con le conseguenti cascate chimiche;
- dolore neuropatico: causato da una disfunzione del sistema nervoso centrale e periferico. Può essere classificato in centrale (coinvolti cervello e midollo spinale) o periferico (interessati nervi periferici e plessi) oppure in base ai tipi di danni recati al sistema nervoso (infiammatorio, metabolico, vascolare o meccanico). Presenta un’eziologia multifattoriale. Il dolore è di tipo dermatomerico, non intenso ma continuo (scosse elettriche o formicolii) con peggioramento della qualità di vita del paziente;
- dolore psicogeno: causato da un alterato stato psichico ed emozionale del soggetto che porta a una interpretazione anomala e distorta del dolore.
Si evince, dunque, come il dolore sia un’esperienza complessa, data da stimoli fisiologici e neuronali, ma anche psicologici, emotivi e soggettivi, fondamentale per l’organismo per difenderlo da danni biologici e organici e per permettere un equilibrio funzionale2.
Il controllo dello stimolo dolorifico è la prima sfida che ciascun clinico deve affrontare, ma, per cogliere nel segno, è opportuna una conoscenza capillare dell’anatomia e degli anestetici adoperati.
Gli anestetici locali: caratteristiche e i principali usati in odontoiatria
L’anestesia locale consiste in una perdita di sensibilità in un’area delimitata del corpo in seguito a una depressione dell’eccitazione delle terminazioni nervose o dall’inibizione del processo di conduzione dei nervi periferici.
Rispetto all’anestesia generale, questo risultato viene raggiunto senza perdita di coscienza3.
Un ideale anestetico locale dovrebbe presentare queste caratteristiche:
1. azione specifica;
2. azione reversibile;
3. durata d’azione compatibile con l’intervento;
4. non provocare lesioni permanenti;
5. essere chimicamente stabile;
6. avere la capacità di combinarsi con altri agenti senza perdere le proprie caratteristiche;
7. non provocare allergia;
8. non esercitare effetti additivi con altre sostanze.
Gli anestetici si dividono in esteri e amidi e possono essere classificati in base alla struttura e alla loro durata.
La struttura chimica è costituita da:
- una porzione lipofilica, un anello aromatico, che permette la penetrazione nei tessuti adiposi, ad esempio la membrana nervosa;
- una catena intermedia;
- una porzione idrofilica (porzione aminica).
La struttura chimica degli anestetici locali influenza anche il loro metabolismo4. Gli aminoesteri sono idrolizzati dalle pseudocolinesterasi plasmatiche e dalle esterasi tissutali, liberando un metabolita, l’acido p-aminobenzoico.
Le aminoamidi, invece, sono stabili e resistenti all’idrolisi e vengono metabolizzate a livello epatico da ossidasi (CYP450) 5,6. Fa eccezione l’articaina che, avendo un anello tiofenico e non benzoico, viene metabolizzata a livello plasmatico4,7.
Le proprietà idrofiliche e lipofiliche cambiano a seconda dell’anestetico adoperato, conferendo particolari caratteristiche8,9.
- potenza anestetica: è la concentrazione di anestetico con la quale l’ampiezza degli effetti prodotti dall’anestetico è ridotta della metà in 5 minuti;
- on-set time: tempo necessario perché l’anestetico cominci la propria azione;
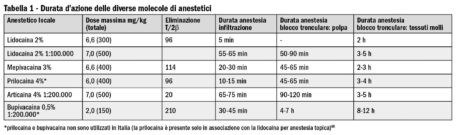
- durata d’azione: questo concetto è esplicitato nella tabella 1;
- effetti sui tessuti e tossicità;
- velocità di eliminazione.
Meccanismo d’azione degli anestetici locali
Il meccanismo d’azione dell’anestetico locale è dato dal fatto che la forma ionizzata della molecola si scinde per poter penetrare attraverso il doppio strato della membrana della cellula nervosa. Solo la base libera debole liposolubile (forma non ionizzata) attraversa la membrana e accetta uno ione H+ formando la base protonata idrosolubile corrispondente, a livello intracellulare. Questa molecola blocca il canale del sodio, una proteina transmembrana, e così anche la conduzione dello stimolo nocicettivo viene bloccata11,12. L’anestetico locale esplica la sua azione maggiormente sui canali Na+ nella configurazione aperta o inattiva, ma non in quella a riposo oppure si dissocia velocemente13,14,15,16. Le fibre nervose su cui agisce l’anestetico possono essere mieliniche o amieliniche. Le prime presentano la guaina di Schwann con i canali Na+ a livello dei nodi di Ranvier. La conduzione presente in queste fibre è di tipo saltatorio, molto rapida. In questo caso l’anestetico locale deve interessare almeno tre nodi di Ranvier e, dato che ogni nodo si trova a una distanza massima di 2 mm, l’area di copertura minima dell’anestetico dovrà essere di 6 mm. Le fibre amieliniche, invece, presentano un sottile strato di mielina con canali sodio molto vicini l’uno all’altro; dato che ogni canale deve essere interessato, la conduzione sarà più lenta della precedente.
L’anestetico è influenzato dal livello di pH. Se il pH è elevato, ci sarà una maggiore porzione non ionizzata liposolubile di anestetico e l’onset time sarà più rapido. Se, invece, il pH è acido ci sarà una maggiore porzione ionizzata idrosolubile e l’onset time sarà più lungo.
La condizione di acidità del pH è quella più frequente e caratteristica dei tessuti infiammati17,18. L’azione dell’anestetico è, tuttavia, preservata in quanto a livello intracellulare il pH è sempre neutro, permettendo, così, l’azione dell’anestetico anche in presenza di infiammazione.
Per quanto riguarda l’eliminazione, invece, diversi sono i fattori che possono influenzare la cinetica:
- l’età: riduzione del legame con le molecole dell’anestetico locale nei bambini a causa di livelli ridotti di proteine nel plasma e aumento della fase di eliminazione conseguente a un aumento del volume di distribuzione negli anziani;
- funzione epatica: se ridotta, aumentano gli effetti tossici dell’anestetico locale in quanto aumenta la fase di eliminazione;
- problemi cardiovascolari: alterano il volume di distribuzione del farmaco e ne rallentano l’eliminazione;
- equilibrio acido-base: l’acidosi tissutale potenzia la tossicità dell’anestetico locale;
- funzionalità renale: influente nell’eliminazione dei metaboliti farmacologicamente attivi19.
I principali anestetici locali in odontoiatria
Dei numerosi anestetici presenti sul mercato, 3 sono quelli maggiormente adoperati in odontoiatria, con o senza vasocostrittore: articaina, lidocaina e mepivacaina.
Articaina
È l’anestetico locale più utilizzato in odontoiatria grazie a una delle sue caratteristiche: presenta una migliore diffusibilità per la presenza dell’anello tiofenico3,6. Un’altra importante caratteristica di questo farmaco è la liposolubilità data dall’elevato coefficiente di ripartizione etanolo/acqua.
Il metabolismo è soprattutto a livello plasmatico, ma in parte avviene anche a livello epatico, e ha un’eliminazione renale con il 5-10% che viene escreto inalterato. Fa parte degli anestetici locali a durata intermedia, il pKa è 7,8, il pH della soluzione con adrenalina è 4,4-5,2 se 1:100.000, 4,6-5,4 se 1:200.000, l’onset time è rapido (1-3 minuti) e ha un’emivita che va da 27 minuti a 1,25 ore3,20.
Lidocaina
Tale composto, privo di vasocostrittore, possiede un elevato effetto vasodilatativo e viene, così, assorbito molto velocemente con una durata nella polpa di soli 5-10 minuti; per tali motivi è raramente impiegato in odontoiatria. Più usata è la formulazione con adrenalina 1:50.000 o 1:100.000, soprattutto in parodontologia20.
L’associazione con la concentrazione 1:50.000 è utilizzata per ridurre il sanguinamento, aumentando la durata d’azione a livello pulpare fino a 60 minuti e a livello dei tessuti molli dalle 3 alle 5 ore. Il metabolismo è epatico, mentre l’escrezione avviene a livello renale per il 10% immodificata. Quando adoperata senza vasocostrittore, la lidocaina è classificata come un anestetico locale a breve durata, mentre con aggiunta di adrenalina è considerata a durata intermedia.
Il pKa è 7,8, il pH della soluzione con adrenalina è 5-5,5, l’onset time è rapido (2-3 minuti) e l’emivita è di 1,6 ore3.
Mepivacaina
Senza adrenalina si sono ravvisati effetti vasodilatatori minori rispetto alla lidocaina e, per questo, la mepivacaina possiede una durata in circolo maggiore, in particolare nella polpa 20-40 minuti, mentre nei tessuti molli 2-3 ore. È molto utilizzata nei pazienti anziani e pediatrici.
La formulazione con adrenalina, invece, è presente alle concentrazioni 1:100.000 o 1:200.000, con una durata d’azione nella polpa fino a 60 minuti e 3-5 ore nei tessuti molli.
Il metabolismo del farmaco è epatico, l’eliminazione renale, di cui fino al 16% viene escreto inalterato; senza vasocostrittore la mepivacaina è considerata un anestetico locale a breve durata, mentre con vasocostrittore è classificata come anestetico a durata intermedia.
Il pKa è 7,6, il pH della soluzione con adrenalina è 3-3,5, l’onset time è rapido (1,5-2 minuti) e l’emivita è di 1,9 ore3,6.
Il metabolismo è epatico, mentre l’escrezione renale; quando non iniettata con octapressina è di breve durata, quando invece è associata a vasocostrittore è di durata intermedia.
Il pKa è 7,9, il pH della soluzione con vasocostrittore è 3-4, l’onset time è di 2-4 min e l’emivita di 1,6 ore3.
Gli anestetici locali sono contenuti all’interno di tubofiale in vetro insieme ad altre sostanze:
- vasocostrittori: l’adrenalina è il vasocostrittore maggiormente utilizzato e agisce a livello dei recettori α1, α2, β1, β2. Le diverse formulazioni degli anestetici locali in odontoiatria includono la presenza del vasocostrittore con concentrazioni pari a 1:50.000, 1:80.000, 1:100.000 oppure 1:200.000. Gli effetti dell’adrenalina associata all’uso dell’anestetico sono la riduzione della perfusione locale, il rallentato assorbimento in circolo, i livelli plasmatici di anestetico più bassi, la ridotta tossicità, l’aumento della durata d’azione dell’anestetico e la riduzione del sanguinamento locale. Il vasocostrittore è sconsigliato nei pazienti con patologia cardiovascolare seria (ipertensione o aritmia non controllata, angina instabile, pregressi episodi ischemici -3/6 mesi-, pregresso IMA -6 mesi – e insufficienza cardiaca congestizia), endocrinopatia controllata e nelle gravidanze considerate a rischio. Nei casi di patologia compensata, invece, è solitamente sufficiente una riduzione controllata del dosaggio. Altro vasocostrittore utilizzato in passato è stata l’octapressina, associata alla prilocaina per allungarne la sua durata d’azione;
- sostanze riducenti: il più comune è il metabisolfito di sodio, utilizzato come antiossidante per il vasocostrittore. Può essere responsabile di reazioni allergiche21;
- cloruro di sodio: soluzione isotonica;
- acqua sterile: diluente;
- conservanti: allungano la durata d’azione dell’anestetico e hanno un’azione battericida. Tuttavia, queste sostanze sono state abolite in diverse nazioni in quanto provocano reazioni allergiche.
Dosi massime e complicanze da anestetico
Date le possibili complicanze e reazioni che possono essere causate da un anestetico locale, è importante rispettare dei limiti nelle dosi utilizzabili del farmaco. Non sono universali, in particolare variano nell’adulto e nel bambino.
Nel paziente pediatrico bisogna tener conto del peso corporeo per calcolare la dose adeguata: il rapporto tra la massa corporea e la massa della testa è minore che nell’adulto, motivo per cui nel bambino si possono scatenare reazioni da tossicità acuta, con maggiori interazioni tra anestetico locale e farmaci depressivi del SNC, aumentando gli effetti di questi ultimi22,23.
Cause di iperdosaggio possono essere un’iniezione intravascolare rapida, somministrazione di dosi molto elevate, un assorbimento rapido di anestetico locale, un metabolismo e un’escrezione inadeguati.
L’anestetico locale, come qualsiasi altro farmaco, può presentare effetti collaterali. Per valutare correttamente e scegliere la molecola più adatta, è fondamentale che le informazioni che ci ha fornito il paziente sulla sua salute configurino un’anamnesi attuale, comprendente tutti i farmaci assunti, in modo da poter prevedere eventuali interazioni.
Sono possibili effetti collaterali momentanei, quali sudorazioni, tremori, aritmie, nausea e vomito; quando alcuni di questi sintomi culminano si parla di sincope vaso-vagale, caratterizzata da uno svenimento momentaneo a causa di una ipoperfusione cerebrale. La manifestazione insorge e passa in fretta, il recupero è completo e spontaneo.
Ci possono essere alcuni rari casi di allergie; persone predisposte possono avere manifestazioni di tipo cutaneo, talvolta può insorgere angioedema a carico di una o più sedi e possono venire coinvolti anche l’apparato respiratorio e cardiovascolare. L’evento più raro e temibile è lo shock anafilattico.
Le reazioni allergiche si manifestano entro pochi minuti o qualche ora dalla somministrazione del farmaco ma, in una piccola percentuale di casi, le manifestazioni cliniche si ripresentano a distanza di alcune ore dall’evento primario o possono avere un decorso prolungato oltre le 24 ore.
Oltre alle allergie possono presentarsi reazioni tossiche degli anestetici locali, rischio notevolmente ridotto mantenendosi entro i parametri di sicurezza delle quantità di farmaco somministrato e adoperando una corretta tecnica di iniezione. I casi di complicanze legate a tossicità si verificano quasi esclusivamente in pazienti che presentano altre gravi patologie sistemiche.
I sintomi iniziali sono ansia, apprensione, disorientamento, miosi, tremori, contratture muscolari, nausea e convulsioni. In seguito può insorgere depressione respiratoria, sonnolenza, perdita di coscienza, arresto respiratorio e, nel caso in cui le concentrazioni fossero troppo alte a livello ematico, anche ipotensione e collasso circolatorio.
Cenni sulle tecniche di anestesia locale
Le tecniche di anestesia adoperate in odontoiatria possono essere suddivise in tre metodologie: plessiche, tronculari (o blocchi) e intraligamentose3.
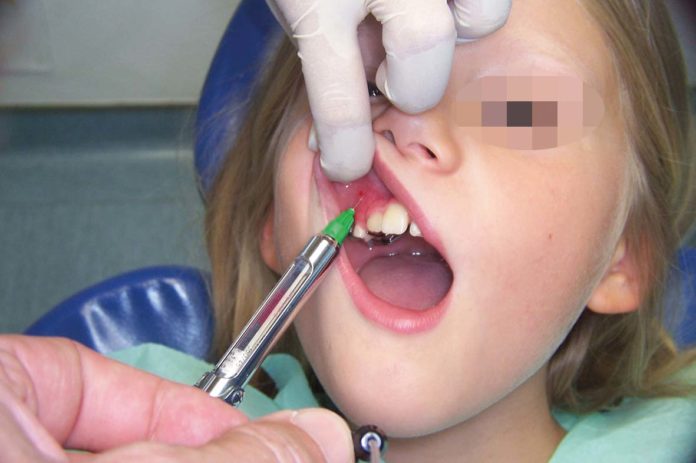
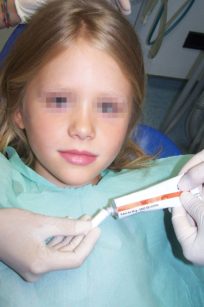
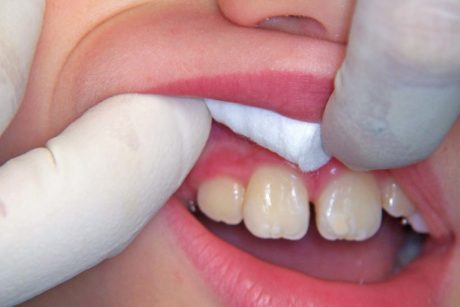
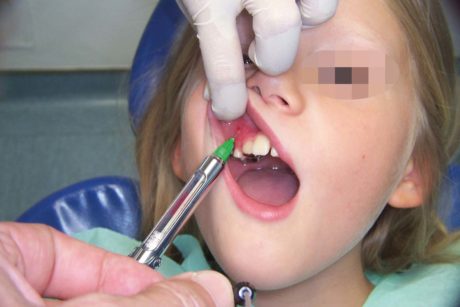
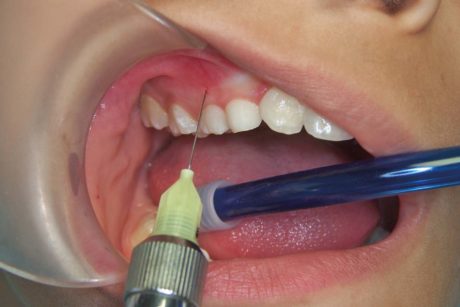
A monte dell’utilizzo di queste tecniche anestesiologiche si posiziona l’utilizzo di anestesie topiche, il cui principio attivo viene veicolato sotto forma di gel, pomata, soluzione o soluzione spray e il cui impiego è specialmente consigliato in ambito pedodontico (Figure 1 e 2); questa soluzione sarà sufficiente per effettuare semplici manovre su tessuti molli, ma soprattutto necessaria per ridurre la percezione dell’inserimento dell’ago (Figura 3).
Iniezione plessica sopraperiostale
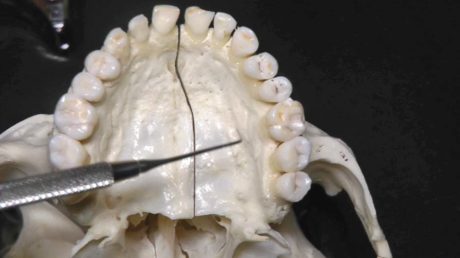
È anche chiamata infiltrazione locale ed è la tecnica più frequentemente usata per ottenere un’anestesia dell’elemento dentario, del periostio buccale, del tessuto connettivo e della mucosa. Vengono anestetizzate le larghe branche terminali del plesso dentale.
È indicata quando la terapia odontoiatrica è confinata entro un’area circoscritta della regione mascellare e mandibolare limitata a uno o due denti (Figura 4), mentre è controindicata in presenza di infezioni o infiammazioni acute dell’area e in presenza di osso molto denso che non permette l’adeguata diffusione dell’anestetico.
I vantaggi consistono nell’alta percentuale di successo (>95%), nel fatto che sia spesso atraumatica e che la tecnica di iniezione sia semplice; lo svantaggio è che non possa essere utilizzata su aree ampie, poiché sarebbero necessarie iniezioni multiple e una elevata dose di anestetico.
Tecnica di iniezione
- Si consiglia un ago corto 27 G.
- Volgere l’angolo dell’ago verso l’osso.
- Sollevare il labbro tenendo il tessuto teso.
- Inserire l’ago parallelamente all’asse lungo del dente a livello della linea mucogengivale sopra l’apice del dente interessato.
- Aspirare.
- Andare in profondità con l’ago fino ad arrivare in prossimità dell’apice dell’elemento dentario (spesso sono pochi millimetri).
- Iniettare circa 0,6 ml di anestetico (un terzo della tubofiala). L’operazione deve essere eseguita lentamente in un tempo di circa 20 secondi.
- Rimuovere con delicatezza la siringa.
Aspettare 3-5 minuti, così che l’anestetico faccia effetto e iniziare la procedura. Il paziente percepirà una sensazione di intorpidimento nell’area anestetizzata. È possibile una sensazione di dolore quando la punta dell’ago si trova a contatto con il periostio: in questo caso, è necessario ritirare l’ago ed inserirlo più lontano dal periostio.
Questa tecnica, oltre a essere sicura, ha un minimo rischio di somministrazione intravascolare.
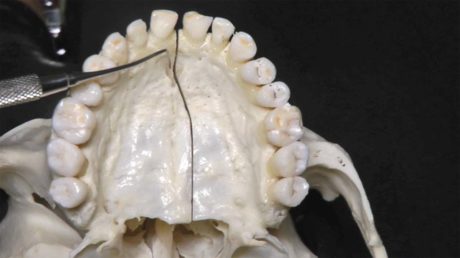
Anestesia del nervo palatino maggiore
È utilizzata per procedure a livello delle zone distali al canino, coinvolgendo i tessuti molli e duri ed è meno traumatica del blocco del nervo nasopalatino (descritta in seguito).
È richiesta per interventi di conservativa che interessano più di due elementi dentari e per procedure chirurgiche e parodontali a livello palatale (Figura 5); viceversa, non è adoperata per aree poco estese e in presenza di infiammazione o infezione.
Vengono iniettate dosi ridotte di anestetico con una penetrazione minima dell’ago.
Tecnica
- Si consiglia un ago corto 27 G.
- Per un’iniezione a destra, l’operatore destrimane deve porsi di fronte al paziente a ore 7 o 8, per quella di sinistra a ore 11 e porre il paziente in posizione supina.
- È possibile posizionare un rullo di cotone a livello della giunzione tra il processo alveolare mascellare e il palato duro.
- Iniettare 0,45-0,6 ml di anestetico locale lentamente fino a quando le aree circostanti sono ischemizzate ed andare in profondità con l’ago fino a toccare delicatamente l’osso (circa 5 mm).
- Aspirare su due piani.
- Rimuovere delicatamente l’ago e aspettare 2-3 min prima di iniziare la procedura.
Il paziente proverà una sensazione di intorpidimento nella zona posteriore del palato e delle possibili complicanze sono l’ischemia e la necrosi della zona anestetizzata per una concentrazione troppo elevata di vasocostrittore, l’ematoma e il possibile fastidio che può derivare dall’anestesia della zona posteriore del palato molle.
Anestesia del nervo naso-palatino
È un’ottima tecnica per il controllo del dolore a livello del palato, evitando iniezioni multiple e interessando un’ampia area del palato con dosi ridotte di anestetico; tuttavia, la caratteristica di questa tecnica anestetica è di essere molto traumatica.
Vengono interessati entrambi i nervi nasopalatini e la porzione anteriore del palato duro, bilateralmente, dalla zona mesiale del primo premolare di destra al corrispettivo di sinistra (Figura 6).
Come la precedente tecnica anestetica, è indicata per trattamenti restaurativi che coinvolgano più di due elementi dentari e per terapie chirurgiche e parodontali in queste aree, ma non per aree ridotte e in presenza di infiammazione e infezione.
Inoltre, la penetrazione dell’ago è minima con una dose ridotta di anestetico e un minimo dosaggio per il paziente per le iniezioni multiple; lo svantaggio è che non c’è emostasi.
Tecnica
- Si consiglia un ago corto 27 G.
- Posizionarsi a ore 9 o 10, far aprire ampiamente la bocca estendendo il collo per una migliore visuale.
- Premere con un rullo di cotone a livello della papilla, così che la zona si ischemizzi.
- Posizionare l’ago contro i tessuti molli ischemizzati.
- Esercitare una pressione sufficiente per far sì che l’ago si pieghi leggermente, inserirlo nella mucosa palatale lateralmente alla papilla incisiva con un angolo di 45°, in mezzo ai due incisivi centrali, e iniettare lentamente (13-30 secondi) una piccola dose di anestetico (0,45 ml), mantenendo la pressione del cotone.
- Andare in profondità con l’ago per circa 5 mm, fino a toccare delicatamente l’osso.
- Aspirare su due piani.
- Rimuovere l’ago e attendere 2-3 min prima di iniziare la procedura.
- Oltre a questa tecnica, esiste anche una variante con iniezioni multiple a livello del frenulo labiale, della papilla interdentale e del tessuto molle palatale, lateralmente alla papilla incisiva.
- Il paziente proverà una sensazione di intorpidimento e le possibili complicanze nelle quali si può incorrere sono le medesime della tecnica precedente (ematoma, necrosi del tessuto).
Anestesia del nervo buccale
Il nervo buccale fornisce l’innervazione sensitiva alla mucosa e al periostio vestibolare e distale ai molari mandibolari e viene anestetizzato solo nelle procedure che interessano quest’area. Questo blocco viene spesso impiegato dopo l’anestesia tronculare del nervo alveolare inferiore, ma non è sempre necessario. È controindicato in caso di infezione o infiammazione acuta dell’area; ha un’altissima percentuale di successo (circa 100%) ed è una tecnica semplice; può essere dolorosa se l’ago tocca il periostio.
Tecnica
- Si consiglia un ago lungo 25 o 27 G;
- Per un’iniezione a destra, l’operatore destrimane deve porsi di fronte al paziente a ore 8, per quella di sinistra a ore 10 e porre il paziente supino o semi-supino.
- Spostare con il dito indice della mano sinistra (per i destrimani), la mucosa geniena e tenderla per migliorare la visibilità.
- Inserire l’ago con l’angolo rivolto verso l’osso e con la siringa parallela al piano occlusale del sito di iniezione vestibolarmente ai denti.
- Penetrare con l’ago vestibolare e ditale all’ultimo molare ed andare in profondità per 1-2 mm fino a toccare delicatamente il tessuto mucoperiosteo (per evitare il dolore, iniettare qualche goccia di anestetico prima del contatto).
- Aspirare.
- Iniettare lentamente in almeno 10 sec 0,3 ml di anestetico.
- Estrarre la siringa e attendere 3-5 min prima di iniziare la procedura.
- Data l’area ridotta di interesse, raramente il paziente avrà segni o sintomi, con pochi rischi di complicanze, tra cui l’insorgenza di un ematoma, risolvibili applicando una pressione per 3-5 min.
Anestesia intrapulpare
L’anestesia intrapulpare è un tipo di anestesia adoperata quando la camera pulpare è già esposta o quando si espone durante una procedura endodontica. È consigliabile impiegare un ago 25 o 27 G e piegarlo per poter penetrare nella camera e nei canali radicolari, esercitando una certa pressione data la sede d’iniezione. Può essere dolorosa, ma per un breve lasso di tempo (circa 30 secondi) e permette di utilizzare un quantitativo di anestetico davvero esiguo20.
Cenni sulle tecniche di anestesia tronculare
Questo tipo di anestesia locale permette di bloccare completamente la sensibilità lungo tutto il territorio di innervazione di un tronco nervoso.
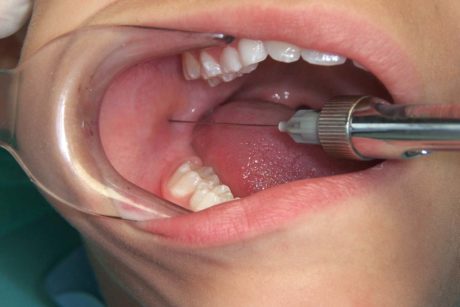
Blocco del nervo alveolare inferiore (IANB)
È utilizzato per l’anestesia dei quadranti inferiori ed è associato al blocco del nervo buccale per anestetizzare il tessuto molle vestibolare nella regione posteriore e all’infiltrazione intraligamentosa qualora alcuni elementi (soprattutto la radice mesiale del primo molare inferiore) rimanessero non anestetizzati dopo l’iniezione.
I nervi interessati sono l’alveolare inferiore, l’incisivo, il mentoniero e il linguale, anestetizzando, quindi, i denti, il corpo della mandibola, la mucosa vestibolare anteriormente al forame mentoniero, i 2/3 anteriori della lingua, il pavimento orale, il periostio e la mucosa linguale.
Il fatto che un intero quadrante venga anestetizzato, non rende necessario l’IANB per le procedure localizzate, causa spesso insuccessi con la possibilità di un’anestesia parziale, dovuta alla presenza di biforcazioni del nervo alveolare inferiore e dei canali mandibolari, inoltre, i punti di repere a livello intraorale non sono ben affidabili e spesso l’aspirazione risulta positiva (10-15%).
Diverse sono le tecniche attualmente in uso per effettuare l’IANB: quella “classica”, la Gow-Gates e la Vazirani-Akinosi.
La procedura “classica” utilizzata viene qui descritta (Figura 7):
- Si consiglia un ago lungo per il paziente adulto, preferibilmente 25 G oppure 27 G.
- Posizionare il paziente supino o semisupino; per un’iniezione a destra, l’operatore destrimane deve porsi di fronte al paziente a ore 8, per quella di sinistra a ore 10.
- Individuare i punti di riferimento dell’area interessata.
- Posizionare l’indice o il pollice della mano sinistra a livello del rilievo del coronoide; qui parte una linea immaginaria che si estende fino alla parte più profonda del raphe pterigomandibolare, 6-10 mm al di sopra del piano occlusale dei molari inferiori e parallelo a esso (in alternativa a questo metodo, si può posizionare il pollice a livello dell’insicura del coronoide e l’indice extraorale a livello del bordo posteriore del ramo e valutare la distanza tra questi punti, ma non sempre risulta facile).
- L’ago deve essere inserito nel punto di incontro tra due linee: la prima descritta nel punto precedente e la seconda a tre quarti della distanza dal bordo anteriore del ramo.
- Inserire l’ago per 20-25 mm, fino a toccare delicatamente l’osso, per una lunghezza pari ai 2/3 o ¾ dell’ago, e ritrarlo di 1 mm.
- Aspirare su due piani.
- Iniettare 1,5 ml di anestetico lentamente in almeno 60 secondi
- Estrarre delicatamente l’ago, dopo 20 secondi porre il paziente in posizione eretta o semi-eretta ed attendere 3-5 minuti prima dell’inizio della procedura.
La Gow-Gates presenta un percentuale molto più alta di successo (oltre il 95%), il grado di aspirazione è più ridotto (2%) ed è interessata tutta la terza branca del nervo trigemino, includendo l’alveolare inferiore, il linguale, il miloioideo, il mentale, l’incisivo, l’auricolo-temporale e il buccale.
La Vazirani-Akinosi viene utilizzata nei casi in cui si ha una ridotta apertura della bocca, come avviene nei casi di trisma. Il paziente presenterà diversi segni e sintomi tra cui formicolio o intorpidimento del labbro inferiore (per interessamento del nervo mentale), che è un buon indicatore del fatto che la tecnica anestetica sia stata eseguita correttamente, anche se non indica la profondità della stessa, e della lingua (per il nervo linguale), sintomo presente però anche quando il nervo alveolare non è stato anestetizzato. Le possibili complicanze connesse a questa tecnica anestetica sono l’ematoma medialmente al ramo mandibolare, gestito con la pressione dell’area e ghiaccio per 3-5 minuti, trisma con un leggero o forte (raro) dolore nell’apertura della mandibola.
Blocco del nervo alveolare superiore posteriore (PSA)
Questo blocco è caratterizzato da una percentuale di successo molto elevata, ma è importante considerare l’estensione dell’anestesia indotta e la possibilità di formazione di ematomi.
Viene utilizzato per anestetizzare l’alveolare posteriore superiore e le sue branche e in particolare la polpa del terzo, secondo e primo molare del mascellare superiore; particolare attenzione va posta alla radice mesiobuccale del primo molare che non sempre è adeguatamente anestetizzata da questa procedura.
Questa tecnica è indicata quando il trattamento coinvolge due o più molari del mascellare superiore, quando l’infiltrazione locale è controindicata oppure quando non è risultata efficace, o quando il rischio di formazione di ematomi è molto elevato (ad esempio nei pazienti emofilici).
Risulta vantaggiosa in quanto, se utilizzata correttamente, è atraumatica perché l’area coinvolta è molto ampia e non è a contatto con l’osso, ha un’alta percentuale di successo (circa il 95%) e le iniezioni richieste sono poche con un ridotto volume di anestetico; tuttavia, la tecnica di iniezione non presenta punti di repere a livello osseo e nel 28% dei casi è richiesta una seconda iniezione per trattare il primo molare a causa della radice mesio-vestibolare.
Tecnica
- Si consiglia un ago corto 27 G.
- Per un operatore destrimane, la sua posizione deve essere a ore 10 di fronte al paziente per l’iniezione a sinistra, a ore 8 per l’iniezione a destra.
- Aprire parzialmente la bocca del paziente.
- Spostare la guancia con le dita e tendere i tessuti del sito di iniezione.
- Inserire l’ago a livello della linea mucogengivale al di sopra del secondo molare superiore con l’angolo dell’ago rivolto verso l’osso; il movimento deve essere unico, lento, verso l’alto a 45˚ dal piano occlusale.
- Avanzare l’ago nel tessuto.
- Aspirare su due piani.
- Iniettare 0,9-1,8 ml di farmaco lentamente in 30-60 secondi.
- Estrarre la siringa e attendere 3-5 minuti prima dell’inizio della procedura.
Tra le complicanze, la più comune è l’ematoma temporaneo che può perdurare 10-14 giorni. Si sviluppa in pochi minuti ed è causato dall’inserimento dell’ago troppo distalmente a livello del plesso venoso dello pterigoideo, con il rischio di perforare l’arteria mascellare. Inoltre, c’è anche il rischio di anestetizzare la mandibola, in quanto la divisione del trigemino si trova lateralmente al nervo PSA.
Blocco del nervo alveolare superiore anteriore (blocco del nervo infraorbitario)
Il blocco del nervo ASA è meno comune del blocco precedentemente citato, nonostante sia una tecnica sicura e con una elevata percentuale di successo, a causa di una ridotta esperienza degli operatori. Richiede, inoltre, una minore quantità di anestetico rispetto all’infiltrazione locale.
I nervi anestetizzati sono l’alveolare superiore anteriore, medio e l’infraorbitario (inferiormente alla palpebra, lateralmente al naso e al di sopra del labbro) e le aree interessate sono la polpa dell’incisivo centrale superiore fino al canino del lato di iniezione, la polpa dei premolari superiori e la radice mesio-vestibolare del primo molare superiore nel 72% dei pazienti, il parodonto vestibolare e l’osso circostante la zona inferiore della palpebra, laterale al naso e il labbro superiore (Figura 8).
È utilizzato quando è necessario trattare più di due denti mascellari e i rispettivi tessuti vestibolari, nel caso di presenza di infiammazioni, o infezioni e quando l’infiltrazione locale non ha avuto successo a causa della corticale ossea troppo spessa. Tuttavia, non è possibile ottenere un’adeguata emostasi dell’area e non è indicato eseguire questo blocco quando l’area di interesse è ridotta.
La procedura, se conosciuta, risulta semplice e sicura, ma incontra resistenze psicologiche sia da parte dell’operatore che da parte del paziente.
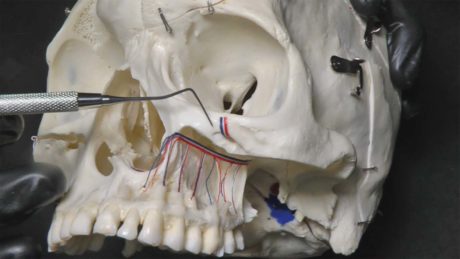
Tecnica
- Si consiglia un ago lungo 25 o 27 G.
- Posizionare il paziente in posizione supina o semisupina.
- Individuare il forame infraorbitario, palpare l’incisura infraorbitaria e muoversi inferiormente fino a sentire una convessità: è il bordo inferiore dell’orbita e il tetto del forame infraorbitario. Proseguendo inferiormente si sente una concavità, il forame, e si tastano le sue pareti, provocando un lieve bruciore al paziente.
- Mantenere il dito a livello del forame per individuarlo e spostare il labbro tendendo tesi i tessuti della linea mucogengivale.
- Inserire l’ago a livello della linea mucogengivale al di sopra del primo premolare superiore con l’angolo dell’ago rivolto verso l’osso, orientando la siringa verso il forame infraorbitario, parallela all’asse lungo del dente per evitare un contatto prematuro con l’osso.
- Avanzare con l’ago per circa 16 mm lentamente fino a toccare delicatamente l’osso.
- Aspirare su due piani.
- Iniettare lentamente in 30-40 sec 0,9-1,2 ml di anestetico locale, esercitando a quel livello una pressione con il dito per almeno un minuto durante e dopo l’iniezione.
- Estrarre delicatamente l’ago e attendere 3-5 min prima di iniziare la procedura.
Il paziente sentirà un formicolio e intorpidimento nelle zone interessate.
Una rara complicanza in cui ci si può imbattere è l’ematoma della palpebra inferiore e del tessuto tra questo e il forame infraorbitario; si controlla applicando una pressione sul tessuto al disopra del forame per 2-3 min.
Cenni sull’anestesia intraligamentosa
Questa tecnica anestetica viene spesso utilizzata per rinforzare le due metodiche precedentemente descritte in quanto, iniettando l’anestetico locale nel legamento parodontale, si raggiunge più velocemente ed efficacemente il fascio vascolo-nervoso.
È stata introdotta quando Chenaux ha presentato una siringa in grado di somministrare, esercitando una pressione, l’anestetico locale ad un unico dente (già teorizzata in precedenza da Bourdin).


L’anestesia intraligamentosa interessa il dente, l’osso e i tessuti molli circostanti. Può essere utilizzata sia per gli elementi dentali del mascellare superiore e inferiore. È indicata come adiuvante della metodica plessica e del blocco nervoso, ma può essere anche usata singolarmente per procedure estrattive, conservative, endodontiche e parodontali di breve durata (20 min), che interessino 1 o 2 denti, ed è la tecnica di scelta per pazienti affetti da diatesi emorragiche, emofilici, immunodepressi e donne in gravidanza. Permette, inoltre, di evitare la IANB bilaterale e le conseguenti lesioni da morsicatio di lingua e labbra. È usata quando il blocco è controindicato, per diagnosi di disturbi a livello pulpare e quando i pazienti non desiderano un’anestesia residua dei tessuti molli.
È, invece, controindicata in caso di infezione, infiammazione grave di gengiva e parodonto e in denti decidui quando è già presente la gemma del permanente.
Richiede una dose ridotta di anestetico, è molto rapida e meno traumatica di un blocco, ma risulta svantaggiosa in situazioni in cui è difficile posizionare l’ago e la pressione eccessiva può danneggiare i tessuti e arrecare fastidio al paziente nei giorni successivi
Tecnica
- Si consiglia un ago corto 27 G.
- Posizionare il paziente supino o semi-supino.
- Inserire la siringa a pressione in direzione dell’asse lungo del dente e con l’angolo dell’ago rivolto verso la radice del dente.
- Avanzare apicalmente fino a sentire resistenza.
- Iniettare lentamente in almeno 20 secondi 0,2 ml di anestetico locale.
- Ripetere la procedura lungo ogni radice del dente.
- Rimuovere delicatamente l’ago e attendere 30 secondi prima di iniziare la procedura.
I segni che indicano se l’anestesia è stata effettuata correttamente sono una significativa resistenza durante l’iniezione e il tessuto circostante ischemizzato, mentre le possibili complicanze sono il dolore durante il posizionamento dell’ago, l’iniezione e dopo l’operazione.
Il controllo del dolore nel paziente pediatrico
Questo tema rappresenta per l’odontoiatra un obiettivo tanto delicato quanto complesso da raggiungere. Numerosi sono infatti gli aspetti che possono influenzare la gestione anestesiologica del bambino, dall’impatto emotivo alla traumaticità del fatto stesso.
Le variabili che possono influenzare il successo degli anestetici locali in odontoiatria infantile devono pertanto essere note all’operatore e possono essere suddivise in fattori legati al paziente e fattori legati all’operatore (Tabelle 2 e 3).
Nuove tendenze nell’esecuzione dell’anestesia locale
Le infiltrazioni per l’anestesia a livello locale sono fonte di grandi ansie per i pazienti26; per questo motivo, negli ultimi anni si sono cercati tecniche e strumenti che fossero in grado di minimizzare il discomfort e raggiungere un’efficace analgesia. Sono stati perciò proposti aggiornamenti soprattutto in tema di devices per la somministrazione di anestetici, basati su alcuni principi:
- sistemi con funzione vibrotattile che mirano a inibire lo stimolo nocicettivo, attivando fibre nervoso mediante vibrazione;
- jet injectors in grado di iniettare sotto forte pressione l’anestetico, all’interno di un orifizio di dimensioni molto ridotte, 7 volte più piccolo dell’ago dotato del minor calibro esistente;
- anestesia computer-controlled, single tooth anesthesia (STA), sistema che permette all’operatore di regolare la velocità di iniezione tramite l’utilizzo di un pedale. L’ago si trova all’interno di un device dalla forma simile a una penna27. Quest’ultima metodica veicola l’anestetico a una costante pressione e volume controllato, indipendentemente dalla resistenza dei tessuti. L’iniezione lenta e il controllo delle quantità di anestetico sono le premesse su cui si basa la riduzione della sensazione dolorifica. È molto difficile prevedere una gestione della pressione analoga con i convenzionali strumenti per anestesia.
Basandosi su un dispositivo di questo tipo, hanno raggiunto maggior fortuna alcune tecniche di anestesia, altrimenti meno utilizzate. In particolare sono divenuti più utilizzati:
- il blocco del nervo alveolare superiore medio (ASM) che è in grado di dare una sensazione di anestesia agli incisivi centrali mascellari, ai canini e ai premolari di un quadrante28, anestetizzando così anche i tessuti molli del palato duro. L’anestesia così eseguita non viene percepita dal paziente nei tessuti extraorali, migliorando tanto l’aspetto quanto la funzione nel post operatorio;
- l’approccio palatale al nervo alveolare superiore anteriore (ASA), il quale anestetizza i sei elementi frontali del mascellare superiore, i tessuti molli palatali e vestibolari dell’area;
- l’iniezione intraligamentosa: la tecnica non differisce da quella descritta poco sopra, quello che però è da sottolineare è come l’utilizzo di pressioni costanti e controllate possa ridurre il dolore del paziente e le difficoltà da parte del clinico, altrimenti costretto a esercitare forti pressioni.
Conclusioni
Le conoscenze anatomiche e lo studio delle molecole e dei loro effetti desiderati e avversi costituiscono una parte relativamente statica della tematica in oggetto, mentre passi in avanti sono stati fatti in tema di minor invasività delle tecniche anestesiologiche e di sviluppo degli strumenti in grado di seguire questo principio. Metodiche come la single tooth anesthesia si pongono proprio come obiettivo la riduzione degli effetti collaterali connessi con la somministrazione di anestetici locali, eliminando sensazioni dolorifiche durante l’iniezione e di anestesia prolungata ai tessuti non oggetto di intervento.
Davide Battaglia
Michela Paglia
Francesca Parisi
Giovanni Vezzosi
Corrispondenza
battagliadavidemaria@gmail.com
- Imeri l, Mancia M. Testo-atlante di fisiologia umana. Casa Editrice Ambrosiana, 2006.
- Costantino D, Azzi L, Bombeccari G, Spadari F. Dolore e soggettività semiologiche. Il Dentista Moderno 2013;12:40-49.
- Malamed S. Handbook of local anesthesia, 6th ed. Mosby 2013.
- Hawkins JM, Moore PA. Local anesthesia: advances in agents and techniques Dent Clin North Am. 2002;46(4):719-32.
- Brzeinski M, Spink B, Dean E, et al. Human liver carboxylesterase hCE-1: binding specificity for cocaine, heroin, and their metabolites and analogs. Drug Metab Dispos.1997;25(9):1089-96.
- Covino B. Pharmacokinetics of local anesthetic drugs. In: Prys-Roberts C, Hug CJ ed: Pharmacokinetics of anesthesia. Oxford Blakwell Scientific Publications 1984, 202.
- Overman PR. Articaine: a new alternative in dental hygiene pain control. J Dent Hyg. 2007 Summer;81(3):66.
- Covino BG, Vassallo HG. Local anesthetics: mechanisms of action and clinical use. Grune & Stratton, New York, 1976.
- P.A. Moore PA. Manual of local anesthesia in dentistry, 4th ed.Eastman-Kodak Co, Rochester (NY),1996.
- Becker DE, Reed KL. Local anesthetics. Review of pharmacological considerations. Anesth Prog 2012;59:90-102.
- Berde CB, Strichartz GR. Local anesthetics. In: Miller RD, Cucchiara RF, Miller ED jr, Reves JG, Roizen MF, Savarese JJ. Anesthesia. 5th ed. Philadelphia: Churchill Livingstone 2000, 491-521.
- Danielsson S, Evers H, Holmlund A, at al. Long-acting local anaesthetics in oral surgery: clinical evaluation of bupivacaine and etidocaine for mandibular nerve block. Int J Oral Maxillofac Surg.1986;15(2):119-26.
- Bokesch P, Post C, Strichartz G. Structure-activity relationship of lidocaine homologs producing tonic and frequency-dependent impulse blockade in nerve.
J Pharmacol Exp Ther 1986;237:773. - Chernoff DM. Kinetic analysis of phasic inhibition of neuronal sodium currents by lidocaine and bupivacaine. Biophys J.1990;58(1):53-68.
- Chernoff DM, Strichartz G. Binding kinetics of local anesthetics to closed and open sodium channels during phasic inhibition: relevance to anti-arrhythmic actions. In: Hondechem L. Molecular and cellular mechanisms of anti-arrhytmic agents. Mount Kisco, NY: Futura 1989,307.
- Courtney K, Strichartz G. Structural elements which determine local anesthetic activity. In: Strichartz G. Handbook of experimental pharmacology: local anesthetics. Heildelberg: Springer 1987,53.
- Yagiela JA. Local anesthetics. Anesth Prog.1991;38(4-5):128-41.
- Carpenter RL, Lackey DC. Local anesthetics. In: Barash PG. Clinical anesthesia. 3rd ed. Philadelphia: Lippincott-Raven Publ 1994,413.
- Manani G, Facco E, Zanette G. Anestesia odontoiatrica
ed emergenze. 3a ed. Idelson-Gnocchi, 2011. - Oertel R, Rahn R, Kirch W. Kirch Clinical pharmacokinetics of articaine. Clin Pharmacokinet. 1997;33(6):417-25.
- Riemersma WA, Schuttelaar ML, Coenraads PJ. Type IV hypersensitivity to sodium metabisulfite in local anaesthetic. Contact Dermatitis.2004;51(3):148.
- Moore PA, Goodson J. Risk appraisal of narcotic sedative for children. Anesth Prog.1985;32(4):129-39.
- Haas DA. An update on local anesthetics in dentistry. J Can Dent Assoc 2002;68:546-551.
- AINOS. Anestesia locale in odontoiatria e igiene dentale Raccomandazioni sull’impiego dell’anestesia locale in Odontoiatria e in Igiene Dentale.
- Paglia L., Ginocchio L. Anestesia locale in odontoiatria infantile. Il Dentista Moderno 2011;3:102-116.
- Milgrom, P, Weinstein, P, Getz, T. In:Treating fearful dental patients. A patient management handbook. 2nd ed.Continuing Dental Education, University of Washington,Seattle;1995:90–91.
- Saxena P, Gupta SK, Newaskar V, Chandra A. Advances in dental local anesthesia techniques and devices: an update. Natl J Maxillofac Surg.2013;4(1):19-24.
- Friedman MJ, Hochman MN. The AMSA injection: A new concept for local anesthesia of maxillary teeth using a computer-controlled injection system. Quintessence Int. 1998;29:297-303.