Is it really exceeded the role of occlusion in the pathogenesis of bruxism? The occlusal syndrome
Le attuali evidenze scientifiche hanno ridimensionato il ruolo dell’occlusione nella patogenesi del bruxismo e nuove ipotesi patogenetiche, di prevalente derivazione centrale anziché periferica, suscitano l’interesse dei ricercatori. Il concetto di malocclusione può tuttavia fornire una diversa visione e permette di prendere in ragionevole considerazione un ruolo causale indiretto dell’occlusione nel bruxismo, fino a individuare, con visione di sintesi, una “sindrome occlusale” multifattoriale, potenzialmente in grado di fornire anche efficaci indirizzi terapeutici.
Riassunto
Il ruolo dell’occlusione nella patogenesi del bruxismo in tempi recenti appare ridimensionato, mentre sono emersi ipotesi patogenetiche diverse, di prevalente derivazione centrale anziché periferica, che suscitano l’interesse dei ricercatori. È infatti emerso il ruolo dell’apnea ostruttiva nel sonno (OSAS) e degli arousal, di alcuni mediatori chimici (in particolare il sistema dopaminergico e l’ipertono simpatico), e si è indagato anche su alcuni fattori psicosociali. Fra le comorbilità rimane aperto soprattutto il collegamento con i disordini dell’ATM. Analizzate singolarmente, però, tutte queste più recenti ipotesi patogenetiche mancano, al pari dell’occlusione, di chiara conferma scientifica relativamente a un nesso di causalità diretta e lineare. Il concetto di malocclusione, che pure rientra nell’ambito dell’occlusione, può però fornire una diversa visione, e permette di prendere in ragionevole considerazione un ruolo causale indiretto dell’occlusione nel bruxismo, in quanto spesso responsabile o comunque coinvolta in tutti questi argomenti, fino a individuare, con visione di sintesi, una “sindrome occlusale” multifattoriale, potenzialmente in grado di fornire anche efficaci indirizzi terapeutici.
Summary
Occlusion role in the pathogenesis of bruxism recently appears debunked: bruxism mainly appears to be \centrally regulated, not peripherally, and a generally non-occlusion-oriented multicausal etiology emerged: Obstructive Sleep Apnoea (OSAS) and arousal role emerged, together with some chemical mediators (in particular the dopaminergic system and the sympathetic nervous system) and psychosocial factors.
Among the comorbidities, a positive association with TMJ pain is showed, but bruxism is not linearly related to TMJ problems. However, all these pathogenetic hypothesis, as well as occlusion role, miss clear scientific confirmation for a direct and linear causality if analyzed individually. The concept of “malocclusion”, which consists in part of the “occlusion” concept, can provide a different point of view, and retract the occlusion in an indirect causal role of bruxism, as often responsible or involved in all these matters, up to identify, with the synthesis vision, a multifactorial “occlusal syndrome”, and potentially provide effective therapy.

Laureato in Medicina e Chirurgia (1977) e specializzato in Odontoiatria e protesi dentaria (1980) a Padova. Dopo una breve parentesi di insegnamento presso il Corso di laurea in
Odontoiatria e nella Scuola di specialità in Otorinolaringoiatria dell’Università di Padova, si è dedicato esclusivamente alla libera professione che oggi esercita a Vicenza, Parma e Roma. Socio ANDI, ha ricoperto nell’associazione numerose cariche e ha fatto parte del Gruppo di lavoro di Odontoiatria legale. Ha rappresentato l’ANDI nella Commissione per le Linee guida sul trattamento dell’apnea nel sonno con Oral Devices. È stato socio attivo dell’Associazione Italiana Gnatologia e tra i fondatori del Gruppo multidisciplinare di studio sui Disturbi respiratori nel sonno della Società Italiana di Pediatria.

Laureata in Medicina e Chirurgia presso l’Università di Bologna (1983) e specializzata in Odontostomatologia all’Università di Genova (1987), è stata allieva del professor Federico Tenti. Esercita esclusivamente la libera professione a Parma, sua città natale, e a Roma, occupandosi in particolare delle disfunzioni cranio-mandibolari e dei disturbi respiratori nel sonno. È autrice di numerosi lavori scientifici pubblicati su riviste odontoiatriche e medico specialistiche.

Laureata in Odontoiatria e protesi dentaria presso l’Università di Verona (2004) e specializzata in Ortognatodonzia presso l’Università di Cagliari (2013). Nel 2014 ha conseguito il Master universitario di secondo livello in Ortodonzia intercettiva e Pedodonzia presso l’Università di Pisa. Iscritta alla SIOB (Società Italiana Ortognatodonzia Bioprogressiva), alla ASIO (Associazione Specialisti Italiani Ortodonzia), alla SIDO (Società Italiana di Ortodonzia) e all’ANDI, nella quale ricopre la carica di consigliere provinciale. Svolge la libera professione con esercizio prevalente dell’ortodonzia e della gnatologia.

Laureato in Odontoiatria e protesi dentaria presso l’Università di Padova (1989). Nel 2013 ha conseguito il Master universitario di II livello in Estetica dei tessuti orali e periorali in odontoiatria e nel 2015 il Master universitario di II livello in Sedazione ed emergenza in odontoiatria presso l’Università degli Studi di Padova. È socio dal 1993 dell’AIOP (Accademia Italiana di Odontoiatria Protesica) e dal 2012 della Società internazionale di estetica facciale POIESIS. Dal 2004 è consigliere provinciale ANDI e riveste la carica di segretario culturale dal 2007. Si occupa prevalentemente di conservativa estetica, parodontologia, protesi fissa e implantare, protesi mobile e medicina estetica del periorale.
Il ruolo dell’occlusione nella patogenesi del bruxismo è argomento dibattuto. Alcuni Autori, dopo ampia disamina della letteratura scientifica sull’argomento, e in particolare delle review che a loro volta hanno in tempi recenti rilevato quanto emerge dalla ricerca e dalla letteratura su questo tema, concludono che “non esiste alcuna evidenza di una relazione causale tra bruxismo e occlusione” 1, e ritengono che la causa del bruxismo debba essere ricercata in altri ambiti, soprattutto a livello centrale anziché periferico.
Riteniamo che, se da un lato questa posizione stimola l’estensione della ricerca a campi fino a ieri poco esplorati, da un altro rischia di trascurare definitivamente l’aspetto occlusale, nel cui ambito si è forse ricercato, ieri come oggi, con qualche errore metodologico. Inoltre, l’impossibilità di rilevare una relazione causale stretta fra occlusione e bruxismo non cancella automaticamente il possibile ruolo di questo fattore nella pratica clinica.
Anzitutto va rilevato che l’approccio scientifico, volto a rilevare l’esistenza di chiari rapporti di causa e di effetto, per le sue caratteristiche metodologiche (omogeneità nel reclutamento dei casi, ricerca di causalità stretta, metodologia caso controllo, doppio cieco ecc.) risulta inadeguato proporzionalmente al grado di complessità dell’argomento che si considera. I corpi celesti hanno una natura e un comportamento sostanzialmente semplici: possiamo sapere con certezza quando avverrà la prossima eclissi di Luna e dove si troveranno esattamente Saturno piuttosto che Sirio o Mizar fra un anno, 8 ore e 3 minuti, rispettando pienamente il criterio di causalità galileiano.
Non così può purtroppo accadere nelle problematiche mediche che riguardano sistemi complessi, gravati da infinite variabili, in parte legate a caratteristiche individuali di ciascun paziente, in parte alle visioni filosofiche e alle sensibilità cliniche dei diversi operatori che li trattano. Anche volendo isolare, secondo un criterio riduzionistico, il solo aspetto “bruxismo” dalla situazione clinica complessiva di un paziente, ci si troverebbe a dover trascurare molte componenti potenzialmente caso per caso coinvolte in un Tutto, filosofico ma anche biologico, che – come disse Aristotele – è più della somma delle sue Parti.
Per questo riteniamo si debba essere molto prudenti ad abbracciare conclusioni “scientifiche” ancorché espresse da autorevoli Autori: le “verità scientifiche” espresse nelle più autorevoli Consensus conferences o nelle più rigorose review possono a posteriori risultare punti di passaggio provvisori in un divenire scientifico perennemente alla ricerca di sfuggenti punti di arrivo conclusivi: “A tutt’oggi, non esiste una sola conclusione in grado di spiegare il meccanismo del bruxismo nel sonno”2.
L’approccio scientifico vorrebbe l’individuazione di pazienti formanti gruppi omogenei di lavoro e di controllo: ben difficilmente ciò è possibile stante la variabilità infinita di tipologie occlusali, ciascuna necessitante di approccio terapeutico individuale. Nell’analizzare il possibile rapporto con l’occlusione, nei criteri di inclusione indicati nei lavori presenti in letteratura l’analisi occlusale dei pazienti è alquanto trascurata, lasciando così intendere un reclutamento sostanzialmente generico e poli-inclusivo.
Ridimensionamento del ruolo dell’occlusione
Per decenni i dentisti hanno accettato un paradigma scientifico occlusale, secondo il quale il trattamento del bruxismo doveva basarsi su un riequilibrio ideale dell’occlusione dentale, identificato nella chiusura abituale (occlusione centrica. OC), coincidente con le ATM in relazione centrica (RC) 3, salvo che anche il concetto di RC fosse quanto mai variabile nella definizione teorica e nel trattamento clinico, a seconda dell’Autore che lo definiva. Particolarmente seguita era la visione di Stuart e Mc Collum, che definiva la RC come la posizione più retrusa, surtrusa e mediale dei condili relativamente al rapporto con la cavità glenoide. Il successo di questo schema, che associato alla guida incisivo-canina veniva chiamato “occlusione organica”, si basava sulla comodità tecnica nell’approccio protesico, che consentiva l’impiego dell’articolatore a valori individuali, del tipo Stuart e Denar, e che veniva proposto anche come valida terapia per vari disturbi collaterali, fra cui lo stesso bruxismo.
Molte evidenze contrarie a tale approccio si sono progressivamente accumulate 4, e la ricerca sul bruxismo si è spostata dall’ambito periferico a quello centrale 5-6: ciò ha consentito di superare la prassi relazione centrica-molaggio selettivo-occlusione organica, volta a raggiungere l’OC con i condili in RC. Di certo il progressivo ridimensionamento del ruolo dell’occlusione, e addirittura la sua sostanziale negazione nella patogenesi e nella terapia del bruxismo, hanno tolto credibilità a questa prassi che, se da un lato ha consentito a generazioni di protesisti di produrre manufatti di grande raffinatezza tecnica, sul piano medico-biologico ha probabilmente comportato insuccessi e forse patologia iatrogena.
Il nuovo paradigma scientifico, negazionista relativamente al ruolo dell’occlusione, però si basa sul fatto che a fronte di più di 2.800 pubblicazioni identificate dalla parola chiave “bruxismo”, si sono potuti riscontrare solo una ventina di revisioni della letteratura di alto livello, delle quali solo 12 soddisfano i criteri per essere considerate revisioni sistematiche rigorose, utili a fornire raccomandazioni in qualche modo utili e cogenti ai clinici. Di queste, sulla vexata quaestio dell’eziopatogenesi occlusale del bruxismo una sola viene riconosciuta scientificamente valida a fornire una risposta apprezzabile 1. Gli Autori, analizzando 46 articoli, ritenuti adeguati a fronte dei 93 presi in considerazione, concludono che “non esiste alcuna evidenza di una relazione causale tra bruxismo e occlusione”.
Eziologia del bruxismo
Ad oggi, se da un lato si vuol ritenere superata la componente eziologica occlusale nel bruxismo, d’altra parte le più recenti e complete review hanno potuto solo evidenziare altri “fattori di rischio” piuttosto che reali eziologie 5. Infatti fumo, alcool, farmaci, malattie e traumi vengono considerati “fattori eziologici rilevanti” 6, ma nessun’altra eziologia, centrale piuttosto che periferica, ha potuto reclamare le caratteristiche di “relazione causale” diretta e lineare, la cui mancanza è sembrata sufficiente a minimizzare il ruolo occlusale. Invece, in un’analisi più attenta, nell’occlusione si possono riscontrare elementi di concausalità anche nei fattori patogenetici di natura centrale presi recentemente in considerazione, il che rinforzerebbe il ruolo patogenetico dell’occlusione sul bruxismo, anziché diminuirlo.
Bruxismo e sonno
La branca che ha forse più di altre contribuito a ridimensionare o a far negare addirittura il ruolo primario dell’occlusione nella patogenesi del bruxismo è la patologia del sonno. La presenza di bruxismo nel sonno è conosciuta da tempo, tanto che il bruxismo rientra nelle cosiddette “parasonnie”, quadri clinici che ai disturbi del sonno e in particolare alla Sindrome delle apnee ostruttive nel sonno (OSAS) si possono accompagnare, e che risentono positivamente della terapia dell’OSAS (il che è dimostrato accadere anche per il bruxismo7). Va da sé che questa problematica, prima totalmente sconosciuta ai più, sembra far inevitabilmente ridimensionare il ruolo totalizzante dell’occlusione, in precedenza pressoché unico ambito di considerazione presso i dentisti.
I Disturbi del sonno sono stati per molto tempo considerati fenomeni di origine centrale, e di conseguenza il loro studio è rimasto confinato in ambito neurologico. Infatti nel 1965 Jung e Kuhlo pubblicarono la prima documentazione polisonnografica, dimostrando che nella sindrome di Pickwick compaiono apnee nel sonno ripetute, attribuite a fattori centrali quali l’iposensibilità alla pCO2 8. Anche Burwell e Collaboratori 9, che avevano coniato l’acronimo “OSA”, l’avevano attribuita all’aumento del lavoro respiratorio dovuto all’obesità, con conseguente adattamento dell’organismo all’ipercapnia.
Nel 1972 Coccagna e Collaboratori 10 ne evidenziarono però una origine periferica e proposero il trattamento con tracheostomia, già proposto nel ‘69 da Kuhlo et al. 11, che è restato il trattamento di elezione fino al 1981, quando con Sullivan et al.12 venne proposto il trattamento con CPAP, che rivoluzionò la terapia dell’OSAS: la componente periferica ne fu chiaramente confermata, individuando anche una efficace e poco invasiva terapia, grazie all’applicazione di una pompa a continua pressione di aria (CPAP) che, distendendo le vie aeree, ne impedisce il collasso, causa dell’ostruzione e dell’apnea. Anche il bruxismo risente positivamente della terapia dell’OSAS a mezzo di CPAP7. Da quando Schmidt et al., in una importante review, conclusero che “gli oral devices rappresentano un’utile alternativa alla pressione positiva continua (CPAP) 13”, anche l’odontoiatria è entrata ufficialmente nell’argomento OSAS.
La terapia per via occlusale per mezzo dei cosiddetti Oral Devices (OD) si è progressivamente affermata, fino ad avvicinarsi e a contendere oggi il ruolo di trattamento di prima scelta nell’OSAS dell’adulto alla CPAP, teoricamente più efficace, ma gravata da una minore compliance.
Il progressivo affermarsi dell’Odontoiatria del sonno presso gli operatori del settore, anche non di scuola odontoiatrica, ha creato una situazione nuova che, anziché contribuire a rinforzare la collocazione del bruxismo in ambito puramente centrale, può al contrario rivalutarne la possibile patogenesi periferica e occlusale: infatti la terapia con OD è una terapia di tipo occlusale, che agisce su un distretto periferico.
Così come viene abitualmente descritta e proposta dalla letteratura, l’OD costituisce una terapia occlusale (Mandibular Advancement) senza però indicazioni diagnostiche di tipo occlusale. Il grado di avanzamento mandibolare è caratterizzato dal desiderio “pneumologico” che l’avanzamento sia il massimo possibile, per garantire la massima dilatazione del faringe, al fine di evitare il russamento e l’apnea. L’unica limitazione all’avanzamento deriva dalla tolleranza da parte del paziente verso una postura mandibolare sostanzialmente anomala.
È invece logico che il successo terapeutico della terapia dell’OSAS con Oral Device e l’abbassamento a livelli accettabili dei non complianti e degli effetti collaterali da taluni denunciati14,15 non sia legato alle caratteristiche particolari di un singolo dispositivo (come è nella logica delle terapie con OD), né al semplice avanzamento mandibolare (il cui effetto sulle dimensioni delle vie aeree del faringe è peraltro indiscutibile16), ma soprattutto a quelle del piano di trattamento individuale formulato dall’odontoiatra, che da un lato potrà avvalersi per realizzarlo di pressoché tutta l’infinita gamma di dispositivi proposti in letteratura, ma dall’altro dovrà rapportarsi anzitutto con la situazione occlusale che il paziente presenta e con le modifiche che questa può tollerare e subire su premesse e indicazioni di natura occlusale: i problemi di compliance e gli effetti indesiderati possono spesso essere i frutti a posteriori di poca attenzione occlusale espressa a priori.
L’odontoiatra del sonno non deve decidere arbitrariamente su base aritmetica un avanzamento del 50% piuttosto che del 70% della massima protrusione, come si evince dalla letteratura17-18, ma individuare per ciascun paziente, cioè per ciascuna bocca, il miglior rapporto interocclusale fra mandibola e mascella, mediando fra le necessità respiratorie e la situazione di occlusione e soprattutto di malocclusione riscontrata in partenza: diversi rapporti sagittali (classi di Angle), verticali (morso aperto o profondo) o latero-laterali richiedono con tutta evidenza scelte diverse, non un semplice mandibular advancement standardizzato su base aritmetica.
A riprova di quanto sopra, è particolarmente significativo il ruolo che l’approccio occlusale-ortodontico può avere nella patogenesi e nella terapia del bruxismo attraverso la sua dimostrata efficacia nell’OSAS in età pediatrica.
Pur in presenza di numerosi lavori sull’adulto, che per decenni ne comprovavano la validità e le scarsissime controindicazioni, una terapia dell’OSAS per via occlusale per molto tempo non sembrava indicata all’impiego in età pediatrica: gli OD presentano caratteristiche simil-protesiche (vengono infatti prescritti per l’intera vita del paziente) e, come la CPAP, sono privi di potenzialità terapeutiche che possano far prevedere una successiva evoluzione positiva del problema OSAS anche in assenza e dopo la rimozione del dispositivo. Inoltre l’applicazione di un OD altera drasticamente la postura mandibolare, il che può risultare molto pericoloso in una struttura orofaringea e occlusale in crescita. Per questi motivi, l’impiego dell’OD è stato per molto tempo limitato all’OSAS dell’adulto. Nel 2002 compare però il lavoro di Villa, Bernkopf et al.19, il primo in letteratura che, con alto valore di prova (random caso-controllo), comprovava l’efficacia di un intervento per via occlusale in bambini che presentavano OSAS e malocclusione dentaria.
L’originalità di questo lavoro sta nell’aver spostato l’attenzione terapeutica dall’OSAS alla malocclusione dentaria, considerando l’approccio per via occlusale non una terapia dell’OSAS (come nel caso dell’Oral Device nell’adulto), ma una terapia della malocclusione riscontrata nei bambini con OSAS, nell’ipotesi che, caso per caso, la malocclusione possa essere una importante concausa patogenetica nell’OSAS. Infatti, la difficoltà nell’estendere la terapia occlusale all’età pediatrica non risiede in aspetti tecnici o in particolari difficoltà applicative, ma nella necessità di considerare una diversa filosofia che veda in questa terapia non l’applicazione di una protesi, ma il primo step di un trattamento ortognatodontico che, dimostrandosi efficace anche nell’OSAS, è in realtà volto anzitutto all’intercettazione della malocclusione riscontrata, e quindi sarebbe già di per sé comunque indicato: lo sarebbe anche in assenza di OSAS e resterebbe valido anche in caso di insuccesso ai fini OSAS. Va da sé che i benefici che la terapia occlusale apporta relativamente all’OSAS rilanciano fortemente il possibile ruolo dell’occlusione, concetto che va opportunamente integrato con quello di “malocclusione”, non solo sull’OSAS, ma anche sulla parasonnia denominata “bruxismo”.
Una fra le più recenti review sul bruxismo nei bambini 20 conclude che su questo argomento la letteratura non è adeguata a fornire indicazioni. Peraltro lo stesso autore in altro articolo 21, dove si propone di rilevare l’effetto degli splint occlusali su disturbi temporomandibolari, usura dentaria e ansia nei bambini affetti da bruxismo, scrive: “I criteri di esclusione sono stati malocclusioni scheletriche … e malocclusioni dentali confermate.” Il lavoro prende quindi in considerazione casi con situazioni occlusali che si considerano perfette, escludendo i malocclusi; è evidente che vengono così esclusi i casi più adatti a evidenziare un possibile ruolo dell’occlusione.
Nel generale panorama dei bites, il Mandibular Advancement Device (MAD) identifica un dispositivo che, portando la mandibola in protrusione, aumenta il calibro delle vie aeree in zona faringea, contrastandone il collasso responsabile dell’apnea. Questi dispositivi modificano notevolmente l’occlusione, non solo interponendosi alle arcate dentarie antagoniste e neutralizzando eventuali precontatti, come nel caso dei bites piatti, ma modificando anche il rapporto fra le basi ossee mandibolare e mascellare. Nel ridefinire il rapporto intermascellare, un problema cruciale risiede nella quantificazione del riposizionamento mandibolare indotto da un MAD.
In uno studio, volto a valutare l’effetto di diversi posizionamenti orizzontali e verticali della mandibola sui parametri del sonno in pazienti con apnea ostruttiva del sonno22 , si sono applicate 4 diverse misure di mandibular advancement e di rialzo occlusale, e si è concluso che l’opzione più vantaggiosa ai fini OSAS sia risultata quella del 70% di avanzamento con 4 mm di rialzo occlusale. Si tratta però di indicazioni aritmetiche standardizzate, che non tengono alcun conto della tipologia occlusale dei vari pazienti che compongono i gruppi di lavoro: una II Classe Prima Divisione può tollerare un avanzamento anche maggiore, che risulterebbe assurdo in una terza; similmente, in un morso aperto un rialzo occlusale di qualunque misura risulterebbe filosoficamente assurdo.
L’analisi del rapporto fra occlusione e bruxismo deve considerare, caso per caso, la possibile collocazione del bruxismo fra le parasonnie, cioè fra i quadri secondari ai disturbi del sonno, in particolare di tipo respiratorio quali l’OSAS. Si è visto infatti che un’iperattività mandibolare insorge in particolare negli episodi di apnea-ipopnea 23.
Inoltre il trattamento dell’OSAS ha comprovati effetti positivi anche sul bruxismo 7.
Il trattamento dell’OSAS per via occlusale può considerare la malocclusione (e quindi l’occlusione globalmente intesa) come importante elemento patogenetico, e il suo trattamento valida terapia anche nell’OSAS e nelle sue conseguenze, fra le quali il bruxismo: a questo proposito anche la conformazione del bite e il razionale che la ispira sono parametro importante .
“Le strategie di gestione devono essere personalizzate in base al fenotipo e alle comorbilità del paziente. In presenza di disturbi della respirazione nel sonno, un trattamento con MAD o CPAP è preferibile a una terapia con splint occlusale sul mascellare superiore”2.
Nel bambino la terapia occlusale nell’OSAS costituisce il primo step di un trattamento ortognatodontico, e il dispositivo intraorale impiegato verrà via via sostituito con altri dispositivi ortodontici, fino alla conclusione con dentatura permanente completa. Anche nell’adulto, però, il trattamento con Oral Device deve essere considerato un trattamento ortognatodontico, che però si ferma al primo step e lo prolunga a vita, per vari motivi di opportunità e di fattibilità.
Va invece sottolineato come la “terapia con splint occlusale sul mascellare superiore “ si proponga di curare il bruxismo rimuovendo i contatti dentali senza ricercare l’eventuale necessità di un riposizionamento mandibolare, simile a quello che si ricerca invece, ad esempio, in una terapia ortodontica di tipo funzionale. Per contro, il Mandibular Advancement Device (MAD) protrude drasticamente la mandibola senza curarsi dell’occlusione dentaria di partenza, né ipotizzarne e definirne una di arrivo se non nei termini aritmetici di percentuale rispetto alla massima protrusione, ed esclusivamente in senso sagittale 22. È evidente che in entrambi i casi si agisce comunque sull’occlusione, ma senza alcuna strategia occlusale.
Trattamento occlusale versus AT
L’introduzione di una terapia dell’OSAS pediatrica per via ortognatodontica va considerata versus l’adenotonsillectomia, intervento che ha nell’OSAS pediatrica la prima indicazione. In una review sulle possibili terapie del bruxismo23 alcuni Autori hanno riscontrato l’efficacia degli interventi di adenotonsillectomia 24: va da sé che la soluzione dell’OSAS, patologia per la quale l’adenotonsillectomia è terapia di elezione in caso di ipertrofia adenotonsillare, può apportare beneficio anche sul bruxismo che dall’OSAS dipendesse 24, 25. L’alta percentuale di malocclusione riscontrata dagli Autori (superiore al 60%) può suggerire che, nei bambini che presentano OSAS e malocclusione, trattamenti ortodontici con dispositivi di tipo monoblocco -funzionale sono da un lato trattamenti ortognatodontici della malocclusione riscontrata 19, da un altro con testuale trattamento dell’OSAS con quello che è, in fondo, un Oral Device: il successo sul bruxismo ne è la logica conseguenza, simile a quella ottenibile con l’intervento di adenotonsillectomia o, come è stato dimostrato 24, con l’applicazione della CPAP: tutte terapie che agiscono in sede periferica. Gli Autori della review 23, peraltro, nel citare l’efficacia dell’adenotonsillectomia concludono che “non soddisfaceva totalmente i requisiti per il trattamento dell’eziologia del bruxismo nei bambini”: il lavoro citato non si rivolgeva direttamente al bruxismo (che non avrebbe da solo giustificato l’intervento), né alla ricerca della sua eziologia, ma all’OSAS: dimostrava comunque, a posteriori, l’efficacia dell’intervento anche sul bruxismo.
È evidente che una terapia occlusale efficace nell’OSAS e verso quadri che vi si associano rilancia anche il ruolo patogenetico dell’occlusione (e soprattutto della malocclusione) sul bruxismo. Il trattamento non già dell’OSAS ma della malocclusione nell’OSAS, nell’ipotesi che sia la malocclusione a sostenere l’OSAS, porta una luce nuova e originale nel campo della terapia dell’OSAS per via occlusale, ma anche nella considerazione del bruxismo, se presente in pazienti OSAS, oltretutto con una terapia reversibile, priva di qualunque rischio biologico.
Comorbilità
Il bruxismo è spesso considerato anche in rapporto con altre comorbilità: fra le più frequenti, oltre all’OSAS, l’ipertrofia del massetere, le patologie della ghiandola parotide, il reflusso gastroesofageo, l’otalgia, e soprattutto la disfunzione delle articolazioni temporo mandibolari (ATM). Viene però sottolineato che spesso questi quadri clinici non vengono interpretati come comorbilità, né tanto meno come aventi un ruolo causale, ma piuttosto o come conseguenze del bruxismo o come patologie autonome e a sé stanti, spesso di patogenesi enigmatica e di scarsa soddisfazione terapeutica 1.
A nostro parere alcune patologie della parotide e della muscolatura masticatoria, massetere in particolare, non costituiscono sempre conseguenze dal bruxismo, né patologie a sé stanti, da dover differenziare in sede diagnostica se associate al bruxismo, ma piuttosto comorbilità, oltretutto non prive di un possibile inquadramento patogenetico a forte componente occlusale.
Ipertrofia massetero parotidea
Esiste un quadro clinico complesso, che va sotto diverse denominazioni a seconda della sua diversa manifestazione clinica: ipertrofia parotidea, scialoadenite ricorrente o cronica, ipertrofia massetero-parotidea, parotite non epidemica (se associata a infiammazione e o infezione), scialolitiasi se si riscontrano calcoli, ipertrofia essenziale del massetere se questo muscolo assume dimensioni anche esteticamente sgradevoli. Nella manifestazione clinica e, di conseguenza, nella diagnosi si enfatizza il problema masseterino o quello ghiandolare, ma viene comunque descritta l’associazione con il bruxismo 26,27.
Anche in questi quadri clinici alquanto enigmatici la causa può essere fortemente determinata dalla malocclusione. Infatti la diagnosi scivola verso l’ipertrofia essenziale del massetere in quanto la secondarietà dell’ipertrofia rispetto alla malocclusione non viene considerata 28.
Il trattamento è volto, in una prima fase, a decontrarre il massetere attraverso l’applicazione di un bite realizzato su impronta individuale, per correggere tridimensionalmente la malposizione mandibolare. Questa fase costituisce conferma diagnostica, ma anche primo step terapeutico di intercettazione ortognatodontica 29. Questa interpretazione individua un poliedrico quadro clinico legato alla malocclusione dentaria, nel quale possono rientrare i casi di bruxismo che presentano comorbilità con problemi alla ghiandola parotide e/o ipertrofia del massetere e che, di conseguenza, possono beneficiare di un trattamento occlusale 28.
Bruxismo e disfunzioni dell’ATM
Il bruxismo è posto spesso in relazione alle disfunzioni dell’ATM. Anche questa patologia risente però di una non chiara identificazione: i criteri diagnostici 30, 31, spesso diversi da autore ad autore, sono per lo più il dolore localizzato sulle ATM, la dislocazione del disco, i problemi muscolari, la limitazione nei movimenti di apertura e lateralità. Anche in questo caso l’analisi dell’occlusione/malocclusione, che potrebbero predisporre o causare conseguenze sull’ATM, viene tenuta in scarsa considerazione, anche se, alcuni Autori sottolineano il rapporto “simbiotico” fra le due problematiche, e l’inserimento del bruxismo a completare un triangolo clinico 30.
Alcune malocclusioni possono predisporre alle problematiche ATM 32, ma ciò può rimanere asintomatico molto a lungo, e manifestarsi tardivamente con la “meccanizzazione e anatomizzazione” della disfunzione (incoordinazione condilo meniscale, degenerazione del disco, artrosi condilare), processo che può impiegare anche decenni. Ben prima, però, anche in età pediatrica, con una ATM sostanzialmente silente, si possono determinare varie sintomatologie algiche extraorali (cefalea erroneamente diagnosticata come emicrania, otalgia, cervicalgia) e parafunzioni fra cui il bruxismo.
Anche nella più recente revisione complessiva delle due problematiche sembrerebbe però che le più recenti indagini abbiano anche qui ridimensionato il ruolo occlusale da tutti sostenuto in passato, e che pure continua a far parte della quotidianità dei dentisti 34,35. Forse ciò è dovuto al medesimo motivo per il quale un sistema complesso quale un organismo umano e una patologia multifattoriale con poliedrica manifestazione clinica difficilmente possono rientrare nei criteri di indagine volti alla ricerca di una causalità stretta e lineare. Diversa è però la problematica che il clinico deve affrontare nel considerare ogni singolo caso.
La review che rientra fra le poche validabili secondo criteri rigorosi 36 conclude che, pur riscontrandosi spesso un’associazione fra bruxismo e disfunzioni dell’ATM, emergono numerosi possibili bias. Il riscontro dell’associazione bruxismo-ATM, pur significativo negli studi basati su questionari autocompilati, decresce sensibilmente in indagini più rigorose, che peraltro non risultano agevoli e totalmente affidabili 36. Per questo un approccio protesico irreversibile a scopo terapeutico di problemi ATM e bruxismo viene sconsigliato 37. Si torna quindi alla mancanza di comprovata diretta causalità, che costituisce negazione solo parziale di una possibile associazione, giacché non la esclude sul piano clinico, dove invece, caso per caso, è possibile individuare un percorso terapeutico comune, specie in considerazione che bruxismo a ATM riconoscono entrambi i vantaggi terapeutici dell’applicazione di bites.
La terapia più impiegata nelle disfunzioni dell’ATM si avvale infatti di dispositivi intraorali comunemente denominati “bite”, parola generica, priva di chiaro valore semantico: bite (morso) è, letteralmente, qualunque cosa che si morde. È indubbio peraltro che qualunque cosa si interponga alle arcate dentarie antagoniste ne modifica il reciproco rapporto, e interviene quindi a modificare l’occlusione. È curioso che il primo dispositivo intraorale dimostratosi efficace nell’OSAS, l’Herbst, nasceva come dispositivo ortodontico per la correzione delle malocclusioni di II classe, e si è rivelato essere di fatto anche un efficace Oral Device ai fini OSAS, al di là degli obiettivi stessi dei primi operatori, ed è tuttora uno dei più impiegati a tale scopo36,37. A conferma di un ambito nosologico comune, si è riscontrata la sua efficacia anche nelle problematiche ATM, in particolare nelle dislocazioni mesiali del disco 38. Se ne potrebbe dedurre una conferma pragmatica della compenetrazione dei quadri clinici ATM, OSAS e bruxismo, affrontabili tutti e 3 per via occlusale, addirittura con un medesimo dispositivo.
Bruxismo e reflusso gastroesofageo (GER)
Questo rapporto, segnalato da alcuni Autori 41, legato probabilmente all’acidificazione dell’esofago 39,40, potrebbe in alcuni casi anch’esso rientrare nella comorbilità con l’OSAS, che al GER è spesso associata 44. Si è visto anche che quando gli episodio di reflusso e di apnea coincidono, l’apnea precede il reflusso, e che l’apnea è di tipo ostruttivo 44. Infatti l’apnea di tipo centrale non è in relazione temporale con il GER 45. Più che l’apnea dunque, sarebbe l’ostruzione a livello faringeo ad avere un ruolo importante, a causa della depressione che si genera nelle basse vie durante gli sforzi inspiratori, e che si trasmette per vasi comunicanti all’esofago, risucchiando il contenuto gastrico. Si torna quindi a una componente periferica (l’OSAS), trattabile per via occlusale 46.
Bruxismo e dolore craniofacciale
Su questo argomento viene considerata scientificamente attendibile una review 47 che giunge a conclusioni estremamente interessanti per prudenza e possibilismo. Anche in questo quadro clinico non esiste una relazione lineare semplice tra bruxismo e dolore. Se da un lato una relazione diretta fra l’intensità del bruxismo e l’intensità del dolore è spesso clinicamente ipotizzata e rilevata in molti casi, è evidente che la soglia del dolore è variabile secondo le condizioni del soggetto 47. È tuttavia significativo il riscontro di successo terapeutico con dispositivi endo-orali in pazienti che presentavano bruxismo, dolore facciale e disfunzione dell’ATM insieme 48. Pertanto, prima che vero o falso, il rapporto fra bruxismo e dolore è indefinibile secondo un rapporto di causalità diretta e lineare.
ATM, sonno e bruxismo
A lato del rapporto già considerato fra bruxismo e problemi dell’ATM e fra bruxismo e sonno, può risultare interessante considerare, quasi a chiudere un cerchio, quello fra disturbi dell’ATM e disturbi del sonno: questo rapporto, riscontrato da vari Autori 49, 50, potrebbe risultare molto interessante anche nell’interpretazione del bruxismo, in quanto presente, come si è visto in entrambi questi quadri clinici. Infatti esiste una buona evidenza che la mediocre qualità del sonno aumenti il rischio di disordini temporomandibolari (TMD) dolorosi 49, ma non si è rilevato nemmeno qui un rapporto di causalità lineare. È significativo però che la problematica ATM, le OSAS e il bruxismo, che spesso si accompagna a entrambe, possano rapportarsi anche con la malocclusione 28, e si affrontino con approccio occlusale: bite, splint e Oral Device sono denominazioni prive di specifica semantica, che possono confluire in una unica problematica caratterizzata sostanzialmente dall’intervento sui rapporti occlusali, individuando un diverso rapporto fra arcate dentarie antagoniste, non solo in termini di contatti o pre-contatti, come nel caso dei bites piatti comunemente impiegati, ma sopratutto nei rapporti tridimensionalmente intesi fra le basi ossee mandibolari e mascellari.
Origine centrale o periferica del bruxismo
È recentemente cresciuto l’interesse dei ricercatori sulla possibile origine centrale o comunque extraocclusale del bruxismo1.
Fattori fisiopatologici, psicosociali ed esogeni (stress e depressione)
Vari Autori hanno ricercato il ruolo che possono avere nella patogenesi del bruxismo vari fattori fisiopatologici: il fumo 51, l’alcol e l’uso di oppioidi possono concorrere a favorire l’insorgenza di questa patologia 5: fumo, alcool e farmaci come gli oppioidi favoriscono però anche il russare notturno e l’apnea, rilanciando così il ruolo dell’OSAS, la terapia per via occlusale e il possibile ruolo concausale della malocclusione. In una review sistematica Manfredini e Lobbezoo 52 hanno preso in considerazione il possibile ruolo di fattori psicosociali, come stress e depressione, ma non è stato possibile trovare chiare evidenze di un loro specifico ruolo causale sul bruxismo. Su quello notturno sembrano giocare un ruolo stress emotivi acuti e non le condizioni generiche di ansia 53. Pur mantenendo attenzione per un loro possibile ruolo concausale, va ricordato che i medesimi sono presenti anche nell’OSAS e nei disturbi dell’ATM, a loro volta collegabili all’occlusione 47.
Relativamente ai traumi che possono favorire il bruxismo, non andrebbero dimenticati quelli che riguardano il cranio e la mandibola, e sono facilmente causa di alterazione dell’occlusione e di disturbi del sistema cranio-mandibolare–ATM.
Ruolo dei neurotrasmettitori
Si sono anche considerati i mediatori chimici potenzialmente coinvolti 54, in particolare la serotonina55,56 e il sistema dopaminergico centrale4,57,58, ma nemmeno questo è stato sufficiente a spiegare compiutamente l’origine del fenomeno 59. Se da un lato il ruolo del sistema dopaminergico nell’insorgenza del bruxismo può ritenersi dimostrato 58, rimane l’incognita del perché dell’alterazione di tale sistema. Anche questo, però, potrebbe rientrare fra le conseguenze dell’OSAS: “Questi risultati suggeriscono che la chemiosensibilità in pazienti con sindrome delle apnee ostruttive del sonno possa ridursi in conseguenza di anomalie nei meccanismi dopaminergici” 57.
Nella patogenesi del bruxismo è stato dimostrato il ruolo degli arousal60,61, responsabili anche di problematiche cardiologiche62: anzi arousal, bruxismo e pressione arteriosa occupano di fatto un’area clinica comune63, 64.
Si è però dimostrato anche che sia gli arousal61, 64 sia molte disfunzioni secondarie legate all’OSAS, quali disturbi cardio circolatori65, ipertensione66, disfunzione erettile67, 68, alterazioni endocrine69, indubbiamente riferibili all’attività del SNC, trovano nell’OSAS, se presente, un possibile ruolo concausale, e nel suo trattamento una possibile efficace terapia, segno che l’indiscutibile ruolo centrale può a sua volta dipendere da un problema ostruttivo – periferico, sul quale la terapia agisce con efficacia anche se affidata agli Oral Devices 65: trattando l’OSAS migliorano anche le disfunzioni di evidente origine centrale che dall’OSAS dipendono.
Il link fra bruxismo e SNC potrebbe passare anche attraverso il suo rapporto con la bilancia simpatovagale70, ma anche in questa relazione può intervenire l’apnea, provatamente responsabile dell’ipertono simpatico: pur essendo l’ipertono simpatico a controllo centrale, si è visto che il trattamento dell’ostruzione responsabile dell’OSAS può avere positivi effetti sul bruxismo notturno nonostante la sua natura periferica 71.
In un tracciato polisonnografico si distinguono le apnee in centrali, ostruttive e miste. Le apnee miste, pur riconoscendo una componente centrale, sono assimilate alla ostruttive, e risentono significativamente del trattamento del fattore periferico costituito dall’ostruzione, con tutte le terapie impiegabili, Oral Device compreso.
Anche le apnee centrali tendono a diminuire a seguito di una efficace terapia delle ostruttive. I disturbi respiratori ostruttivi nel sonno potrebbero dunque fornire una diversa interpretazione del rapporto tra bruxismo e SNC, spiegabile con la successione: OSAS con alterazione dopaminergica, micro arousal, ipertono simpatico-bruxismo, il che permette di prendere in ragionevole considerazione l’ipotesi di un ruolo dell’occlusione e dell’origine anche periferica del bruxismo, individuandone anche un’efficace terapia nel trattamento con OD.
Bruxismo e cefalea
Altro aspetto che sposterebbe a livello centrale la patogenesi del bruxismo è la sua frequente associazione con le cefalee primarie, emicrania e tensiva 72,73 in particolare, anche se mancano evidenze scientifiche certe 74, come del resto in tutto l’argomento “bruxismo”.
Va sottolineato che la diagnosi di cefalea primaria, che fra emicrania e di tipo tensivo costituisce il 90% delle diagnosi di cefalea, dovrebbe essere formulata previa esclusione di possibili origini secondarie. Il fatto che quasi sempre la diagnosi differenziale con la Cefalea punto 11 della classificazione dell’International Headache Council, punto classificatorio che comprende le cefalee che derivano da problemi di bocca, denti e ATM, non venga nemmeno posta, fa ragionevolmente sospettare che il problema sia sottostimato, e che molte diagnosi di cefalea primaria si riferiscano invece a cefalee secondarie punto 11 non sufficientemente indagate o nemmeno ipotizzate.
Al rapporto già riscontrato fra emicrania e disturbi nel sonno 75 e fra cefalee primarie e disturbi dell’ATM 76 si aggiunge l’associazione triangolare fra bruxismo, cefalee primarie e disfunzioni dell’ATM 77, e quella fra bruxismo, cefalea e russare notturno 78.
In questi casi, caratterizzati da diverse comorbilità, accomunate però da una patogenesi di origine periferica e dalla possibile indicazione a un trattamento per via occlusale, vari Autori suggeriscono l’opportunità di impiegare dispositivi intraorali 73,75,78. L’opportunità di questa terapia è rafforzata dal fatto che, nella comorbilità fra emicrania e OSAS, le terapie tradizionali per l’OSAS non hanno indicazione per l’emicrania, e quelle per l’emicrania non danno vantaggi per l’OSAS.
Bruxismo e otalgia
Altra comorbilità riferita è quella fra l’otalgia e il bruxismo 79, che dell’otalgia sembra essere la causa 80. L’otalgia è peraltro spesso legata a problemi dell’ATM 81, i quali costituiscono il logico link intermedio fra bruxismo e otalgia. La soluzione del conflitto fra ATM e orecchio è spesso affidata a un trattamento occlusale 82.
Bruxismo e fattori genetici
Il bruxismo sembra essere, almeno in parte, geneticamente determinato 83, 84, come sembra dimostrare una sua significativa presenza nei gemelli monozigoti 85. Tuttavia nessun gene specifico è associato al bruxismo nel sonno 86. L’ipotesi di una componente genetica di una patologia si basa spesso sul suo riscontro anamnestico e clinico in vari componenti di una famiglia, ma ben raramente sulla individuazione di un gene specifico. Rimane quindi non chiaro quale sia l’elemento genetico-familiare potenzialmente responsabile. Il fattore genetico potrebbe essersi espresso non direttamente nel bruxismo, ma nel fenotipo strutturale, spesso simile in vari componenti della stessa famiglia, e, a maggior ragione, nei gemelli monozigoti, il che consente alla tipologia occlusale, elemento fondamentale del fenotipo, di rientrare a pieno titolo fra i possibili fattori causali. Il fatto che il riscontro di bruxismo sia maggiore nei gemelli omozigoti rispetto ai dizigoti 85 sarebbe spiegabile con l’identico patrimonio genetico, e quindi con una espressione fenotipica sostanzialmente uguale anche nell’occlusione.
È del resto abituale riscontro da parte dei dentisti, e degli ortodontisti in particolare, di tipologie occlusali comuni a vari componenti di una famiglia: se, caso per caso, è l’occlusione a sostenere la patologia di confine che si considera (si pensi anche, ad esempio, alla cefalea), il riscontro di una diffusione familiare, ancorché su base genetica, non confliggerebbe con l’ipotesi occlusale, e individuerebbe invece un possibile percorso terapeutico vincente sull’intera famiglia, giacché la malocclusione è sì, almeno in parte, geneticamente sostenuta, ma è caratteristica fenotipica modificabile con il trattamento.
Ovviamente, quale legame fra fattori genetico-familiari e psicosociali non è da sottovalutare l’influenza che queste due categorie esercitano reciprocamente all’interno di una stessa famiglia 86.
Per tutto ciò, affermare il concetto che “nella genesi dell’SB un ruolo dominante sia svolto dal sistema nervoso centrale e/o da quello autonomo, piuttosto che da fattori sensoriali periferici”87 di fatto non esclude che l’occlusione possa avere comunque un ruolo primario, i cui effetti passino secondariamente, come tutte le più importanti funzioni, sotto il controllo del SNC. Infatti, gli Autori che hanno con più forza sottolineato l’origine centrale del bruxismo in luogo di quella periferica, individuano comunque alcune possibili influenze periferiche sul SNC, e quindi un loro ruolo ancorché indiretto: “tuttavia alcuni fattori sensoriali periferici possono esercitare un’influenza sull’SB mediante la loro interazione con i meccanismi sonno-veglia 87”. Del resto alcuni lavori confermano espressamente il ruolo dell’occlusione nelle funzioni del SNC 88. Altri sottolineano il ruolo degli arousal, che risentono peraltro della terapia occlusale con OD 5. Altri ancora addirittura gli effetti diretti sull’attività cerebrale dell’applicazione di OD 89.
Trattamento del bruxismo
L’opportunità di rivalutare l’origine periferica e la terapia occlusale nel bruxismo passa anche per la constatazione di inefficacia dei trattamenti farmacologici 90.
Trattamento del bruxismo per via occlusale
Nonostante il recente orientamento della letteratura a considerare piuttosto una patogenesi centrale del bruxismo, e i dubbi sul ruolo dei fattori periferici e in particolare dell’occlusione, si è visto che l’unica terapia validata rimane quella occlusale con bite, anche se giustificata non come terapia causale, ma per la sua efficacia relativamente sulle conseguenze del bruxismo: insorgenza di sintomatologia a carico dell’articolazione temporomandibolare e dei muscoli masticatori, abrasione dentaria e stress parodontale. Il trattamento causale del bruxismo per mezzo di bite è stato invece giudicato argomento controverso e privo di validazione scientifica da una revisione Cochrane 91. In realtà la revisione Cochrane conclude che “attualmente non esiste alcuna evidenza di una relazione causale tra bruxismo e occlusione”, il che non esclude tale relazione se, dall’ambito scientifico, si passa a quello clinico sul singolo paziente. Va oltretutto segnalato che i criteri di inclusione nella suddetta review decisi dagli Autori hanno relegato fra gli studi esclusi da quelli ritenuti validi un discreto numero di lavori che confermavano l’efficacia del trattamento occlusale nel bruxismo 92, 93, 94.
È significativo inoltre che, nell’efficacia del trattamento occlusale del bruxismo, giochi un importante ruolo la conformazione del device 93, 94. In particolare, relativamente al bruxismo nel sonno, si è rivelata efficace la terapia con OD di tipo MAD: “l’uso a breve termine di un MAD personalizzato provvisorio è associato a una notevole riduzione dell’attività motoria del bruxismo nel sonno” 95.
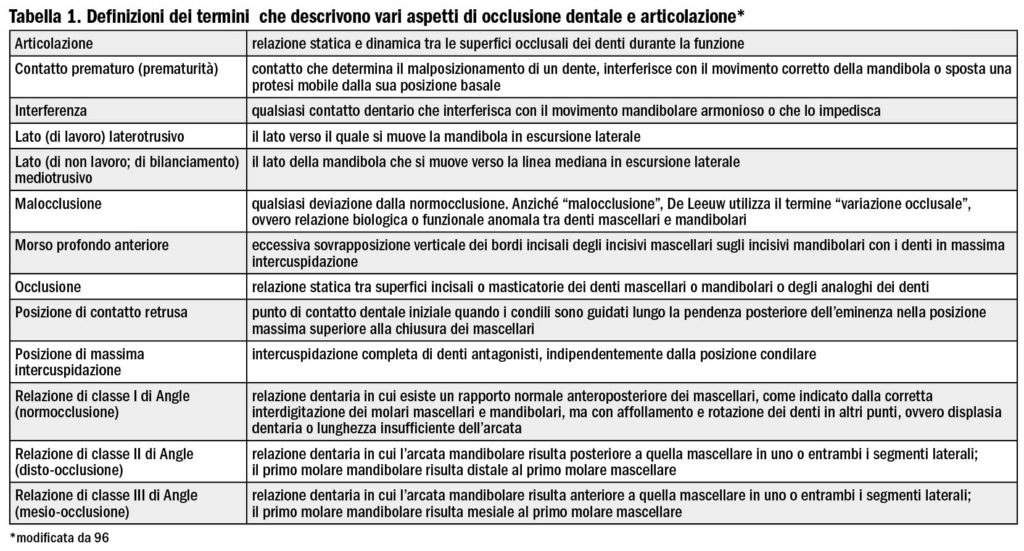
Anche questo sembrerebbe confermare il ruolo patogenetico dell’OSAS sul bruxismo, ma anche quello indiretto dell’occlusione: l’Oral Device di tipo MAD agisce, a livello periferico, modificando l’occlusione. È necessario, a questo punto, precisare cosa si intende per “occlusione”. Nel Glossary of Prosthodontic Terms 96 si evidenzia come la definizione del termine occlusione, “relazione statica tra superfici incisali o masticatorie dei denti mascellari o mandibolari o degli analoghi dei denti”, si accompagni a una serie di elementi costitutivi (Tabella 1).
Dalla letteratura, però, emerge che l’unico aspetto occlusale abitualmente considerato nella gestione del bruxismo è il rapporto fra le superfici masticanti antagoniste. Infatti, anche la terapia con bite proposta abitualmente consiste in dispositivi piatti. In realtà il concetto di “occlusione” va necessariamente esteso a considerare l’intero sistema stomatognatico, e non può prescindere da quello di “malocclusione”, vista l’altissima epidemiologia di quest’ultima.
Infatti McCoy 97, nel definire quella che ha chiamato “sindrome da compressione dentale” ha sottolineato proprio il concetto che, presso i dentisti, non è ben chiara la distinzione fra “occlusione ideale” e “malocclusione”, il che non può che interferire nella definizione dei rapporti fra occlusione e bruxismo. È evidente che necessitino ulteriori studi, estesi possibilmente ai rapporti malocclusione-bruxismo.
È evidente che un eventuale ruolo dell’occlusione, e soprattutto della malocclusione, nella patogenesi di un quadro clinico quale il bruxismo, ma anche della disfunzione dell’ATM, non si può escludere con una semplice neutralizzazione dei contatti occlusali con un bite piatto o, peggio ancora, andando a rimuovere i contatti giudicati sfavorevoli: applicando un bite piatto nella maggior parte dei casi una malocclusione rimane tale, perché rimane sostanzialmente nel medesimo rapporto scheletrico, ad esempio di II o di III classe, che può addirittura esserne aggravato. In questi casi, se il bite non darà riscontri di efficacia, ciò accadrà forse anche perché la sua conformazione era inadeguata al caso. Per lo stesso motivo, nel progettare lo spessore di un bite è necessario considerare la presenza di morso profondo o di morso aperto.
Una delle più importanti review 20 sul bambino dichiara di aver selezionato esclusivamente pazienti in I classe, con “dentizione primaria completa”, mentre è evidente che la diagnosi occlusale in una dentatura primaria o mista non può che essere considerata “provvisoria”, e può risultare clamorosamente peggiorata al completamento della permuta.
Inoltre, l’eventuale ruolo patogenetico dell’occlusione andrebbe analizzato anzitutto in pazienti in malocclusione, grazie alle modifiche occlusali mirate che può attuare un bite, adeguatamente e individualmente conformato e portato h24, anche sui rapporti di classe e sulle malposizioni mandibolari.
Un analogo bias si insinua nella considerazione del rapporto fra bruxismo e ATM. Nella descrizione della terapia, in letteratura non vengono quasi mai compiutamente descritte le caratteristiche dei bite impiegati, né il tipo di prescrizione, notturna o h24.
Del resto il trattamento h24 secondo alcuni Autori è assolutamente controindicato: “l’uso h24 di splint orali è controindicato a causa del rischio di modifiche iatrogene nei pattern di contatto occlusale 98. Una visione statica dell’occlusione ha motivo di temere “modifiche iatrogene nei pattern di contatto occlusale”, mentre in una visione ortodontica questi possono rientrare nel piano di trattamento, che sarà rivolto a ottimizzare i pattern di contatto occlusale, armonizzandoli con i cambiamenti della postura mandibolare che, grazie al bite, si siano rivelati efficaci nei confronti delle co-morbilità.
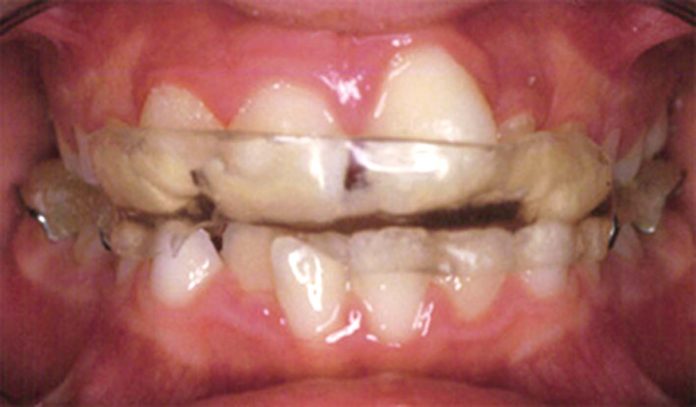
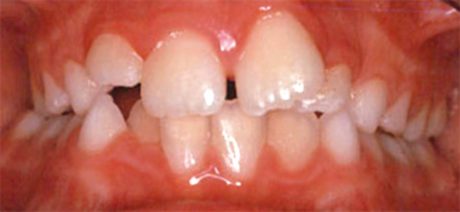
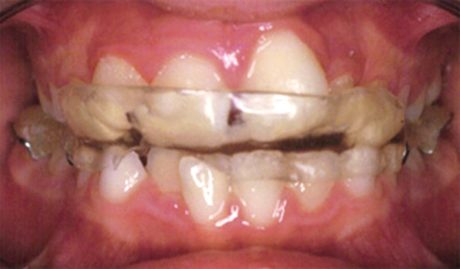
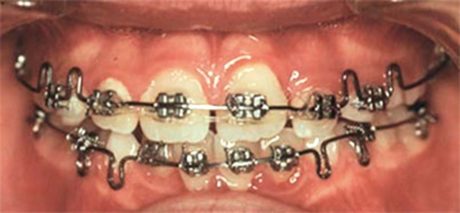
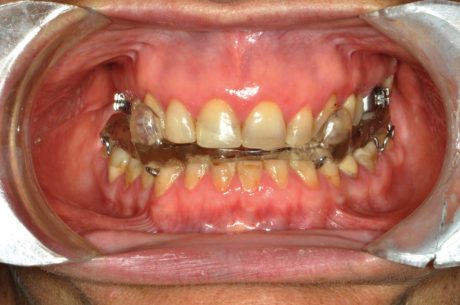
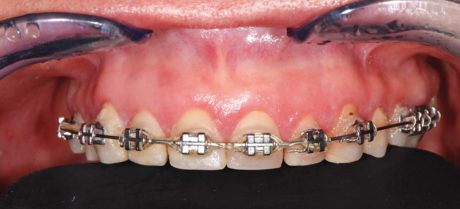
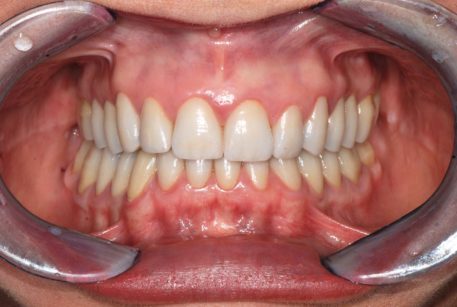
Ancor peggio, nel descrivere la terapia dell’OSAS con Oral Devices, che in fondo sono bite a tutti gli effetti, se ne evidenzia la natura occlusale (mandibular advancement) senza però indicazioni diagnostiche di tipo occlusale. È evidente che l’applicazione di un OD non può essere caratterizzata occlusalmente solo dai gradi di avanzamento rispetto alla massima protrusione (50%, 75%.) introdotti ai fini OSAS, ma deve rapportarsi anzitutto con l’occlusione e soprattutto con la malocclusione che il paziente presenta all’origine: il grado di avanzamento proponibile è necessariamente ben diverso in una II classe rispetto a una III. Tra l’altro solo a condizione di inserirla in un piano di trattamento ortodontico formulato ad personam è proponibile una terapia dell’OSAS per via occlusale nel bambino (Figure 1-4).
Un cerchio si chiude considerando i temuti effetti collaterali della terapia con OD nei casi di disfunzioni dell’ATM, che, secondo alcuni Autori, la renderebbero controindicata. Tuttavia si tratta piuttosto di un invito a maggior prudenza che di una controindicazione stretta 99.
È evidente che se i due approcci terapeutici (OSAS e ATM) si muovono ciascuno secondo propri distinti indirizzi, entrambi ignorando le caratteristiche occlusali del paziente, i rischi di danni collaterali possono essere alti, come pure è da attendersi una minore efficacia ai fini ATM e una scarsa compliance ai fini OSAS. Gli effetti sul bruxismo non potranno che essere casuali, e non potranno certo fornire conclusioni secondo un qualche criterio logico, né tantomeno scientifico.
Da questi fattori si evince come non siano solo i contatti interocclusali a definire un’occlusione: solo la loro rimozione sembra essere invece l’unica preoccupazione della maggior parte gli operatori che affrontano il problema del ruolo dell’occlusione nel bruxismo con l’uso di dispositivi intraorali (bite).
La rimozione di contatti giudicati sfavorevoli è infatti l’unico possibile effetto di bite piatti superiori (Figura 5), oltretutto difficilmente portabili h24, o dell’impiego del molaggio selettivo. A nostro parere il concetto di occlusione non può prescindere da quello di malocclusione, soprattutto non può esserne disgiunto in sede clinica. In un rapporto di II classe un bite piatto rimuove i contatti occlusali, ma lo schema occlusale rimane di II classe. Se è presente un morso aperto un bite piatto lo aggrava. La rimozione dei pre-contatti in un morso profondo appare incomprensibile, stante la presenza di un generale “postcontatto”. Così pure il fatto che l’introduzione artificiale di precontatti non sempre induca bruxismo non è significativo per escludere il ruolo patogenetico dell’occlusione (anzi, della malocclusione), in quanto è noto che “non tutti i bruxisti presentano malocclusioni e non tutti gli individui con malocclusioni sono affetti da bruxismo” 100.
Non è quindi con questi strumenti che può essere sciolto negativamente il dubbio che il bruxismo di un paziente con scorretta occlusione sia da quest’ultima determinato o favorito, come sembra invece si debba dedurre dalla letteratura (Figura 5).
D’altra parte, nel fallimento sostanziale di tutte le altre strategie terapeutiche, l’unica che risulta in qualche modo efficace è proprio l’impiego di bite, anche se è rivolta ad evitare le conseguenze cliniche del bruxismo (abrasione dentale, problemi parodontali, perdita di impianti, disturbi dell’ATM, problemi ai muscoli masticatori).
Nella revisione Cochrane di Macedo et al. sul trattamento con bites del bruxismo nel sonno 91, la descrizione dei devices proposti dai vari Autori, che pure si dilunga su aspetti tecnici ininfluenti come i materiali da impronta, di colaggio o l’uso di arco facciale e di articolatore a valori semi individuali, riporta quasi costantemente conformazioni piatte. La review conclude che l’evidenza non è sufficiente per affermare che lo splint occlusale sia efficace per il trattamento del bruxismo nel sonno. Tuttavia, nella stessa review, compaiono il lavori di Landry e Lavigne 101 di tenore opposto, che sottolineano la maggior efficacia dei devices di tipo MAD, tanto che, in una successiva review 91 lo stesso Macedo (con altri co-autori) conclude: “non esiste un’evidenza sufficiente per definire uno standard di riferimento nell’approccio al trattamento dell’SB, eccetto che per l’uso di Oral Appliances. Per Oral Appliances si intendono appunto i Mandibular Advancent Devices applicati ai fini OSAS”.
Va sottolineato che questi devices non si limitano a rimuovere i contatti interdentali, ma modificano drasticamente il rapporto interarcata, riposizionando la mandibola.
Questo vantaggio non sembrerebbe estendibile al trattamento del bruxismo diurno, non essendo i devices di tipo MAD compatibili con una normale vita di relazione. In realtà il medesimo approccio può essere attuato applicando durante il giorno dispositivi di riposizionamento mandibolare del tipo impiegato per le disfunzioni dell’ATM, specie se queste sono presenti. Anzi, la presenza di problemi ATM non dovrebbe limitare l’indicazione della terapia dell’OSAS con OD o del bruxismo con bite nei casi con comorbilità ATM, come alcuni Autori ritengono, ma anzi renderla di elezione, purché le due problematiche siano entrambe considerate in sede sia diagnostica che terapeutica.
Non sarà infine inutile sottolineare che anche i disturbi della psiche, individuati come possibile causa di bruxismo, sono spesso presenti anche nei disturbi del sonno e dell’ATM.
Nel bruxismo le problematiche occlusali, gnatologiche (ATM), respiratorie, centrali, psicologiche, genetiche non hanno potuto fornire una chiara e univoca interpretazione patogenetica se considerate singolarmente, alla ricerca di una causalità diretta e di un rapporto lineare .
La sintesi oculata di tutti questi argomenti può convergere invece a rivalutare il ruolo dell’occlusione, intesa come ricerca del corretto rapporto non solo interdentale ma esteso a quello fra le basi ossee mascellare e mandibolare, fra condilo, disco e cavità glenoide e sui coinvolgimenti muscolari, con ovvi vantaggi sia sul bruxismo che sulle comorbilità.
Anche i termini generici e semanticamente indefiniti, quali bite, Oral Device, splint ed altri proposti in letteratura per singoli argomenti, dovrebbero convergere su una filosofia comune, ma anche in una applicazione quanto mai individualizzata non solo relativamente al quadro clinico che risulta predominante in ciascun caso o che si intende analizzare a scopi scientifici, ma soprattutto al tipo di occlusione/malocclusione che il paziente presenta.
Conclusione
La ricerca di un nesso causale diretto e lineare fra occlusione e bruxismo non ha avuto riscontro positivo, ma non lo si è potuto individuare nemmeno in altre aree, collocate in ambito centrale piuttosto che periferico: del resto ben difficilmente può essere trovato in una problematica che costituisce un sistema complesso, gravato da infinite variabili individuali, parte legate al paziente, parte all’operatore, sia in sede diagnostica che terapeutica.
Riteniamo che anzi sia inopportuno pretendere di classificare il bruxismo con una netta frattura concettuale fra fenomeno mediato perifericamente e centralmente 103. È invece necessario recuperare l’importanza di alcuni fattori periferici: piuttosto che nell’ambito generico e confuso dell’occlusione, è necessario che la ricerca si indirizzi in quello più facilmente definibile e identificabile della malocclusione, che, inserita in una “sindrome occlusale” multifattoriale, può fornire una interpretazione patogenetica del bruxismo anche per via indiretta, attraverso un ruolo in varie comorbilità, sia di natura periferica che centrale, che possono insieme contribuire a sostenerlo: sonno, bilancia simpatovagale, neurotrasmettitori, disturbi cranio mandibolari, comorbilità, genetica, cefalea.
In campo terapeutico l’applicazione del bite, da tutti ritenuta efficace nel limitare i danni che sulla dentatura e il parodonto il bruxismo può indurre, dovrebbe essere ottimizzato e comprendere anche ambiti di terapia causale, al fine di trattare anche gli altri quadri clinici che nella malocclusione trovano una possibile elemento concausale di bruxismo, e che attraverso la terapia della malocclusione, che spesso comprende l’uso di bite, possono essere risolti, contribuendo insieme alla risoluzione del bruxismo.
È probabilmente più logico che non si pretenda di scoprire una inarrivabile causa unica, indagando analiticamente su ciascuna tessera di quello che è un mosaico complesso: il clinico deve necessariamente affidarsi a una visione di insieme, e al corretto approccio diagnostico e terapeutico in ogni singolo caso.
Corrispondenza
edber@studiober.com
Bibliografia
- Lobbezoo F, Ahlberg J, Manfredini D, Winocur E. Are bruxism and the bite causally related? J Oral Rehabil. 2012 Jul; 39(7):489-501. doi: 10.1111/j.1365-2842.2012.02298.x.
- Mayer P, Heinzer R, Lavigne G. Sleep bruxism in respiratory medicine practice. Chest. 2016 Jan; 149(1):262-71. doi: 10.1378/chest.15-0822.
- Ramfjord SP. Bruxism, a clinical and electromyographic study. J Am Dent Assoc. 1961; 62:21-44.
- Macedo CR, Silva AB, Machado MA, et al. Occlusal splints for treating sleep bruxism (tooth grinding). Cochrane Database Syst Rev. 2007 Oct 17;(4):CD005514.
- Lobbezoo F, Naeije M. Bruxism is mainly regulated centrally, not peripherally. Journal of oral rehabilitation 2001 vol. 28 (12) pp. 1085-1091
- Mayer P, Heinzer R, Lavigne G. Sleep bruxism in respiratory medicine practice. Chest. 2016 Jan; 149(1):262-71.
- Oksenberg A, Arons E. Sleep bruxism related to obstructive sleep apnea: the effect of continuous positive airway pressure. Sleep Med. 2002 Nov; 3(6):513-5
- Mathis J. The history of sleep research in the 20th century Praxis (Bern 1994). 1995 Dec 12; 84(50):1479-85.
- Burwell CS, Robin ED, Whaley RD, Bickelmann AG. Extreme obesity associated with alveolar hypoventilation: a Pickwickian syndrome. Obes Res. 1994 Jul; 2(4):390-7
- Coccagna G, Mantovani M, Brignani F et al. Tracheostomy in hypersomnia with periodic breathing. Bull Phisiopathology Respir 1972; 8: 1217, 1227.
- Kuhlo W, Doll E, Franck MC. Successful management of Pickwickian syndrome using long-term tracheostomy. Deutsch Med Wochenschr. 1969 Jun 13; 94(24):1286-90.
- Sullivan CE, Issa FG, Berthon Jones M et al. Reversal of obstructive sleep apnea by continous positive airway pressure applied through the nares. Lancet 1981; 1:862-865.
- Schmidt-Nowara W, Lowe A, Wiegand L, et al. Oral appliances for the treatment of snoring and obstructive sleep apnea: a review. Sleep 1995 Jul; 18(6):501-10.
- Bondemark L. Does 2 years nocturnal treatment with a mandibular advancement splint in adult patients with snoring and OSAS cause a change in the posture of the mandible? Am J Orthod Dentofacial Orthop 1999; 116: 621-628.
- Fritsch KM, Iseli A, Russi EW, Bloch KE. Side effects of mandibular advancement devices for sleep apnea treatment. Am J Respir Crit Care Med 2001; 164: 813-818.
- Mehta A, Qian J, Petocz P, et al. A randomized, controlled study of a mandibular advancement splint for obstructive sleep apnea. Am J Respir Crit Care Med 2001; 163: 1457-1461.
- Lettieri CJ, Paolino N, Eliasson AH, et al. Comparison of adjustable and fixed oral appliances for the treatment of obstructive sleep apnea. J Clin Sleep Med 2011; 7(5):439-45.
- Mehta A, Qian J, Petocz P, et al. A randomized, controlled study of a mandibular advancement splint for obstructive sleep apnea. Am J Respir Crit Care Med 2001; 163: 1457-1461.
- Villa MP, Bernkopf E, Pagani J, et al. Randomized controlledstudy of an oral jaw positioning appliance for the treatment of obstructive sleep apnea in children with malocclusion . Am. J. Respir. Crit. Care Med. 2002; 165 (1): 123-127.
- Restrepo CC, Gómez S, Manrique RD. Treatment of bruxism in children. A systematic review. Quint.Int 2009; 40: 849-855.
- Restrepo CC, Medina I, Patiño I. Effect of occlusal splints on the temporomandibular disorders, dental wear and anxiety of bruxist children. Eur J Dent. 2011 Aug; 5(4):441-50.
- Gupta A, Tripathi A, Trivedi C, et al. A study to evaluate the effect of different mandibular horizontal and vertical jaw positions on sleep parameters in patients with obstructive sleep apnea. Quintessence Int. 2016; 47(8):661-6.
- Restrepo C, Gómez S, Manrique R. Treatment of bruxism in children: a systematic review .To conduct a systematic review to assess and analyze the scientific evidence about the available therapies for bruxism in children. Quintessence Int. 2009 Nov-Dec; 40(10):849-55.
- Di Francesco RC, Junqueira PA, Trezza PM, et al. Improvement of bruxism after T & A surgery. Int J Pediatr Otorhinolaryngol 2004; 68: 441-445.
- Eftekharian A, Raad N, Gholami-Ghasri N. Bruxism and adenotonsillectomy. Int J Pediatr Otorhinolaryngol. 2008 Apr; 72(4):509-11. doi: 10.1016/j.ijporl.2008.01.006.
- Rispoli DZ, Camargo PM, Pires JL, et al. Benign masseter muscle hypertrophy. Braz J Otorhinolaryngol. 2008 Sep-Oct; 74(5): 790-3.
- Shetty N, Malaviya RK, Gupta MK. Management of unilateral masseter hypertrophy and hypertrophic scar-a case report. Case Rep Dent. 2012; 2012: 521427. doi: 10.1155/2012/521427.
- Bernkopf E, Broia V. Approccio gnatologico all’ipertrofia massetero parotidea. Attualità Dentale 1997; 12: 268-76.
- Bernkopf E. Colleselli P. Broia V De Benedictis F.M.:Is recurrent parotitis in childhood still an enigma? a pilot experience. Acta Paediatrica 2008 97, pp. 478–482
- Manfredini D1, Guarda-Nardini L, Winocur E, et al. Research diagnostic criteria for temporomandibular disorders: a systematic review of axis I epidemiologic findings. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2011 Oct; 112(4):453-62.
- Kalamir A, Pollard H, Vitiello AL, Bonello RTMD and the problem of bruxism. A review. Bodywork and movement therapies 2007; 11 (3): 183-193.
- Orthlieb JD, Ré JP, Jeany M, Giraudeau A. Temporomandibular joint, occlusion and bruxism. Rev Stomatol Chir Maxillofac Chir Orale. 2016 Sep; 117(4):207-11.
- Gökalp H. Disc position in clinically asymptomatic, pretreatment adolescents with Class I, II, or III malocclusion. A retrospective magnetic resonance imaging study. J Orofac Orthop 2016
- Blanco Aguilera A, Gonzalez Lopez L, Blanco Aguilera E, et al. Relationship between self-reported sleep bruxism and pain in patients with temporomandibular disorders. J Oral Rehabil. 2014 Aug; 41(8):564-72. doi: 10.1111/joor.12172.
- Fernandes G, Franco-Micheloni AL, Siqueira JT, et al. Parafunctional habits are associated cumulatively to painful temporomandibular disorders in adolescents. Braz Oral Res. 2016;30. pii: S1806-83242016000100214. doi:10.1590/1807-3107BOR-2016.vol30.0015.
- Manfredini D, Lobbezoo F. Relationship between bruxism and temporomandibular disorders: a systematic review of literature from 1998 to 2008. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2010 Jun; 109(6):e26-50.
- Manfredini D, Poggio CE: Prosthodontic planning in patients with temporomandibular disorders and/or bruxism: a systematic review. J Prosthet Dent. 2016 Nov 8. pii: S0022-3913(16)30461-9. doi: 10.1016/j.prosdent.2016.09.012.
- Aidar LA, Dominguez GC, Yamashita HK, Abrahão M. Changes in temporomandibular joint disc position and form following Herbst and fixed orthodontic treatment. Angle Orthod. 2010 Sep;80(5):843-52.
- Ruf S, Pancherz H. Temporomandibular joint remodeling in adolescents and young adults during Herbst treatment: A prospective longitudinal magnetic resonance imaging and cephalometric radiographic investigation. Am J Orthod Dentofacial Orthop. 1999 Jun; 115(6):607-18.
- Pancherz H, Ruf S, Thomalske-Faubert C. Mandibular articular disk position changes during Herbst treatment: a prospective longitudinal MRI study. Am J Orthod Dentofacial Orthop. 1999 Aug; 116(2):207-14.
- Ohmure H, Oikawa K, Kanematsu K, Saito Y, et al. Influence of experimental esophageal acidification on sleep bruxism: a randomized trial. J Dent Res. 2011 May; 90(5):665-71.
- Miyawaki S, Tanimoto Y, Araki Y, et al. Relationships among nocturnal jaw muscle activities, decreased esophageal pH, and sleep positions. Am J Orthod Dentofacial Orthop. 2004 Nov; 126(5):615-9.
- Teramoto S, Ohga E, Matsui H, et al. Obstructive sleep apnea syndrome may be a significant cause of gastroesophageal reflux disease in older people”. J Am Geriatr Soc 1999 Oct; 47(10):1273-4.
- Arad-Cohen N, Cohen A, Tirosh E The relationship between gastroesophageal reflux and apnea in infants. J Pediatr 2000 Sep;137(3):321-6.
- Ariagno RL, Guilleminault C, Baldwin R, Owen-Boeddiker M. Movement and gastroesophageal reflux in awake term infants with “near miss” SIDS, unrelated to apnea. J Pediatr 1982 Jun; 100(6):894-7.
- Bernkopf E, Rossi FP, Macrì F, Broia V. Reflusso gastroesofageo e malocclusione dentale. Il Medico Pediatra 2002; 11 (4) : 286-7.
- Svensson P, Jadidi F, Arima T, et al. Relationships between craniofacial pain and bruxism. J Oral Rehabil. 2008 Jul; 35(7):524-47.
- Blanco Aguilera A, Gonzalez Lopez L, Blanco Aguilera E, et al. Relationship between self-reported sleep bruxism and pain in patients with temporomandibular disorders. J Oral Rehabil. 2014 Aug; 41(8):564-72.
- Rener-Sitar K, John MT, Pusalavidyasagar SS, et al. Sleep quality in temporomandibular disorder cases. Sleep Med. 2016 Sep; 25:105-112. doi: 10.1016/j.sleep.2016.06.031.
- Sanders AE, Akinkugbe AA, Bair E, et al. Subjective sleep quality deteriorates before development of painful temporomandibular disorder. J Pain. 2016 Jun; 17(6):669-77.
- Lavigne GL, Lobbezoo F, Rompré PH, et al. Cigarette smoking as a risk factor or an exacerbating factor for restless legs syndrome and sleep bruxism. Sleep. 1997 Apr; 20(4):290-3.
- Manfredini D, Lobbezoo F. Role of psychosocial factors in the etiology of bruxism. J Orofac Pain. 2009 Spring; 23(2):153-66.
- Manfredini D, Fabbri A, Peretta R, et al. Influence of psychological symptoms on home-recorded sleep-time masticatory muscle activity in healthy subjects. J Oral Rehabil. 2011 Dec; 38(12):902-11.
- Lavigne GJ et al, Neurobiological mechanisms involved in sleep bruxism. Critical reviews in oral biology and medicine : an official publication of the American Association of Oral Biologistsm 2003 vol. 14 (1) pp. 30-46.
- Minakuchi H, Sogawa C, Miki H, et al. Sleep bruxism frequency and platelet serotonin transporter activities in young adult subjects. Sleep Breath. 2016 Mar; 20(1):271-6.
- Beers E, van Grootheest AC. Bruxism as a side effect of serotonin re-uptake inhibitors. Ned Tijdschr Tandheelkd. 2007 Sep; 114(9):388-90.
- Osanai S, Akiba Y, Fujiuchi S, et al. Depression of peripheral chemosensitivity by a dopaminergic mechanism in patients with obstructive sleep apnoea syndrome. Eur Respir J. 1999 Feb; 13(2):418-23.
- Lobbezoo F, Soucy JP, Hartman NG, et al. Effects of the D2 receptor agonist bromocriptine on sleep bruxism: report of two single-patient clinical trials. J Dent Res. 1997 Sep; 76(9):1610-4.
- Lavigne GJ, Kato T, Kolta A, Sessle BJ. Neurobiological mechanisms involved in sleep bruxism. Crit Rev Oral Biol Med. 2003;14(1):30-46
- Takafumi K. Sleep bruxism and its relation to obstructive sleep apnea-hypopnea syndrome. Sleep and Biological Rhythms 2004, 2 (1): 1-15.
- Kato T, Rompré P, Montplaisir JY, et al. Sleep bruxism: an oromotor activity secondary to micro-arousal. J Dent Res. 2001 Oct; 80(10):1940-4.
- Lavigne GL et al. Genesis of sleep bruxism: motor and autonomic-cardiac interactions. Archives of Oral Biology2007; 52 (4): 381-384 10.1016/j.archoralbio.2006.11.017.
- Nashed A, Lanfranchi P, Rompré P, et al. Sleep bruxism is associated with a rise in arterial blood pressure. Sleep. 2012 Apr 1; 35(4):529-36.
- Wang Y, Chen BY, Cao J, et al. The relationship between arousal and nocturnal heart rate variability in patients with obstructive sleep apnea-hypopnea syndrome. Zhonghua Jie He He Hu Xi Za Zhi 2006 29(4):233-5
- Coruzzi P, Gualerzi M, Bernkopf E, et al. Autonomic cardiac modulation in obstructive sleep apnea: effect of an oral jaw-positioning appliance. Chest 2006 130(5):1362-8
- Grote L, Ploch T, Heitmann J, et al. Sleep-related breathing disorder is an independent risk factor for systemic hypertension. Am J Respir Crit Care Med 1999 Dec;160(6):1875-82
- Li F, Feng Q, Zhang X, Liu. Treatment for erectile dysfunction patients with obstructive sleep apnea syndrome by nasal continual positive airway pressure Zhonghua Nan Ke Xue 2004; 10(5):355-7.
- Fanfulla F, Malaguti S, Montagna T, et al. Erectile dysfunction in men with obstructive sleep apnea: an early sign of nerve involvement. Sleep 2000 Sep 15; 23(6):775-81.
- Ceccato F, Bernkopf E, Scaroni C. Sleep apnea syndrome in endocrine clinics. Journal of Endocrinological Investigation 2015, june.
- Kostka PS, Tkacz EJ. Multi-sources data analysis with sympatho-vagal balance estimation toward early bruxism episodes detection. Conf Proc IEEE Eng Med Biol Soc. 2015; 2015:6010-3.
- Hosoya H, Kitaura H, Hashimoto T, et al. Relationship between sleep bruxism and sleep respiratory events in patients with obstructive sleep apnea syndrome. Sleep Breath. 2014 Dec; 18(4):837-44.
- Kato M, Saruta J, Takeuchi M, et al. Grinding patterns in migraine patients with sleep bruxism: a case-controlled study. Cranio. 2016 Nov; 34(6):371-377.
- Didier HA, Marchetti A, Marchetti C, et al. Study of parafunctions in patients with chronic migraine. Neurol Sci. 2014 May; 35 Suppl 1:199-202.
- De Luca Canto G, Singh V, Bigal ME, et al. Association between tension-type headache and migraine with sleep bruxism: a systematic review. Headache 2014 Oct; 54(9):1460-9
- Guidetti V, Dosi C, Bruni O. The relationship between sleep and headache in children: implications for treatment. Cephalalgia 2014 Sep; 34(10):767-76. doi: 10.1177/0333102414541817.
- Speciali JG, Dach F. Temporomandibular dysfunction and headache disorder. Headache 2015.
- Fernandes G, Franco AL, Gonçalves DA, et al. Temporomandibular disorders, sleep bruxism, and primary headaches are mutually associated. J Orofac Pain. 2013 Winter; 27(1):14-20.
- Carra MC, Huynh NT, El-Khatib H, et al. Sleep bruxism, snoring, and headaches in adolescents: short-term effects of a mandibular advancement appliance. Sleep Med. 2013 Jul; 14(7):656-61.
- Kuttila SJ, Kuttila MH, Niemi PM, et al. Secondary otalgia in an adult population Secondary otalgia in an adult population.
- Kim SH. A case of bruxism-induced otalgia. J Audiol Otol. 2016 Sep; 20(2):123-6.
- Ely JW, Hansen MR, Clark EC. Diagnosis of ear pain. Am Fam Physician. 2008 Mar 1; 77(5):621-8.
- Bernkopf E, Lovato A, Bernkopf G, et al. Outcomes of recurrent acute otitis media in children treated for dental malocclusion: a preliminary report. Biomed Res Int. 2016; 2016: 2473059. Published online 2016 November 14. doi: 10.1155/2016/2473059.
- Lobbezoo F, Visscher CM, Ahlberg J, Manfredini D. Bruxism and genetics: a review of the literature. J.Oral Rehabil 2014; 41: 709-14.
- Hublin C, Kaprio J, Partinen M, Koskenvuo M. Sleep bruxism based on self-report in a nationwide twin cohort. J Sleep Res. 1998 Mar; 7(1):61-7.
- Takaoka R, Ishigaki S, Yatani H, et al. Evaluation of genetic factors involved in nocturnal electromyographic activity of masticatory muscles in twins. Clin Oral Investig. 2016 Mar 22.
- Mayer P, Heinzer R, Lavigne GL. Sleep bruxism in respiratory medicine practice. Chest. 2016 Jan; 149(1):262-71.
- Takafumi K, Norman TH, et al. Sleep bruxism and the role of peripheral sensory influences. Journal of Orofacial Pain, Summer2003, Vol. 17 Issue 3, p191-213. 23p. 2 Diagrams, 5 Charts, 1 Graph.
- Ohkubo C, Morokuma M, Yoneyama Y, et al. Interactions between occlusion and human brain function activities. J Oral Rehabil. 2013 Feb; 40(2):119-29.
- Hashimoto K, Ono T, Honda E, et al. Effects of mandibular advancement on brain activation during inspiratory loading in healthy subjects: a functional magnetic resonance imaging study. J Appl Physiol (1985) 2006 Feb; 100(2):579-86.
- Macedo CR, Macedo EC, Torloni MR, et al. Pharmacotherapy for sleep bruxism. Cochrane Database Syst Rev. 2014 Oct 23;10: CD005578. doi: 10.1002/14651858.CD005578.pub2.
- Macedo CR, Silva AB, Machado MA, et al. Occlusal splints for treating sleep bruxism (tooth grinding). Cochrane Database Syst Rev. 2007 Oct 17;(4):CD005514.
- Mejias JE, Mehta NR. :Subjective and objective evaluation of bruxing patients undergoing short-term splint therapy. J Oral Rehabil. 1982 Jul;9(4):279-89
- Yin XM1, Zhang JL, Zhang DZ, Yao ZX. A study of electric information monitoring in the treatment of bruxism with occlusal splint. Zhonghua Kou Qiang Yi Xue Za Zhi. 2004 May; 39(3):245-7.
- Manfredini D, Ahlberg J, Winocur E, Lobbezoo F. Management of sleep bruxism in adults: a qualitative systematic literature review. J Oral Rehabil. 2015 Nov;42(11) :862-74.
- Landry ML, Rompré PH, Manzini C, et al. Reduction of sleep bruxism using a mandibular advancement device: an experimental controlled study. Int J Prosthodont. 2006 Nov-Dec; 19(6):549-56.
- The Glossary of Prosthodontics Terms. 8th edn. J Prosthet Dent. 2005; 94:10–92.
- McCoy G. Dental compression syndrome: a new look at an old disease. J Oral Implantol 1999; 25:35–49.
- Lobbezoo F, Ahlberg J, Glaros A, et al. Bruxism defined and graded: an international consensus. J Oral Rehabil 2013; 40:2-4.
- Cistulli PA, Gotsopoulos H, Marklund M, Lowe AA. Treatment of snoring and obstructive sleep apnea with mandibular repositioning appliances. Sleep Med Rev. 2004 Dec; 8(6):443-57.
- Robinson JE, Reding GR, Zepelin H, et al. Nocturnal teeth-grinding: a reassessment for dentistry. J Am Dent Assoc. 1969; 78:1308–1311.
- Landry ML, Rompre PH, Manzini C, et al. Reduction of sleep bruxism using a mandibular advancement device: an experimental controlled study. The International Journal of Prosthodontics 2006;19(6):549–56.
- Manfredini D, Ahlberg J, Winocur E, Lobbezoo F. Management of sleep bruxism in adults: a qualitative systematic literature review. J Oral Rehabil. 2015 Nov;42(11):862-74. doi: 10.1111/joor.12322.
- Manfredini D, De Laat A, Winocur E, Ahlberg J. Why not stop looking at bruxism as a black/white condition? Aetiology could be unrelated to clinical consequences. J Oral Rehabil. 2016 Oct;43(10):799-801.