Riassunto
Nel trattamento di gravi atrofie, la porzione anteriore dell’osso iliaco risulta essere uno dei siti di prelievo extraorale più utilizzato in chirurgia oro-maxillo-facciale, sia per la semplicità del prelievo sia per la quantità di osso disponibile. La procedura prevede l’azione combinata dei team odontoiatrico e ortopedico.
Obiettivo della ricerca è stato quello di evidenziare eventuali complicanze legate al prelievo di osso dalla cresta iliaca anteriore e indagare attraverso un esame clinico la presenza di sintomi ed eventuali segni ascrivibili a postumi operatori.
A tale scopo, sono stati analizzati 20 pazienti che si sono sottoposti a prelievo di osso dalla cresta iliaca anteriore con la tecnica del prelievo laterale. Dopo l’intervento, ai pazienti è stato sottoposto un questionario ed è stata eseguita un’analisi clinica per indagare alterazioni della sensibilità intorno alla sede del prelievo.
Il grado medio di dolore è risultato pari a 49,4 sulla scala VAS; dei 20 pazienti trattati,
12 (60%) non hanno riferito particolare dolore post-operatorio e hanno presentato una rapida ripresa della deambulazione, 6 (30%) hanno riferito dolore alla deambulazione e zoppia per un periodo di 1-2 settimane, mentre 2 pazienti (10%) hanno manifestato dolore più consistente e difficoltà alla deambulazione per un periodo di 2-4 settimane. Nessun paziente ha presentato la formazione di sieromi o infezioni né si è verificata alcuna frattura patologica dell’ileo. Nei test clinici, nessun paziente presentava deficit di sensibilità. Alla luce di questo studio si può concludere che il prelievo di cresta iliaca a scopo ricostruttivo pre-implantare è risultato una procedura con bassa incidenza di morbilità a livello del sito donatore. Nonostante gli esiti cicatriziali a livello iliaco risultino spesso inestetici, il decorso post-operatorio quasi sempre favorevole (90%)
ha garantito una buona compliance dei pazienti.
Summary
Donor site morbidity following iliac crest graft for pre-prosthetic augmentation
The anterior iliac crest is an extra-oral autologous bone levy site longer used in oral-maxillo-facial surgery to treat serious atrophies, both because of the simplicity of the levy and for the amount of available bone. It allows combined action dental and orthopaedic team. The purpose of the present paper is to evaluate any complications related to the levy of autologous bone from the anterior iliac crest and to investigate through a clinical examination, the presence of symptoms and signs in the post-operative.
Twenty patients have undergone removal to the iliac crest grafting through the side harvest surgical technique. A questionnaire was given to patients to record impressions and post-operative convalescence and a clinical analysis was conducted to investigate changes in sensitivity around the levy site. Mean score of pain was 49.4 on the VAS scale. Twelve patients (60%) did not present significant problems or pain, the return to walking was swift and without the aid of a support, 6 (30%) had pain on walking and lameness for a period of 1-2 weeks, while 2 (10%) patients had greater pain and difficulty walking to for a period of 2-4 weeks. No patient presented infection or pathological fracture and no patient had deficits of sensitivity.
We can conclude that the iliac crest levy allows, through a simple surgery, to find autologous cortical and spongious bone in quantities to treat oral cavity several atrophies. There is a low incidence of morbidity to this donor site and also whether the presence of scar does not fully meet the patients, they consider themselves satisfied.
L’innesto di osso autologo rappresenta a tutt’oggi il gold-standard nel trattamento delle atrofie ossee mascellari grazie alle sue capacità osteoinduttive e osteoconduttive che ne permettono un’ottima integrazione1,2.
I siti di prelievo utilizzabili a tale scopo sono rispettivamente la sinfisi mentoniera e il ramo mandibolare, a livello orale, e l’osso iliaco, la calvaria e la tibia, a livello extraorale.
Nella scelta della sede di prelievo, il fattore decisionale più importante è certamente rappresentato dalla quantità di osso necessario. In questo senso, l’osso iliaco anteriore risulta sicuramente il sito di prelievo extraorale preferito nel trattamento di atrofie gravi che coinvolgono uno o più quadranti2-4, sia per la semplicità del prelievo sia per la notevole ricchezza di osso midollare.
Sebbene molti autori indichino una serie di vantaggi nella scelta del prelievo posteriore per ricostruzioni pre-implantari5,6 – quali assenza di deformità, minor dolore post-operatorio, ripresa più rapida della deambulazione – l’accesso chirurgico posteriore non permette l’azione combinata di due team (ortopedici e odontoiatri) e incrementa la durata delle procedure chirurgiche4,7. Per tali ragioni la porzione posteriore della cresta iliaca risulta la scelta principale in neurochirurgia e in chirurgia ortopedica. Lo scopo di questo studio è stato quello di evidenziare eventuali complicanze legate al prelievo di osso autologo dalla cresta iliaca anteriore per ricostruzioni pre-implantari e indagare, attraverso un esame clinico, la presenza di eventuali segni ascrivibili a postumi operatori. A tale scopo, sono state saggiate le sensazioni soggettive e gli eventuali disagi riferiti dal paziente mediante la formulazione di un questionario.
Materiali e metodi
Tra il 2003 e il 2007, presso la Clinica Odontoiatrica dell’Università degli Studi di Milano-Bicocca, sono stati trattati venti pazienti (età media: 51 anni, range: 36-65, rapporto M/F: 55% F, 45% M) (tabella 1) con interventi di ricostruzione mascellare mediante innesti ossei autologhi di apposizione prelevati dall’ala iliaca anteriore.
Tutti i pazienti presi in esame sono stati trattati con anestesia totale bilanciata e intubazione naso-tracheale.
La tecnica scelta è stata quella del «prelievo laterale»: l’incisione cutanea è stata effettuata secondo una linea parallela alla prominenza iliaca, restando circa 1,5 cm più inferiormente al fine di preservare l’integrità del nervo cutaneo laterale femorale.
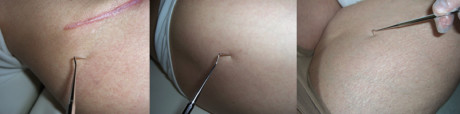
Dopo lo scollamento della muscolatura glutea, sono state eseguite quattro osteotomie prelevando un tassello osseo (figure 1-3) compreso tra il tubercolo iliaco e la spina iliaca superiore anteriore.
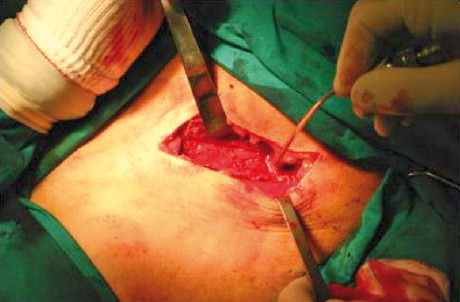
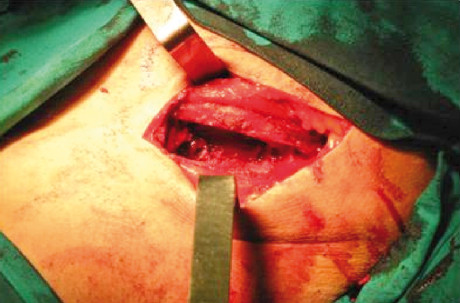

A tutti i pazienti è stato prescritto lo stesso antibiotico (amoxicillina-acido clavulanico 1g cpr, 1x2x7) da assumere per via orale iniziando dal giorno antecedente l’intervento e farmaci antinfiammatori dopo l’intervento chirurgico. Sono state impartite, inoltre, istruzioni di igiene orale e sciacqui con collutorio a base di clorexidina digluconato allo 0,2% per 10 giorni. La sutura è stata rimossa una settimana dopo la chirurgia. Dopo l’intervento, i pazienti sono stati motivati a mobilizzare l’arto con l’ausilio di un sostegno nell’immediato post-operatorio. Inoltre, è stato consigliato riposo per due settimane e astensione da attività sportiva per sei settimane. I pazienti sono stati inseriti in un programma di richiami secondo un protocollo che ha previsto tre fasi:
- analisi della cartella clinica per valutare il decorso post-operatorio ed eventuali complicanze;
- esame clinico volto a evidenziare
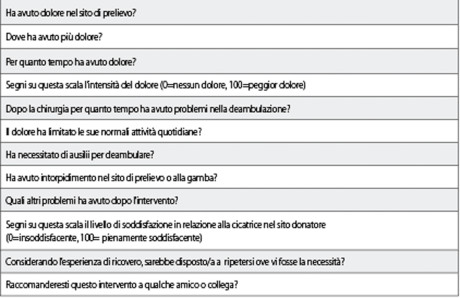
eventuali postumi della chirurgia, in particolare l’esito cicatriziale e l’eventuale alterazione della sensibilità dei territori innervati dal nervo cutaneo laterale femorale; - compilazione di un questionario (figura 4) finalizzato a registrare le impressioni del paziente come già proposto in letteratura8,9.
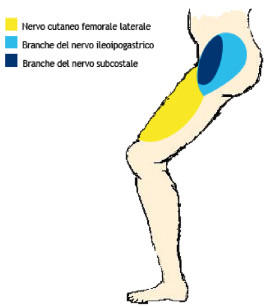
 Scopo dell’esame clinico è stato quello di evidenziare visibilità e grandezza della cicatrice residua oltre che l’eventuale difetto di contorno dell’osso iliaco. È stata valutata inoltre, mediante puntura, la presenza o meno di alterazioni della sensibilità dei dermatomeri innervati dai nervi la cui integrità poteva essere stata lesa durante la chirurgia (nervo cutaneo femorale laterale, branche del nervo ileoipogastrigo, branche del nervo subcostale) (figura 5) e le possibili disfunzioni dell’articolazione sacro-iliaca. Si è quindi proceduto a indicare su uno schema un segno positivo o negativo in relazione alla risposta di sensibilità dei territori in questione (figura 6).
Scopo dell’esame clinico è stato quello di evidenziare visibilità e grandezza della cicatrice residua oltre che l’eventuale difetto di contorno dell’osso iliaco. È stata valutata inoltre, mediante puntura, la presenza o meno di alterazioni della sensibilità dei dermatomeri innervati dai nervi la cui integrità poteva essere stata lesa durante la chirurgia (nervo cutaneo femorale laterale, branche del nervo ileoipogastrigo, branche del nervo subcostale) (figura 5) e le possibili disfunzioni dell’articolazione sacro-iliaca. Si è quindi proceduto a indicare su uno schema un segno positivo o negativo in relazione alla risposta di sensibilità dei territori in questione (figura 6).
Il questionario ha avuto lo scopo di valutare la convalescenza post-operatoria e il ritorno alle normali attività quotidiane. In particolare, sono stati annotati il dolore post-operatorio mediante una scala visiva analogica (VAS)10, i problemi nella deambulazione, nonché l’eventuale utilizzo di stampelle.
Risultati
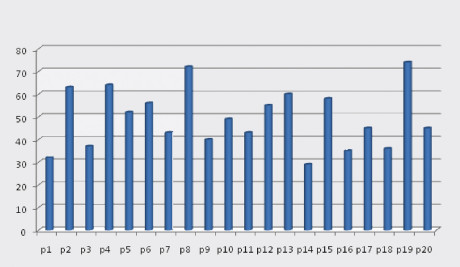
Tutti i venti pazienti (100%) si sono regolarmente presentati ai richiami e si sono mostrati disponibili a rispondere al questionario. Dall’analisi dei questionari raccolti, è risultato che il tempo medio per la ripresa della deambulazione è stato di circa 10 giorni, in accordo con quanto riportato in letteratura7. Il grado medio di dolore è stato pari a 49,4 sulla scala VAS (min 0, max 100) (figura 7). Per quindici pazienti (80%) il dolore maggiore si è concentrato nel sito di prelievo, mentre per 5 pazienti (20%) nel sito ricevente.
Per 12 (60%) dei venti pazienti la ripresa della deambulazione è stata rapida e senza l’ausilio di sostegni, 6 (30%) hanno presentato dolore alla deambulazione e zoppia per un periodo di 1-2 settimane, mentre per 2 pazienti (10%) il dolore è risultato grave e si è riscontrata difficoltà alla deambulazione per un periodo di 2-4 settimane (tabella 1).
La letteratura indica una correlazione tra difficoltà a deambulare ed entità del dolore post-operatorio11: i dati del presente studio sono risultati in linea con la letteratura, infatti i due pazienti che hanno avuto più difficoltà a riprendere la deambulazione hanno poi riferito che il dolore ha limitato di molto le loro attività. Nessun paziente ha presentato la formazione di sieromi o infezioni e il processo di guarigione della ferita nel sito di prelievo si è risolto nella norma, senza particolari complicanze (figura 8).
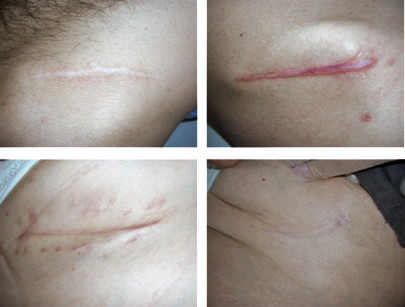
Nonostante questo e nonostante il fatto che la cicatrice residua si trovi in un’area poco visibile, i pazienti non hanno espresso, riguardo a questa, un elevato livello di soddisfazione (valore medio pari a 55 su una scala da 0-100) (tabella 2). Non si è verificata nessuna frattura patologica dell’ileo né erniazioni intestinali.
Dal punto di vista neurologico, tre pazienti hanno lamentato alterazioni della sensibilità nei territori innervati dal nervo cutaneo laterale femorale. Tuttavia, tutti i tre pazienti hanno recuperato la sensibilità integralmente in un periodo di 4 settimane. Alla visita e alle prove effettuate nessun paziente presentava deficit di sensibilità.
Discussione
Le complicanze che si possono verificare dopo un intervento di prelievo di osso da cresta iliaca anteriore sono già state descritte esaurientemente in letteratura2,12,13.
Tra le complicanze minori del prelievo di cresta iliaca vi sono le infezioni post-operatorie del sito donatore, le alterazioni della deambulazione e i sieromi.
Tra le complicanze maggiori vi sono invece le lesioni nervose, le fratture ossee, i danni vascolari e le erniazioni.
Le strutture nervose passibili di danni sono principalmente tre: la branca cutanea laterale del nervo intercostale, il nervo cutaneo laterale femorale e la branca cutanea laterale del nervo ileoipogastrigo (figura 6).
In realtà, solo nel 2,7% dei casi, il nervo laterale femorale decorre al di sopra della cresta in prossimità della spina iliaca anteriore5,14,15; più frequentemente, decorre medialmente alla cresta, al di sotto del legamento inguinale. In caso di danno neurologico permanente, il quadro che insorge è la meralgia parestetica14,16, che consiste in anestesia, parestesia, o disestesia della superficie antero-laterale della coscia.
Pur considerando la ridotta dimensione del campione esaminato nel nostro studio, gli ottimi risultati relativi a eventuali alterazioni della sensibilità sono in conflitto con studi precedenti presenti in letteratura, che riportano dei danni permanenti nel 9% dei casi15 e temporanei nel 20% dei casi17.
I danni vascolari possono coinvolgere diverse arterie, come l’iliaca interna e la glutea superiore. L’arteria lesa può provocare un cospicuo sanguinamento con una difficoltà al reperimento a causa della sua possibile retrazione nella pelvi. Fondamentale, al fine di prevenire eventuali danni, è praticare un accurato controllo dell’emostasi mediante elettrobisturi ed eventuali agenti emostatici oltre a un accurato drenaggio chirurgico.
Sicuramente la frattura da stress è una delle più temibili, sebbene rara, come dimostrato da molteplici studi presenti in letteratura18. Differenziando le fratture occorse in seguito a prelievo anteriore da quelle occorse in seguito a prelievo posteriore si evince come le fratture anteriori siano decisamente più dolorose, ma anche stabili. La guarigione risulta spesso spontanea e senza complicanze.
Viceversa, le fratture posteriori sono spesso invalidanti e richiedono un rientro chirurgico18.
Nell’approccio alla cresta iliaca anteriore, l’incisione esita in una cicatrice che, seppur in zona poco visibile, è meno accettata da parte dei pazienti rispetto all’approccio posteriore19. Dai risultati del nostro studio si evince la presenza di un certo grado di dolore e la difficoltà a riprendere la deambulazione nel 40% dei casi; questo dato rilevante è in sintonia con quanto riportato in letteratura, dove i prelievi anteriori risultano implicati maggiormente da questo punto di vista rispetto ai posteriori5,6,11.
Come in altri studi, in cui le percentuali relative alla soddisfazione dei pazienti oscillano tra l’82%20 e l’86%15, anche nel presente studio i pazienti hanno mostrato un buon grado di soddisfazione (tabella 2): 16 pazienti su 20 (80%) ripeterebbero l’esperienza di ricovero ove vi fosse la necessità e raccomanderebbero questo tipo di intervento ai conoscenti.
Conclusioni
Alla luce di questo studio, è possibile concludere che il prelievo di cresta iliaca anteriore permette, attraverso un accesso chirurgico semplice, di reperire osso autologo corticale e spongioso in buona quantità per il trattamento di ampi difetti ossei del cavo orale ai fini di una riabilitazione protesica. Con la dovuta attenzione ai dettagli anatomici importanti e con una coerente tecnica chirurgica, come sopra descritta, vi è una bassa incidenza di morbilità a questo sito donatore. Sebbene la presenza della cicatrice non soddisfi pienamente i pazienti, vista la riabilitazione protesica ottenuta e il miglioramento della qualità di vita, essi si ritengono soddisfatti e ripeterebbero l’intervento.
Corrispondenza
dott. Fabrizio Carini
Via Pergolesi, 33 – 20052 Monza
e-mail: f.carini@hsgerardo.org
• Fabrizio Carini1-4
• Fabio Greco1
• Roberto Ingrosso1
• Dario Monai1,3
• Massimiliano Ciaravino1,2
1 Università degli Studi di Milano-Bicocca,
Facoltà di Medicina e Chirurgia, Dipartimento di
Neuroscienze e Tecnologie Biomediche, Clinica Odontoiatrica, Scuola di Specialità in Chirurgia Odontostomatologica, Direttore professor Marco Baldoni
2 Fondazione Europea di Ricerca Biomedica Onlus, Ospedale S. Isidoro, Trescore Balneario (BG)
3 Policlinico di Monza, sede di Verano Brianza (MB)
4 Fondazione Don Carlo Gnocchi Onlus,
Istituto Palazzolo, Milano (MI)
2. Beirne JC, Barry HJ, Brady FA, Morris VB. Donor site morbidity of the anterior iliac crest following cancellous bone harvest. Int J Oral Maxillofac Surg 1996 Aug;25(4):268-71.
3. Cricchio G, Lundgren S. Donor site morbidity in two different approaches to anterior iliac crest bone harvesting. Clin Implant Dent Relat Res 2003;5(3):161-9.
4. Eufinger H, Leppänen H. Iliac crest donor site morbidity following open and closed methods of bone harvest for alveolar cleft osteoplasty. J Craniomaxillofac Surg 2000 Feb;28(1):31-8.
5. Marx RE, Morales MJ. Morbidity from bone harvest in major jaw reconstruction: a randomized trial comparing the lateral anterior and posterior approaches to the ilium. J Oral Maxillofac Surg 1988 Mar;46(3):196-203.
6. Ahlmann E, Patzakis M, Roidis N, Shepherd L, Holtom P. Comparison of anterior and posterior iliac crest bone grafts in terms of harvest-site morbidity and functional outcomes. J Bone Joint Surg Am 2002 May;84-A(5):716-20.
7. Swan MC, Goodacre TE. Morbidity at the iliac crest donor site following bone grafting of the cleft alveolus. Br J Oral Maxillofac Surg 2006 Apr;44(2):129-33.
8. Joshi A, Kostakis GC. An investigation of post-operative morbidity following iliac crest graft harvesting. Br Dent J 2004 Feb 14;196(3):167-71; discussion 155.
9. Freilich MM, Sàndor GKB. Ambulatory in-office anterior iliac crest bone harvesting. Oral Surg Oral Med Oral Pathol Oral Radiol Endod 2006;101:291-8.
10. Berge TI. The use of a visual analogue scale in observer assessment of post-operative swelling subsequent to third-molar surgery. Acta Odontol Scand 1989 Jun;47(3):167-74.
11. Dawson KH, Egbert MA, Myall RW. Pain following iliac crest bone grafting of alveolar clefts. J Craniomaxillofac Surg 1996 Jun;24(3):151-4.
12. Acocella A, Nardi P, Tedesco A, Beninati F, Giannini D. Anterior iliac bone grafts: techniques and sequelae. Report on 107 cases and review of the literature. Minerva Stomatol 2003 Sep;52(9):441-53. Review.
13. Keller EE, Triplett WW. Iliac bone grafting: review of 160 consecutive cases. J Oral Maxillofac Surg 1987 Jan;45(1):11-4.
14. Edelson JG, Nathan H. Meralgia paresthetica. An anatomical interpretation. Clin Orthop Relat Res 1977 Jan-Feb; (122): 255-62. Review.
15. Kalk WW, Raghoebar GM, Jansma J, Boering G. Morbidity from iliac crest bone harvesting. J Oral Maxillofac Surg 1996 Dec;54(12):1424-9; discussion 1430.
16. Weikel AM, Habal MB. Meralgia paresthetica: a complication of iliac bone procurement. Plast Reconstr Surg 1977 Oct;60(4):572-4.
17. Nkenke E, Schultze-Mosgau S, Radespiel-Tröger M, Kloss F, Neukam FW Morbidity of harvesting of chin grafts: a prospective study. Clin Oral Implants Res 2001 Oct;12(5):495-502.
18. Nocini PF, Bedogni A, Valsecchi S, Trevisiol L, Ferrari F, Fior A, Saia G. Fractures of the iliac crest following anterior and posterior bone graft harvesting. Review of the literature and case presentation. Min Stomatol 2003 Oct;52(10):441-8, 448-52. Review.
19. Kessler P, Thorwarth M, Bloch-Birkholz A, Nkenke E, Neukam FW. Harvesting of bone from the iliac crest. Comparison of the anterior and posterior sites. Br J Oral Maxillofac Surg 2005 Feb;43(1):51-6.
20. Schnee CL, Freese A, Weil RJ, Marcotte PJ. Analysis of harvest morbidity and radiographic outcome using autograft for anterior cervical fusion. Spine 1997 Oct 1;22(19):2222-7.