Riassunto
Varie sono le tecniche utilizzate in chirurgia mucogengivale per ottenere prelievi dal palato. In quest’articolo è presentata, in particolare, la tecnica di prelievo epitelio-connettivale. Viene quindi descritto e mostrato il suo utilizzo con tre differenti tecniche chirurgiche: quella in due fasi, dove il prelievo non viene disepitelizzato, e quella bilaminare dove il prelievo viene disepitelizzato. La tecnica bilaminare è anche descritta abbinata all’uso di matrici in collagene per la copertura di recessioni gengivali multiple.
Per la copertura delle recessioni gengivali negli anni sono state sviluppate tecniche chirurgiche che, con l’utilizzo di sistemi ingrandenti e di strumenti micro-chirurgici dedicati, hanno portato a un notevole miglioramento dei risultati clinici ottenuti. Dove sono presenti difetti con una quantità adeguata di tessuto cheratinizzato apicalmente o lateralmente alla recessione, le tecniche chirurgiche indicate sono quelle con lembi peduncolati (lembi spostati coronalmente o lembi ruotati)1-6. Nel caso in cui il tessuto cheratinizzato lateralmente o apicalmente al difetto non sia di dimensioni adeguate, devono essere utilizzate tecniche chirurgiche che prevedono l’utilizzo di un innesto libero o di una tecnica bilaminare7-13.
Tecniche di prelievo
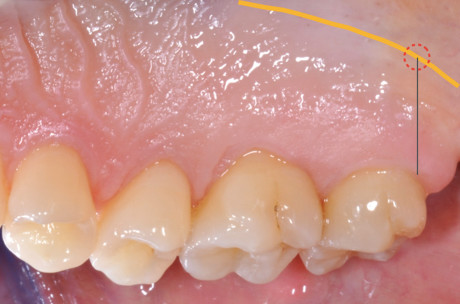
Varie tecniche di chirurgia mucogengivale, come anticipato, prevedono l’utilizzo di un innesto connettivale per il trattamento delle recessioni. L’innesto connettivale consiste in un prelievo di tessuto connettivo da una zona donatrice che viene successivamente applicato su un letto ricevente opportunamente preparato, questo include l’area di esposizione radicolare/implantare. I diversi contesti anatomici dai quali è possibile prelevare il connettivo includono la fibromucosa del palato, che rappresenta la scelta elettiva, la zona dei tuber o, quando presenti, gli spessori connettivali delle selle edentule14. Il palato rappresenta la sede ideale poiché è possibile avere una superficie sufficientemente estesa per effettuare il prelievo, non ci sono interferenze dirette che creano ostacoli e gli spessori di connettivo ci permettono di ottenere un innesto idoneo per l’area da trattare. Il fattore principale, che va attentamente considerato nella progettazione di un prelievo dal palato, consiste nel decorso dell’arteria palatina maggiore o arteria palatina discendente, che deve essere individuata al fine di estendere il nostro prelievo entro confini sicuri e predicibili.

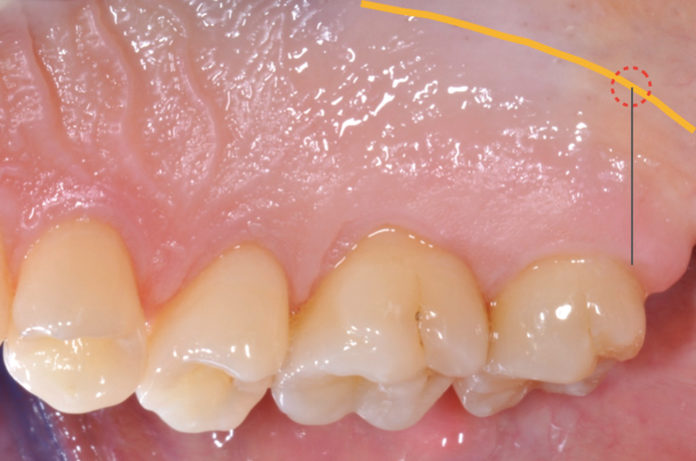
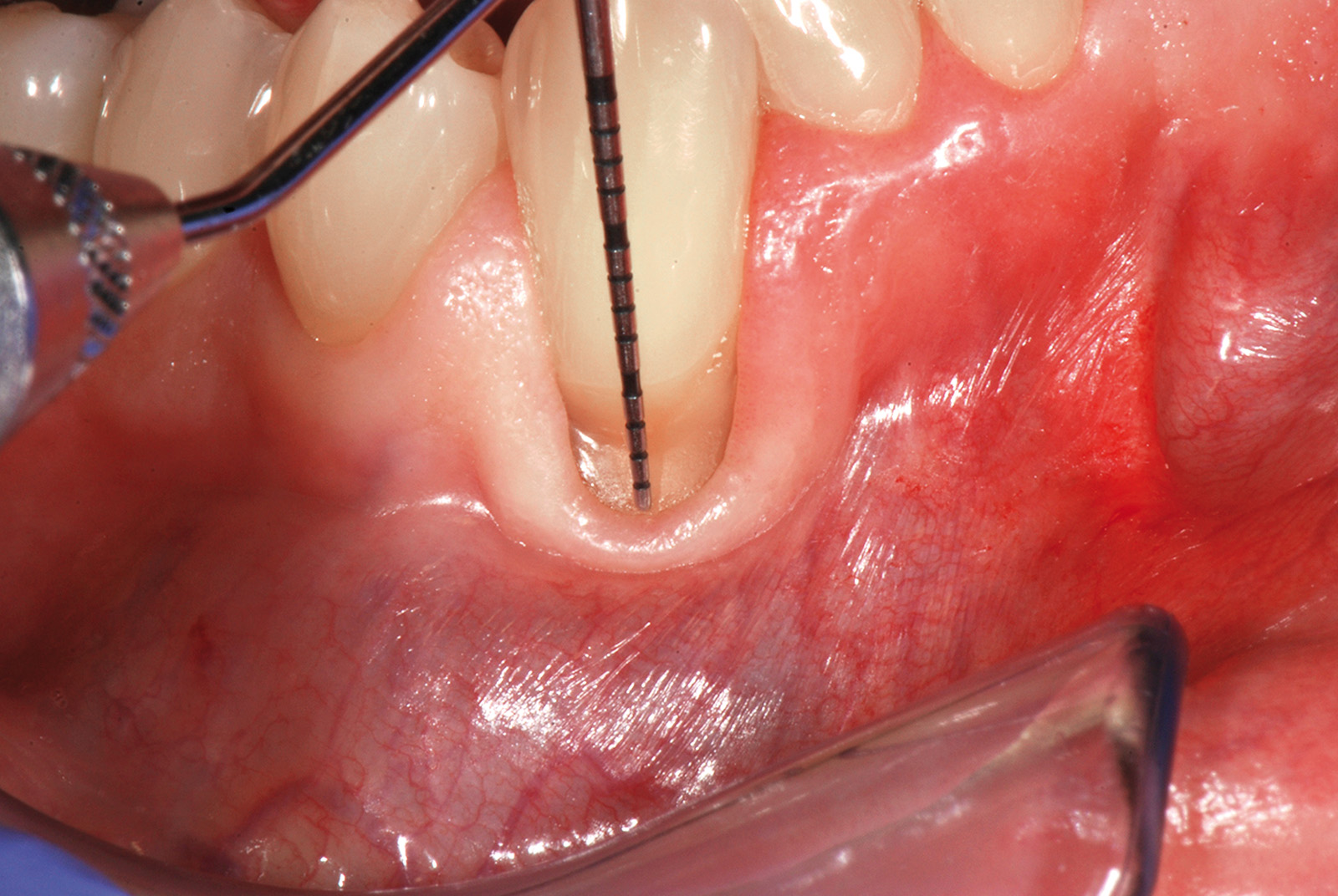
Questo grande vaso origina da un ramo di divisione dell’arteria mascellare e fuoriesce dal foro palatino maggiore decorrendo nella sottomucosa del palato duro. Trattandosi di un’arteria che si dirama nella porzione distale e profonda della volta palatina può essere localizzata attraverso la palpazione registrandone la pulsazione arteriosa. Il metodo prevede di tracciare una linea immaginaria che partendo dalla superficie distale del secondo molare superiore interseca la linea di passaggio tra palato duro e molle (Figura 1). La fibromucosa palatina è formata da tessuto connettivo denso coperto da epitelio ortocheratinizzato, un epitelio pluristratificato le cui cellule dello strato corneo sono sprovviste di nucleo. Nello spessore del palato tra la fibromucosa e il periostio che copre i processi mascellari è rilevabile una quota variabile di tessuto adiposo e ghiandolare. Questa componente varia in termini di presenza e spessore da individuo a individuo, mentre lo spessore totale del palato varia nello stesso soggetto da zona a zona. Clinicamente uno step che ci guida nella selezione dell’area da considerare idonea per il prelievo è la predeterminazione dello spessore del palato che viene verificato inserendo perpendicolarmente al piano mucoso l’ago dell’anestesia provvisto di uno stop in silicone identico a quello in dotazione agli strumenti endodontici. Calcolando la distanza tra la punta dell’ago e lo stop avremo un’idea degli spessori del palato (Figura 2). Le aree formate da solo connettivo denso offrono una resistenza maggiore alla penetrazione dell’ago rispetto a quelle ricche di tessuto adiposo e ghiandolare. Tendenzialmente la porzione connettivale distale ai premolari presenta una minima quota di tessuto adiposo e/o ghiandolare; ne risulta che la zona di prima scelta per un possibile prelievo di connettivo è quella compresa tra primo e secondo molare.
Qui, a circa 2-3 mm dal margine gengivale, è possibile reperire in media uno spessore tissutale di 2,5-3,5 mm che ci permette di prelevare una porzione di connettivo spessa 1,5-2 mm, tenendo presente che lo spessore dell’epitelio varia da 0,3 a 0,5 mm e che quello del periostio da lasciare a copertura del processo osseo è di almeno 0,5 mm. A livello del secondo molare è consigliabile mantenere l’estensione apico-coronale del prelievo entro i 7-8 mm per la limitazione imposta dal decorso dell’arteria palatina. Le tecniche di prelievo dal palato possono essere realizzate cercando di ottenere una guarigione per prima intenzione, attraverso il riposizionamento di un lembo primario di accesso sul tessuto molle sottostante.
Queste tecniche sono:
• a busta;
• a L;
• Trap-Door.
La guarigione per seconda intenzione si ottiene invece con un prelievo epitelio-connettivale successivamente disepitelizzato che viene descritto nel capitolo successivo15.
Si laurea nel Corso di laurea specialistica in odontoiatria e protesi dentaria nell’anno 2007 presso l’Università degli studi di Milano. Nel 2010 conclude, presso la stessa università, il Corso triennale di specialità in chirurgia odontostomatologica. È socio ordinario della SIdP (Società Italiana di Parodontologia e Implantologia), della SICOI (Società italiana di chirurgia orale e implantare), socio attivo dell’IAED (Accademia italiana di odontoiatria estetica), del Florence Perio Group (Associazione culturale di parodontologia e implantologia) e socio fondatore della SISCOO (Società italiana specializzati in chirurgia odontostomatologica e orale). Dal 2009 è consulente presso il dipartimento di odontoiatria dell’Ospedale San Raffaele di Milano (diretto dal prof. Enrico Gherlone) dove attualmente limita la sua attività alla parodontologia e all’implantologia. È autore di pubblicazioni scientifiche su riviste nazionali e internazionali. Esercita la libera professione in Milano e Carpi.
Si laurea nel Corso di laurea specialistica in odontoiatria e protesi dentaria nell’anno 2009 presso l’Università degli studi di Milano. È socio ordinario della SIdP (Società Italiana di Parodontologia e Implantologia). Dal 2009 è frequentatore dei reparti di parodontologia, endodonzia e conservativa presso il dipartimento di odontoiatria dell’Ospedale San Raffaele di Milano (diretto dal prof. Enrico Gherlone). È autore di pubblicazioni su riviste nazionali. Esercita la libera professione in Milano.
Si laurea nel Corso di laurea specialistica in odontoiatria e protesi dentaria nell’anno 2014 presso l’Università degli studi di Bologna. Dal 2014 è frequentatore dei reparti di parodontologia, endodonzia e conservativa presso il dipartimento di odontoiatria dell’Ospedale San Raffaele di Milano (diretto dal prof. Enrico Gherlone). Esercita la libera professione in Milano.
Si laurea nel Corso di laurea specialistica in odontoiatria e protesi dentaria nell’anno 2007 presso l’Università degli studi di Milano. Dal 2009 è frequentatore dei reparti di chirurgia orale e implantare presso il dipartimento di odontoiatria dell’Ospedale San Raffaele di Milano (diretto dal prof. Enrico Gherlone). Socio ordinario della SidP e del Florence Perio Group. Esercita la libera professione in Giussano (MI).
Laurea in odontoiatria e protesi dentaria. Dottorato di Ricerca in “Biotecnologie mediche” indirizzo “Tecnologie biomediche” presso l’Università degli studi di Bologna. Professore associato di parodontologia all’Università di Bologna. Socio attivo della Società italiana di parodontologia, membro dell’European Federation of Periodontology e dell’American Academy of Periodontology. Membro dell’Editorial board di European journal of esthetic dentistry e International journal of periodontics and restorative dentistry. Autore di più di 100 pubblicazioni in campo parodontale e di numerose pubblicazioni su riviste internazionali. Relatore a congressi nazionali e internazionali.
Prelievo epitelio-connettivale
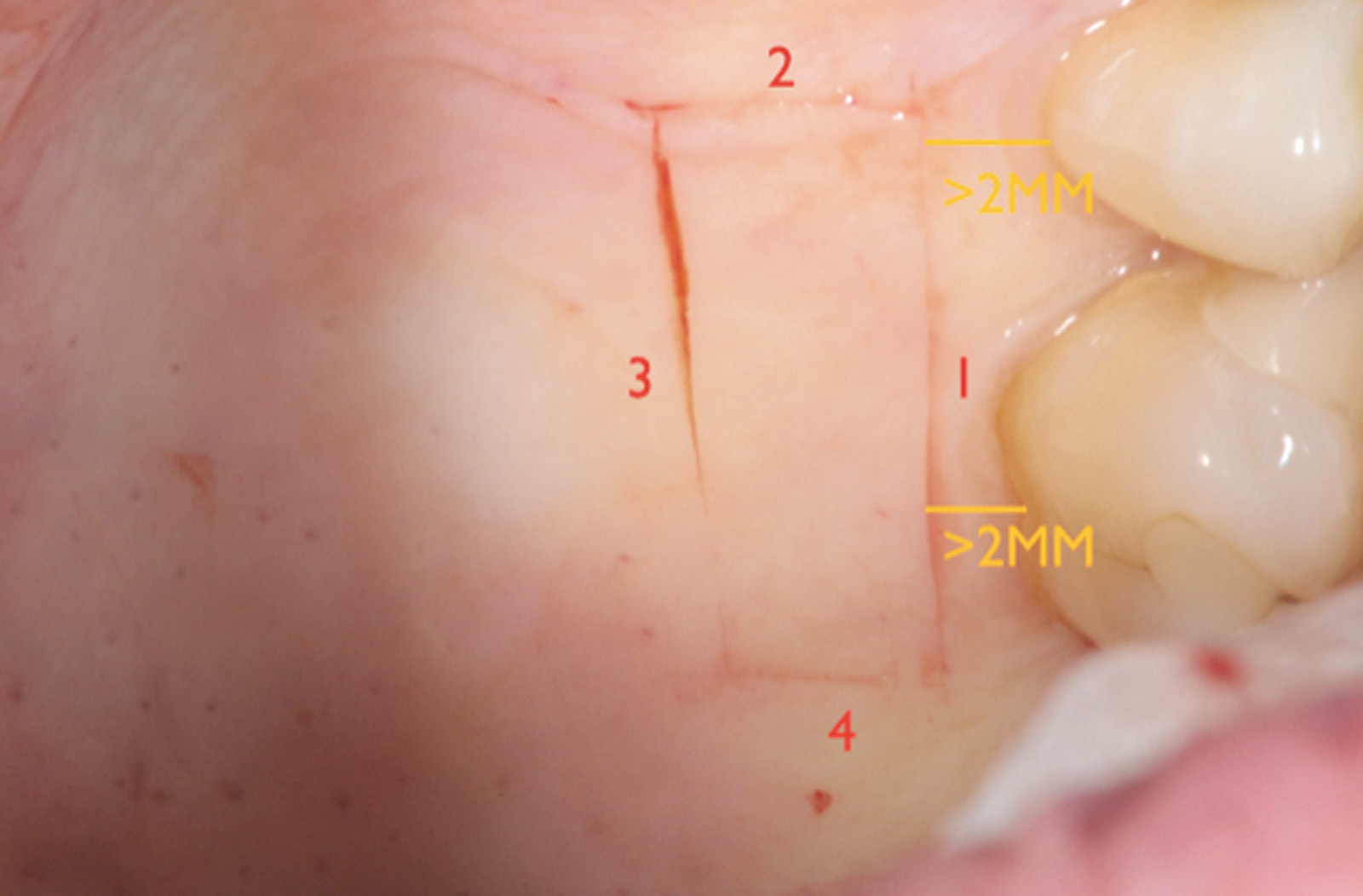
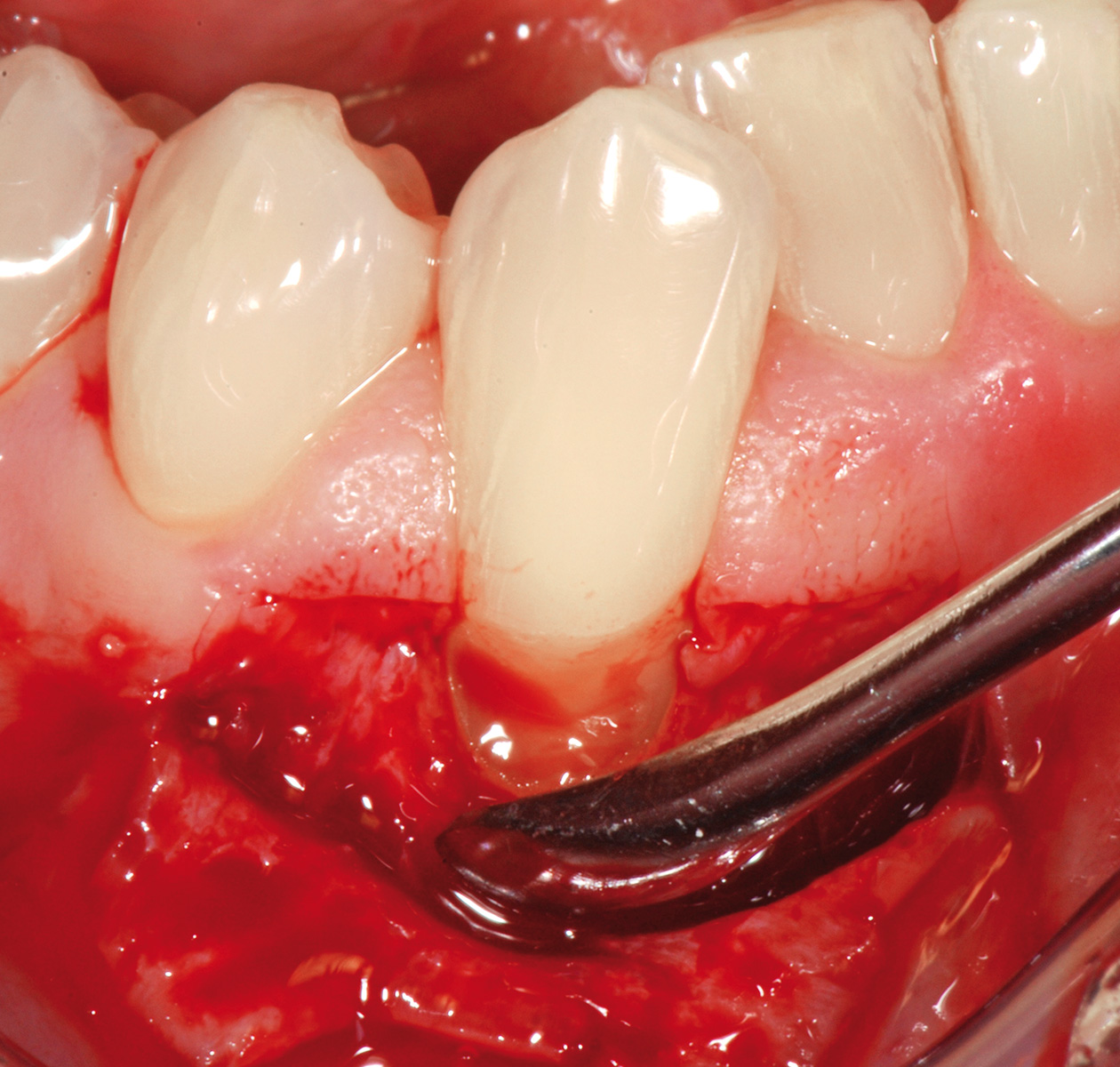
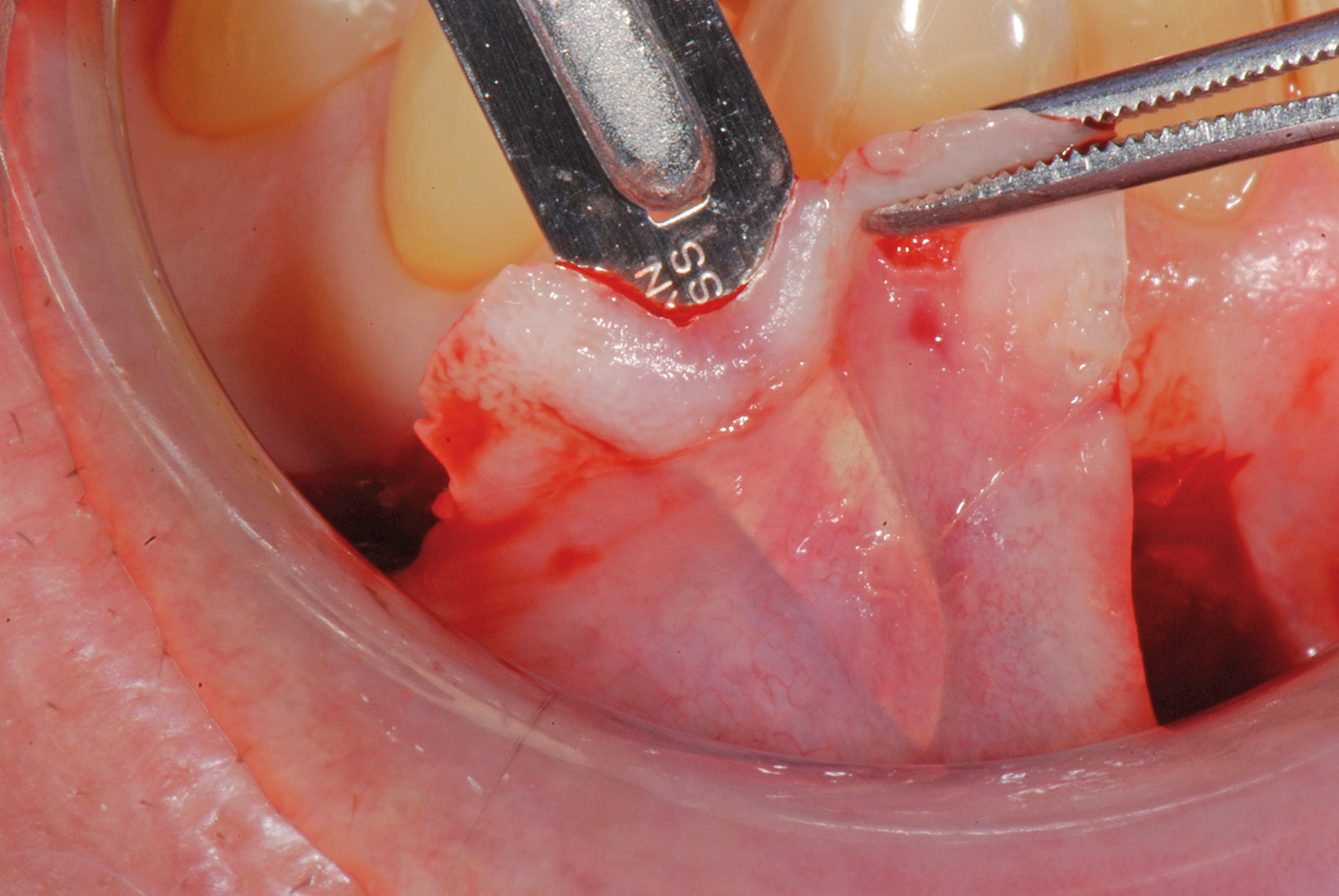
L’analisi dello spessore della fibromucosa palatina viene eseguita in fase di anestesia con le modalità precedentemente descritte e può confermare la presenza di una quantità di tessuto connettivo idoneo per prelievi puramente connettivali o, diversamente, evidenziare la mancanza di uno spessore adeguato. In questo caso è possibile ricorrere al prelievo epitelio-connettivale poiché consente di rimanere più superficiali rispetto alle tecniche di prelievo citate precedentemente. La prima incisione è quella orizzontale-coronale a 2-3 mm dal margine gengivale, nella zona compresa tra secondo premolare e secondo molare con estensione pari a quella che si vuole dare al prelievo stesso. La lama del bisturi è mantenuta perpendicolare alla superficie palatina seguendo un tragitto disto-mesiale. La seconda incisione è quella verticale-mesiale con estensione corono-apicale uguale a quella del futuro innesto. La lama va tenuta il più possibile perpendicolare al piano osseo cercando di mantenere lo spessore a una profondità di 1,5 mm. Posizionando la lama del bisturi all’angolo di convergenza dell’incisione verticale-mesiale e orizzontale-coronale, si procede, a spessore parziale, mantenendo sempre uno spessore costante lungo la guida dell’incisione orizzontale.
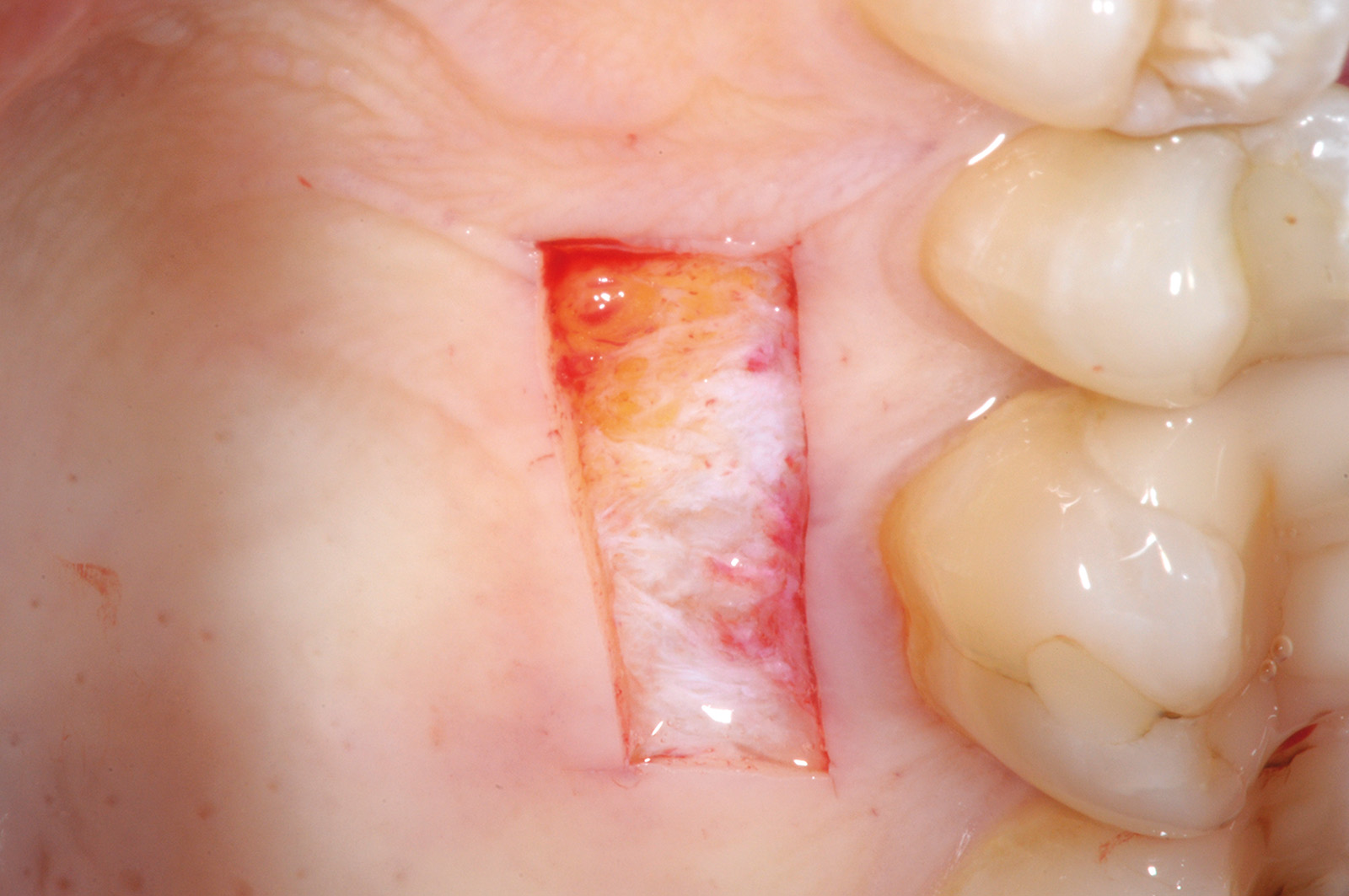
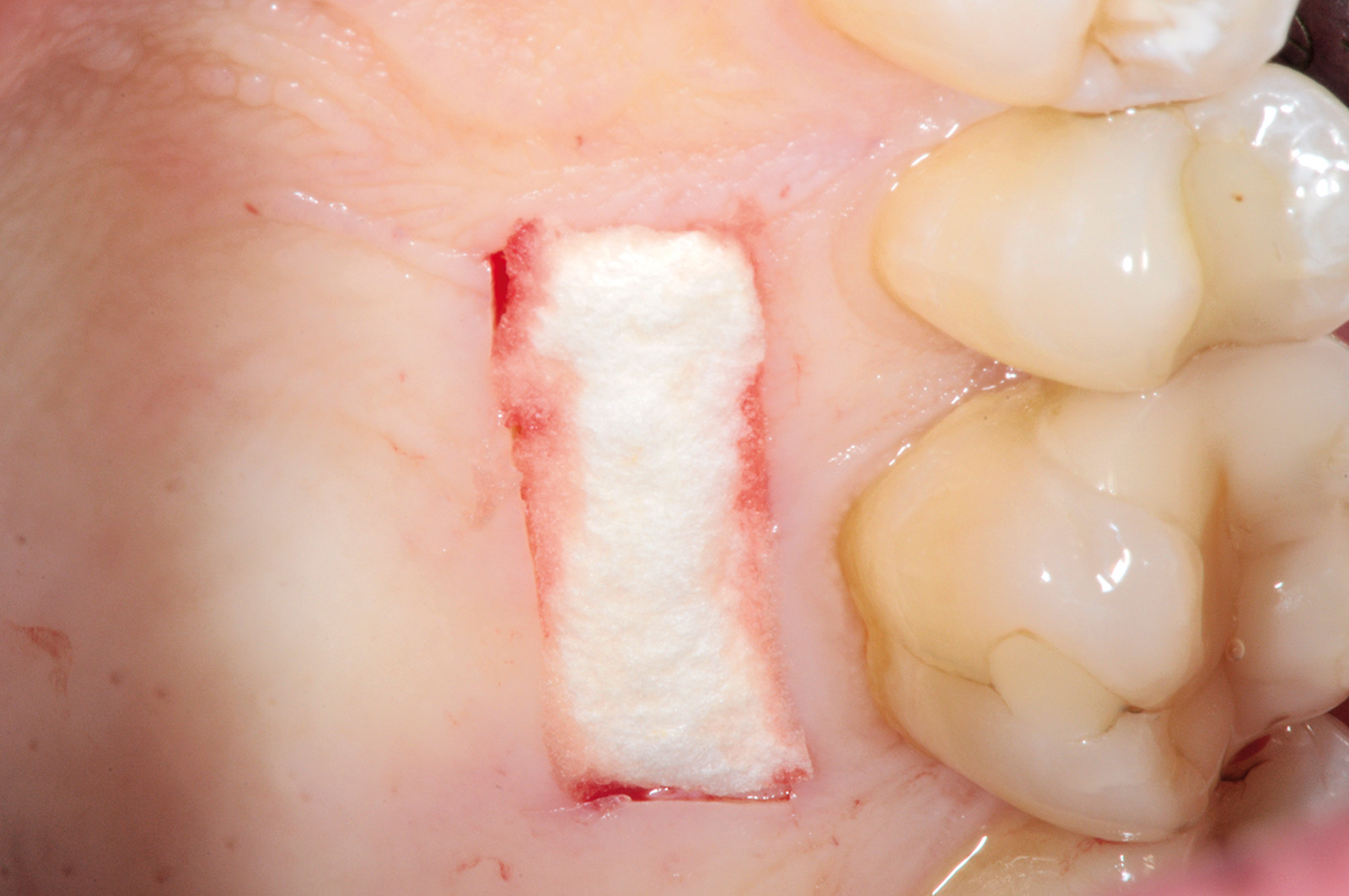
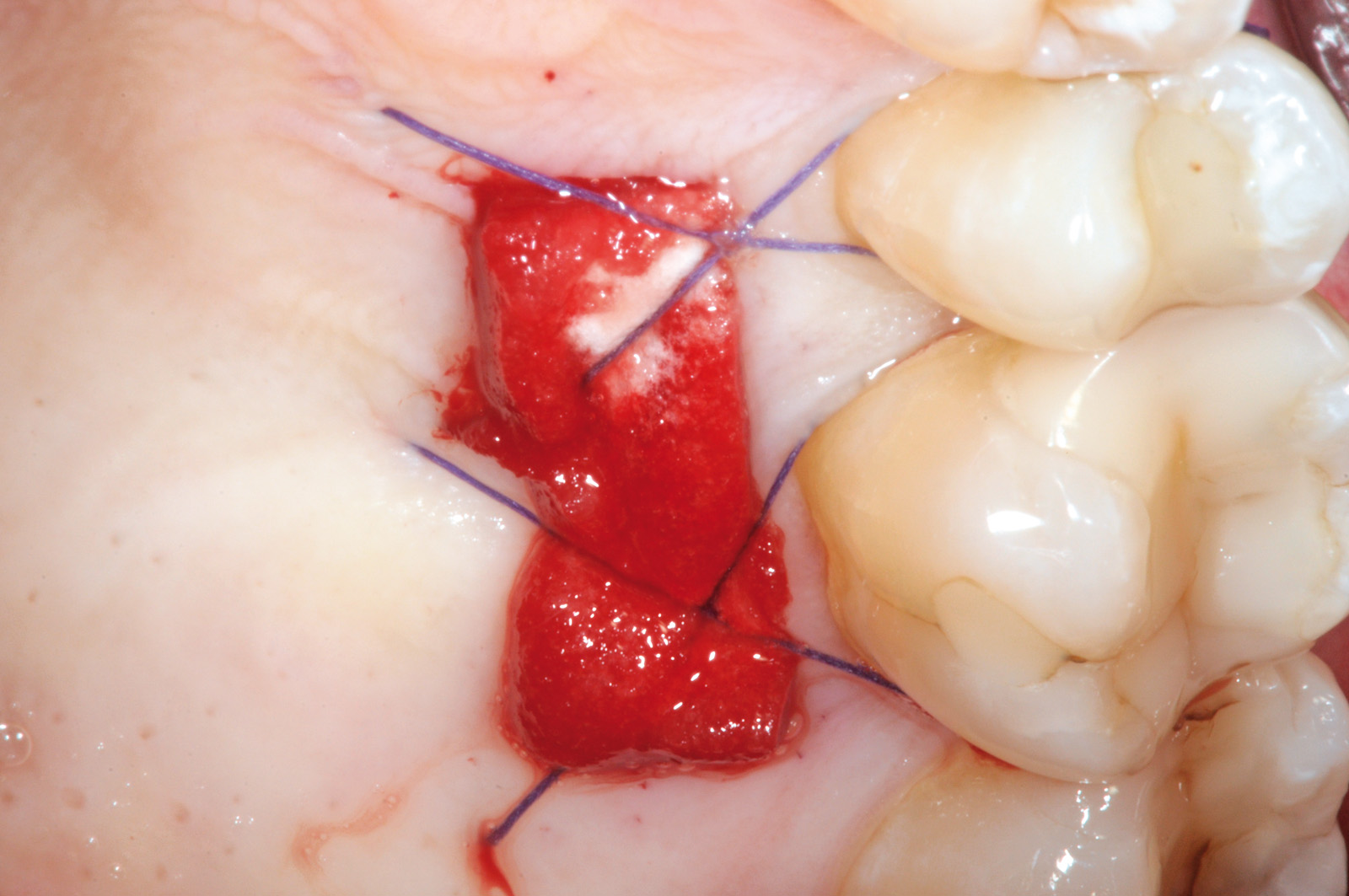
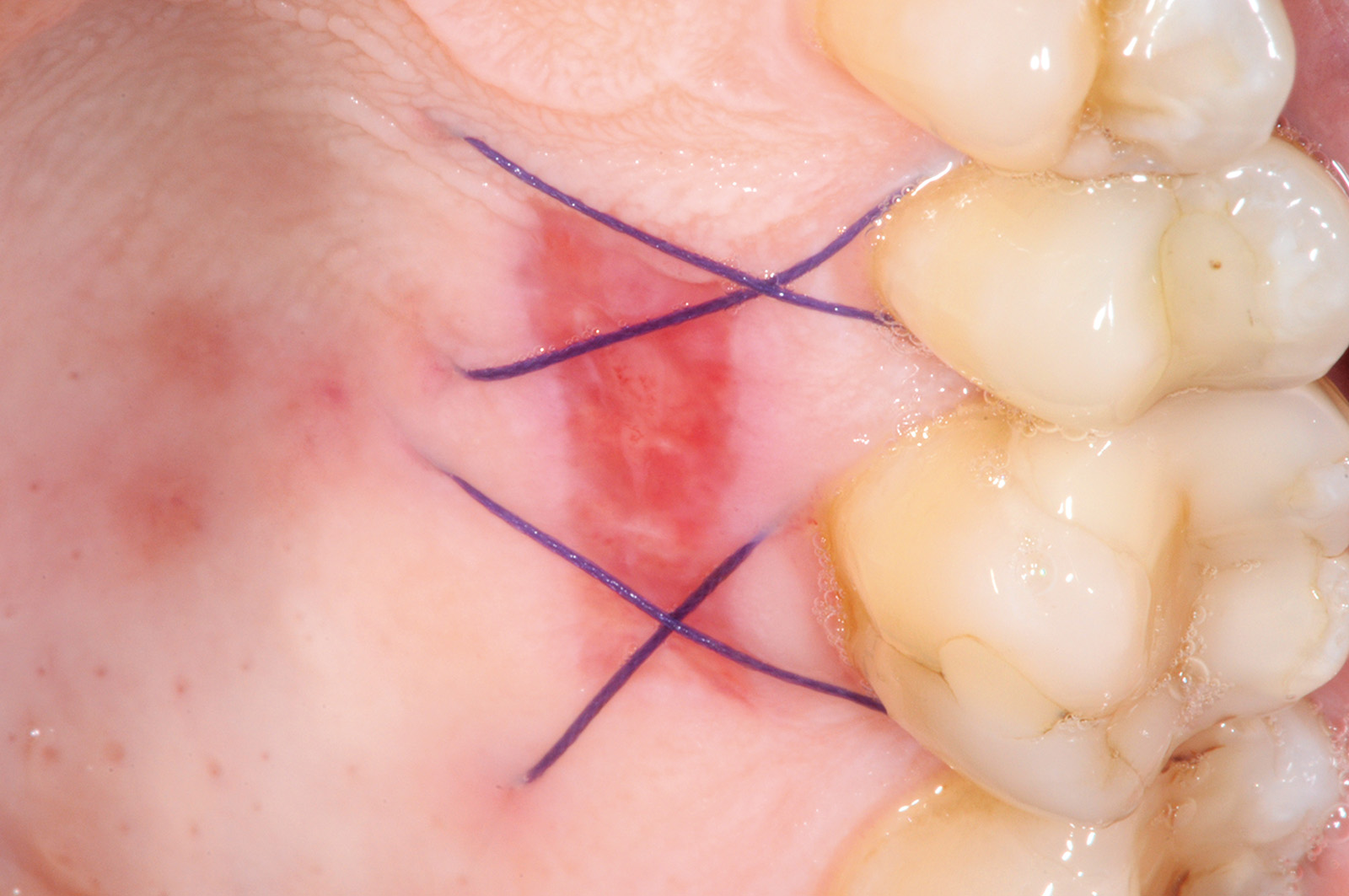
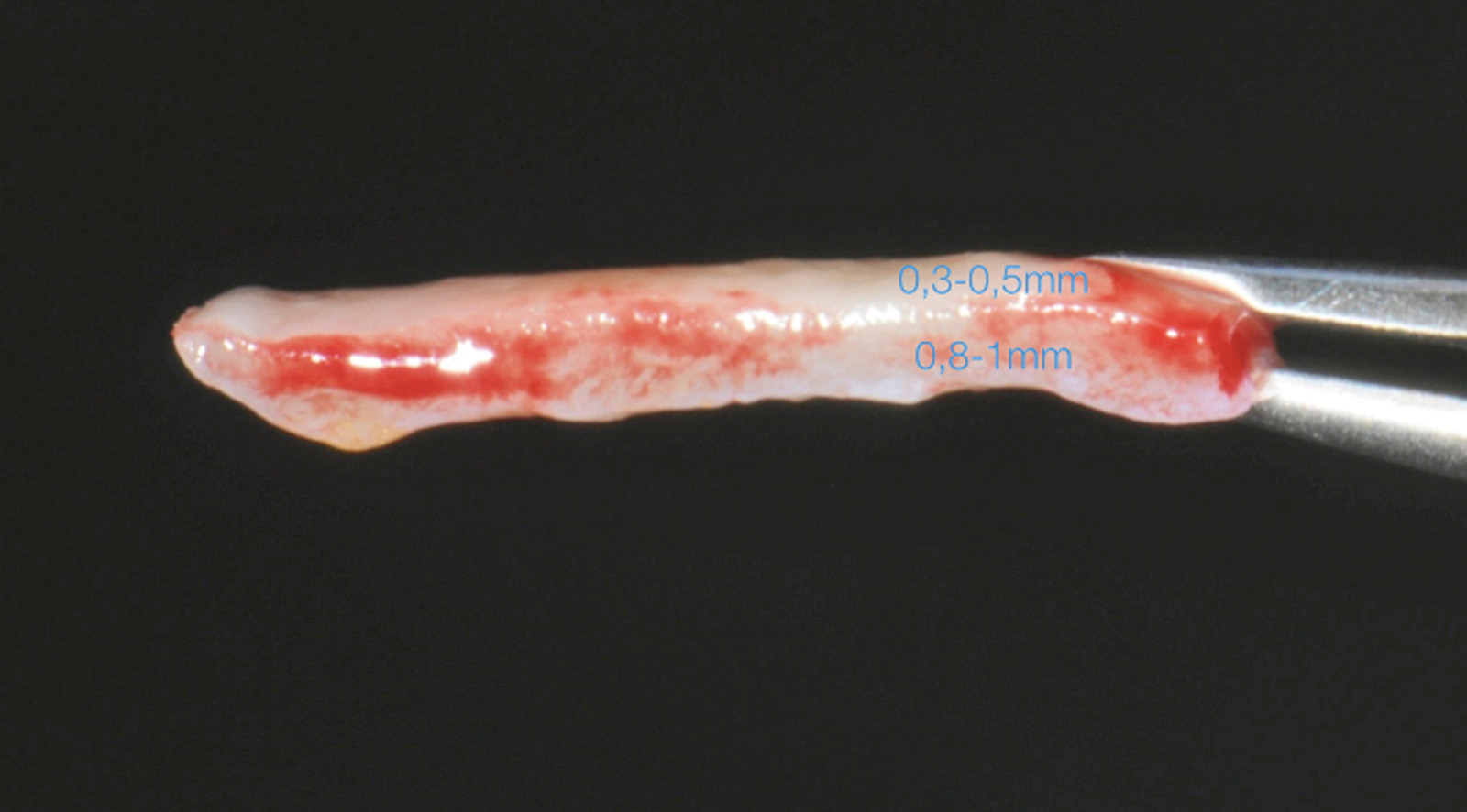
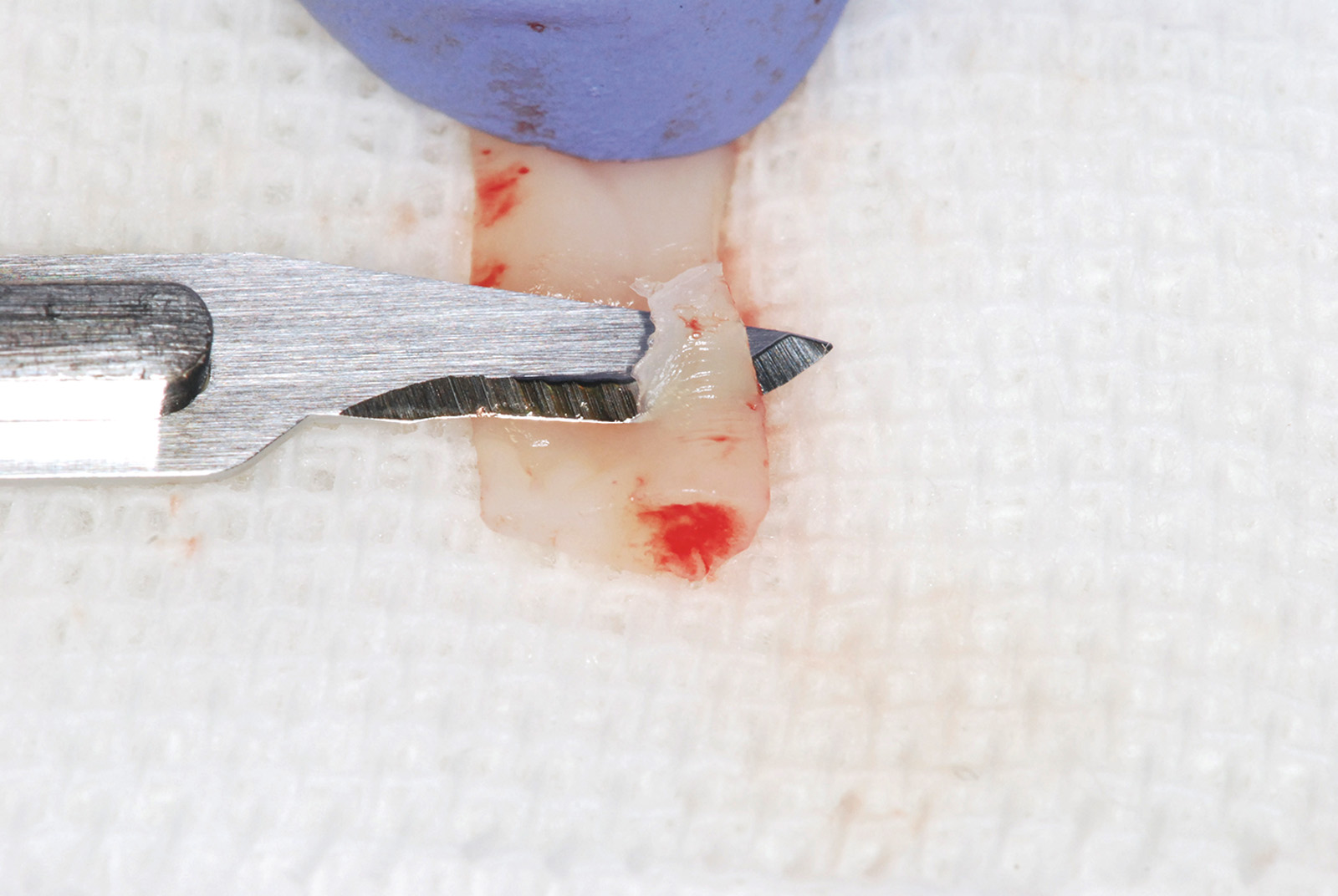
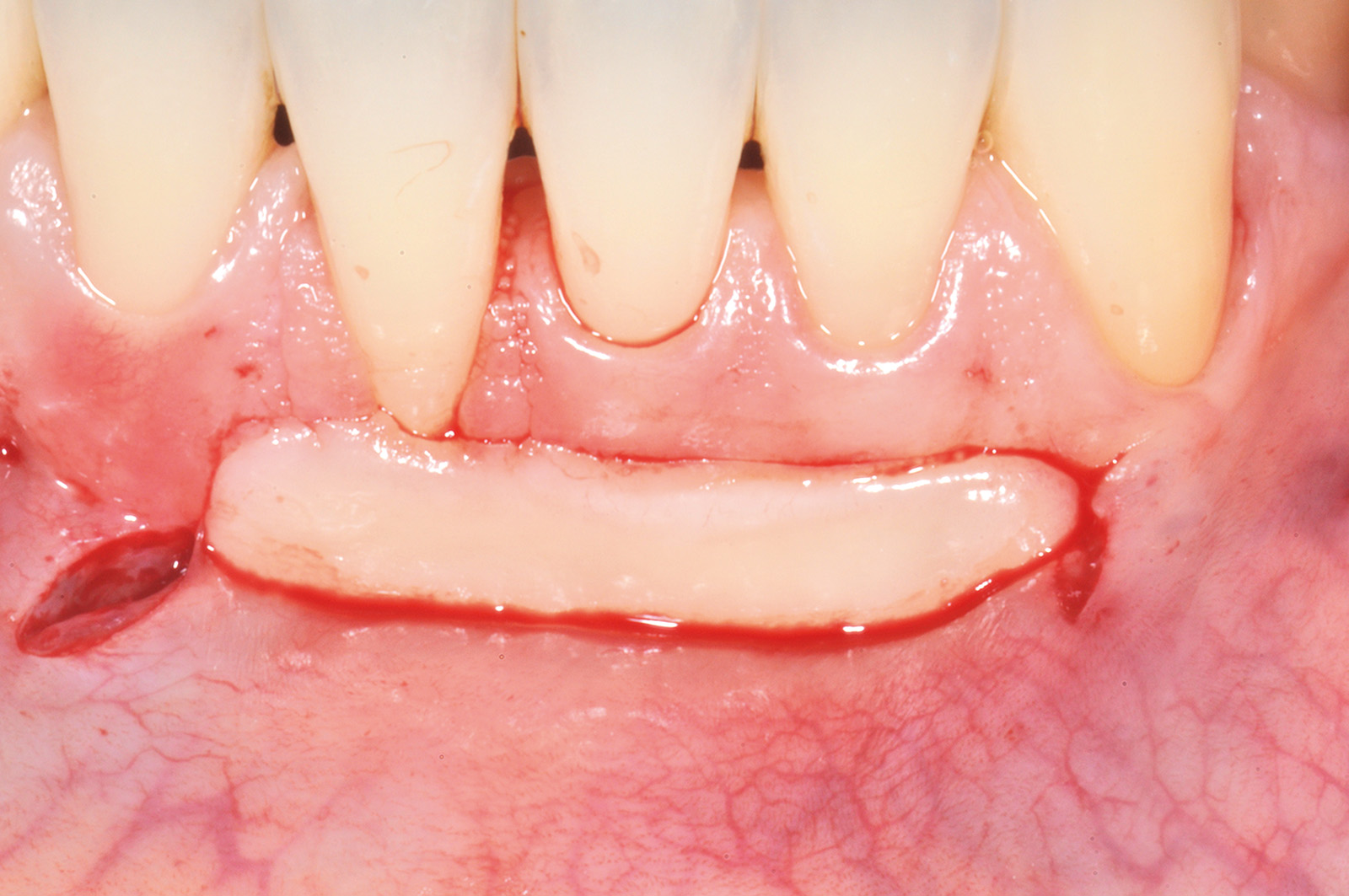
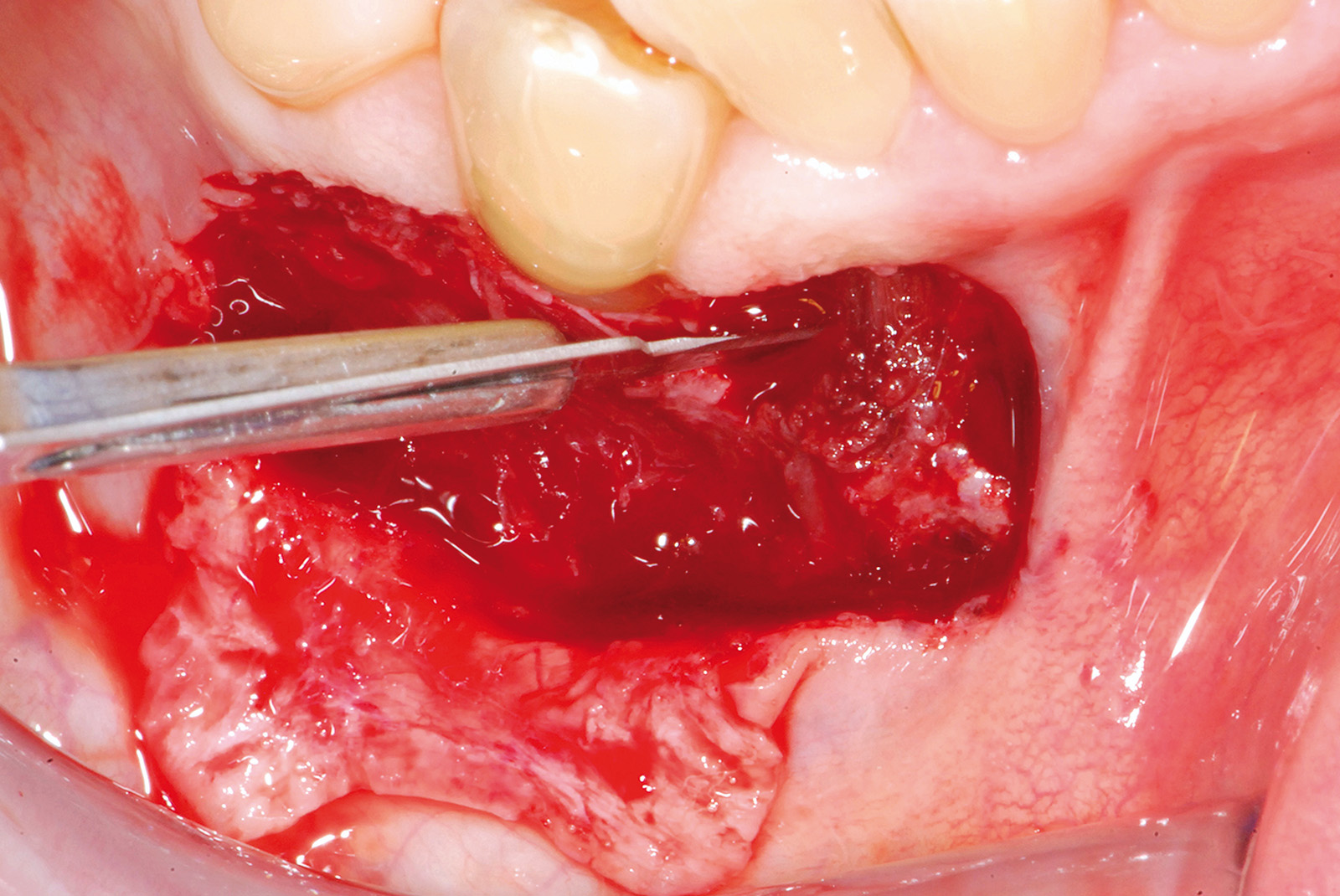
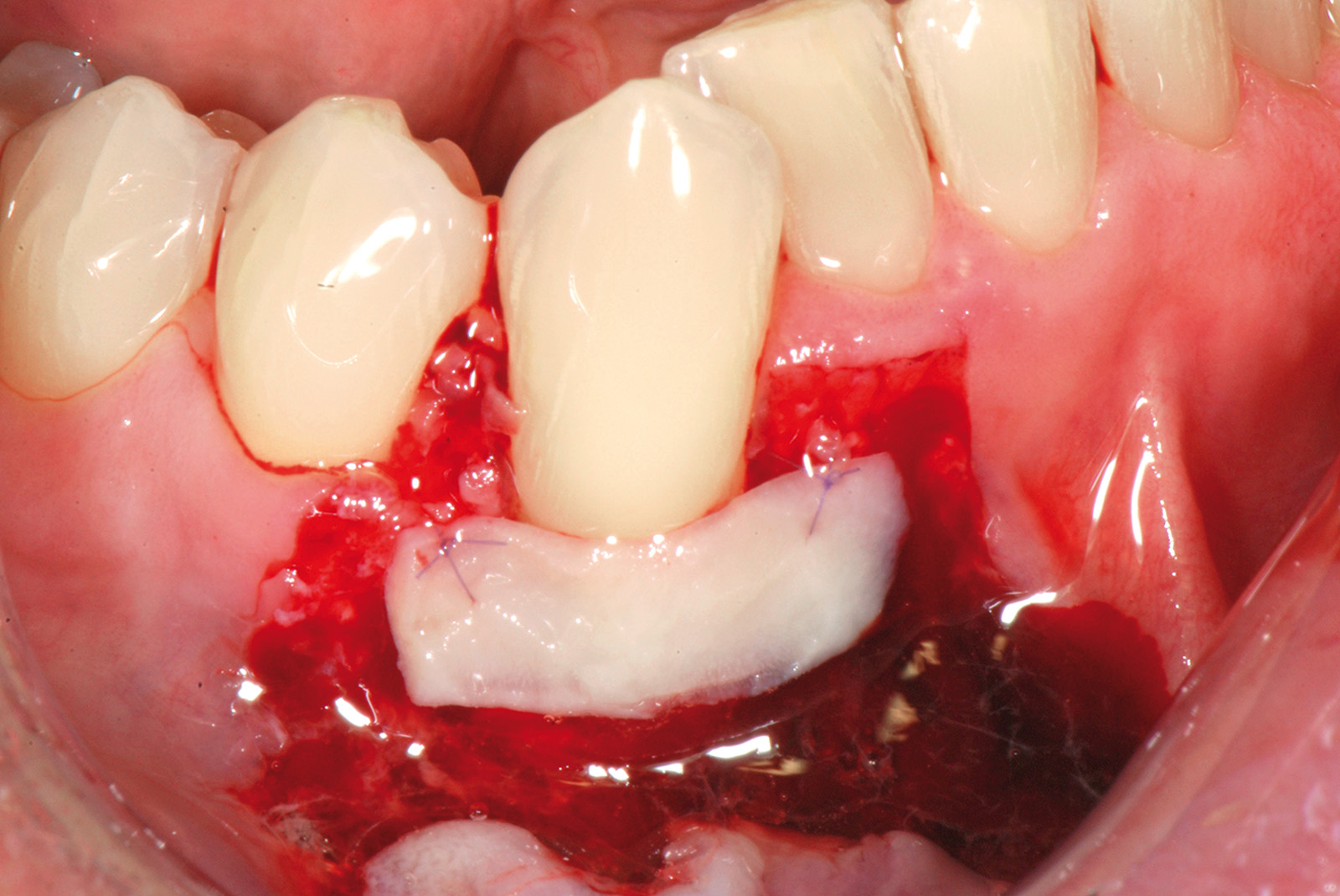
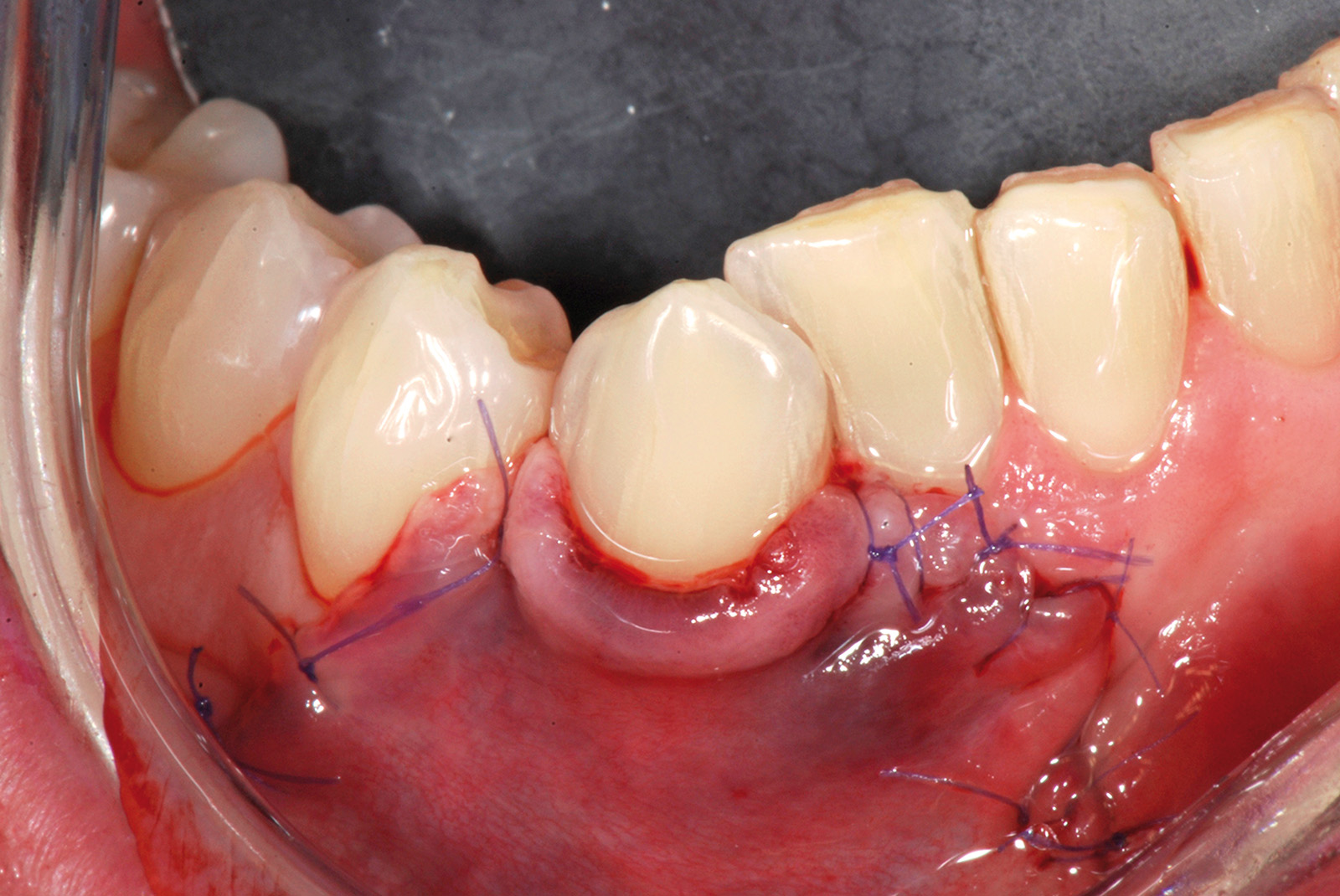
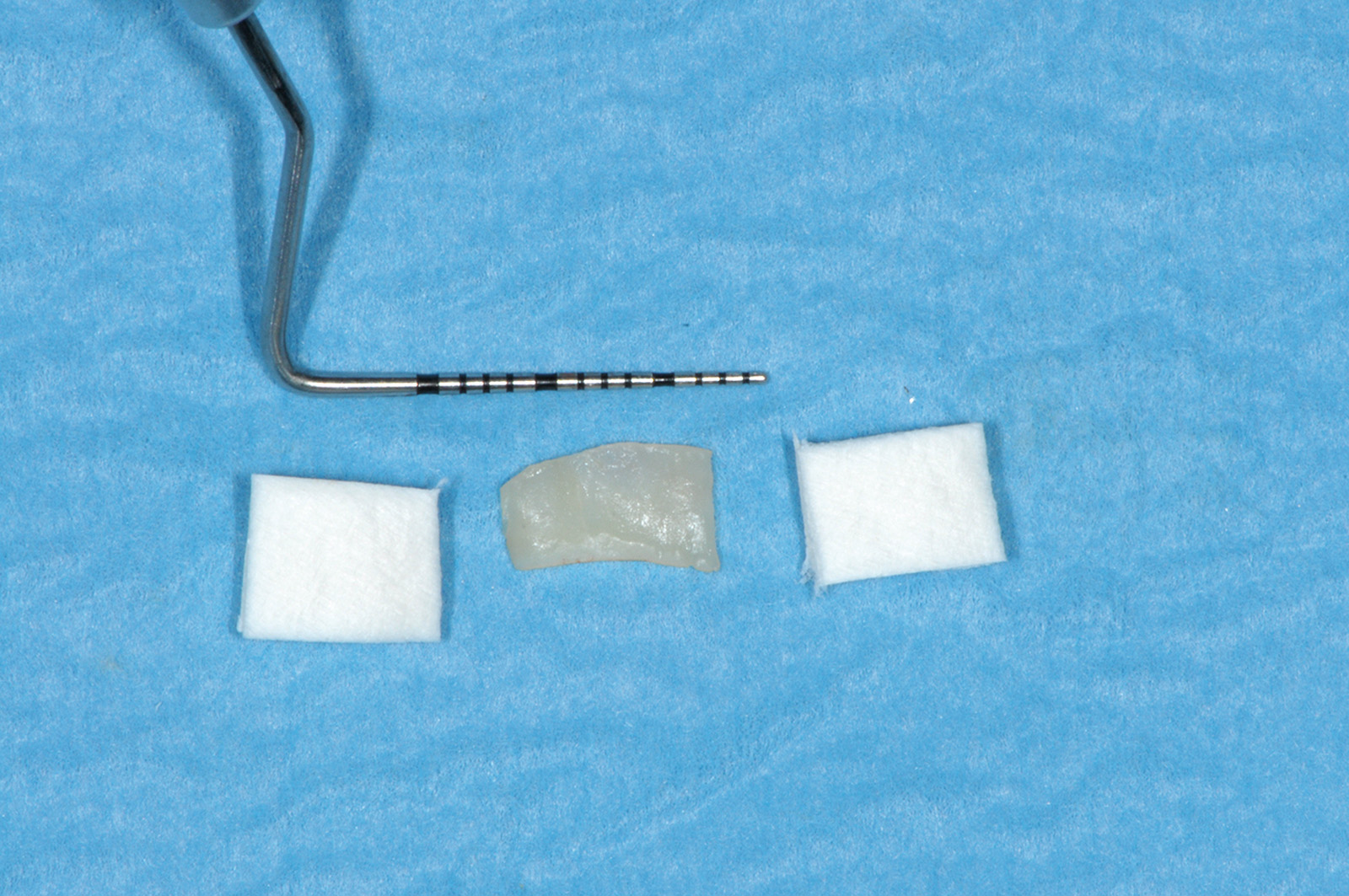
La terza incisione è quella orizzontale-apicale e per ultima si esegue l’incisione di rilascio verticale-distale che permette il distacco del prelievo dalla mucosa palatina (Figura 3). Il prelievo effettuato viene quindi posizionato su una garza sterile e bagnato con soluzione fisiologica. Sul letto dell’area di prelievo (Figura 4) si posiziona una matrice di collagene equino o una spugna di fibrina che deve avere le stesse dimensioni dell’innesto in modo da adattarsi perfettamente al sito (Figura 5). Successivamente il materiale viene stabilizzato con suture incrociate che permettono la compressione sul letto donatore e la conseguente emostasi (Figura 6). I vantaggi che ne derivano sono un miglior controllo del sanguinamento, una maggiore stabilizzazione del coagulo e la capacità di fornire un supporto strutturale al processo biologico di riparazione tissutale (Figura 7). Questo prelievo è formato da uno strato epiteliale di 0,3-0,5 mm che dovrà essere rimosso in una seconda fase extraorale lasciando integro lo spessore di connettivo sub-epiteliale, che risulta essere più denso e meno soggetto a contrazioni (Figura 8).
Con l’ausilio di sistemi ingrandenti e di una fonte luminosa posizionata perpendicolarmente rispetto al piano dove intendiamo disepitelizzare l’innesto procediamo all’identificazione dello strato epiteliale che appare più ruvido e lucido rispetto al connettivo che presenta una superficie più liscia (Figura 9). Può essere utile in questa fase bagnare l’innesto con soluzione fisiologica per dare risalto alle diverse proprietà delle due superfici e facilitare così il riconoscimento della porzione epiteliale da rimuovere. Con la lama del bisturi mantenuta parallela al piano di lavoro si cerca di rimuovere uniformemente lo spessore epiteliale senza asportare il connettivo sottostante. Questo tipo di prelievo ha il vantaggio di avere una profondità di incisione ridotta rispetto a quello connettivale e ciò si riflette nel decorso post-operatorio che vede minimizzata l’eventuale sintomatologia algica e il fastidio per il paziente16. I differenti utilizzi dell’innesto epitelio-connettivale verranno descritti nella parte dedicata alle tecniche chirurgiche proposte.
Tecniche chirurgiche proposte con l’utilizzo del prelievo epitelio-connettivale
Tecnica in due fasi
La tecnica in 2 fasi fu descritta originariamente nel 197517. Essa prevede una prima fase chirurgica in cui viene eseguito un innesto libero epitelio-connettivale per aumentare il tessuto cheratinizzato apicale all’esposizione radicolare e una seconda fase in cui il tessuto innestato viene spostato coronalmente a copertura della recessione gengivale. Questa tecnica non è ovviamente gradita al paziente poiché comporta due fasi chirurgiche. Ci sono tuttavia delle condizioni locali che rendono necessario ricorrervi. Esse possono distinguersi in condizioni che controindicano l’esecuzione di lembi peduncolati (coronali o laterali) e situazioni che sconsigliano l’attuazione di un innesto gengivale come tecnica di ricopertura radicolare. Le controindicazioni all’approccio peduncolato sono: l’assenza di tessuto cheratinizzato apicale e/o laterale all’esposizione radicolare, la presenza di frenuli a inserzione marginale, la presenza di cleft gengivali bianche che si estendono nella mucosa alveolare e di un vestibolo poco profondo. Le condizioni locali che sconsigliano l’esecuzione di un innesto gengivale come tecnica di ricopertura radicolare sono la presenza di esposizioni radicolari ampie e profonde, in cui la prevedibilità di ricopertura radicolare è scarsa, e di sondaggi vestibolari profondi associati a recessioni gengivali.
Caso 1: esempio di innesto libero epitelio-connettivale spostato coronalmente in una seconda fase chirurgica
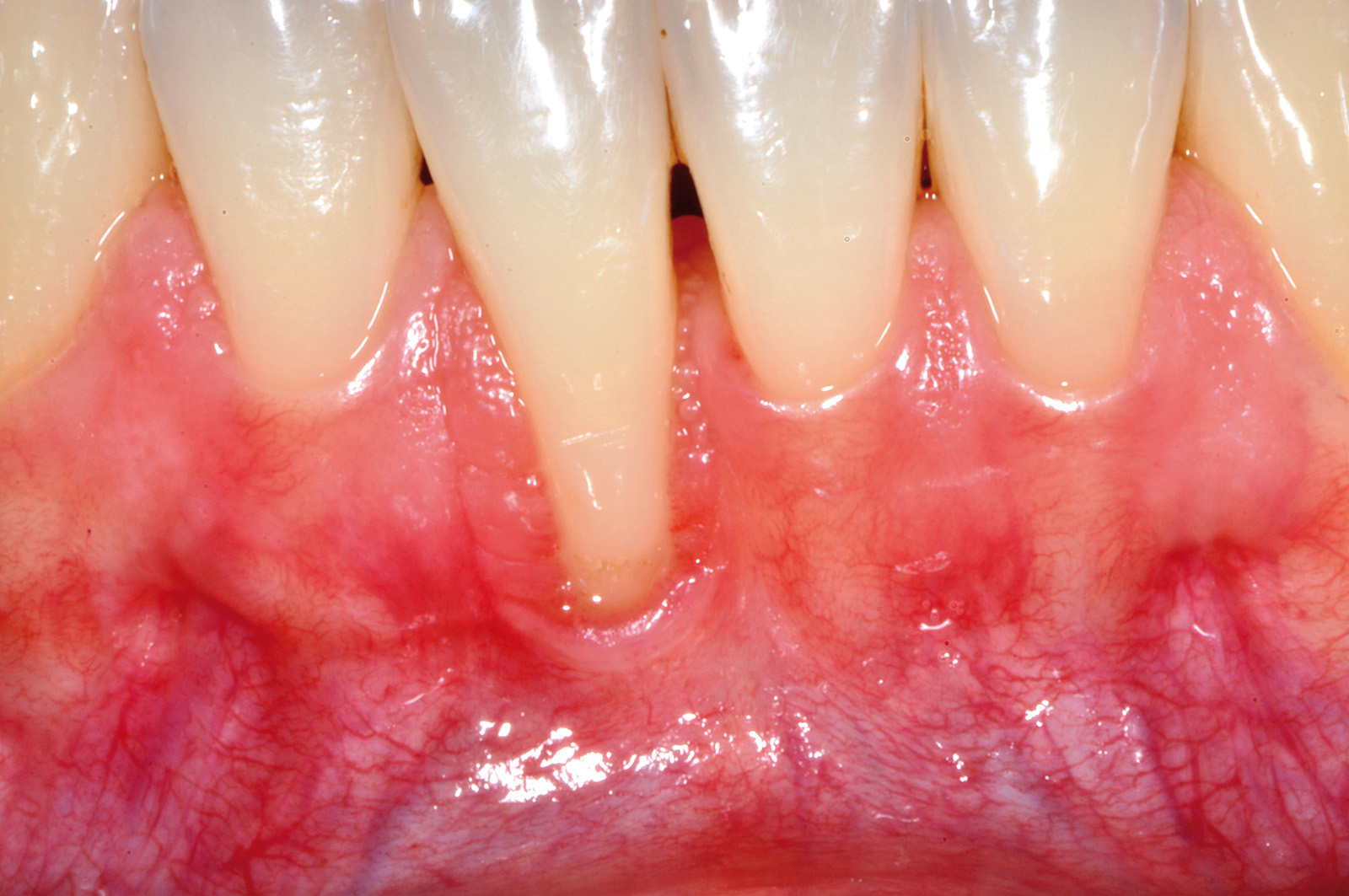
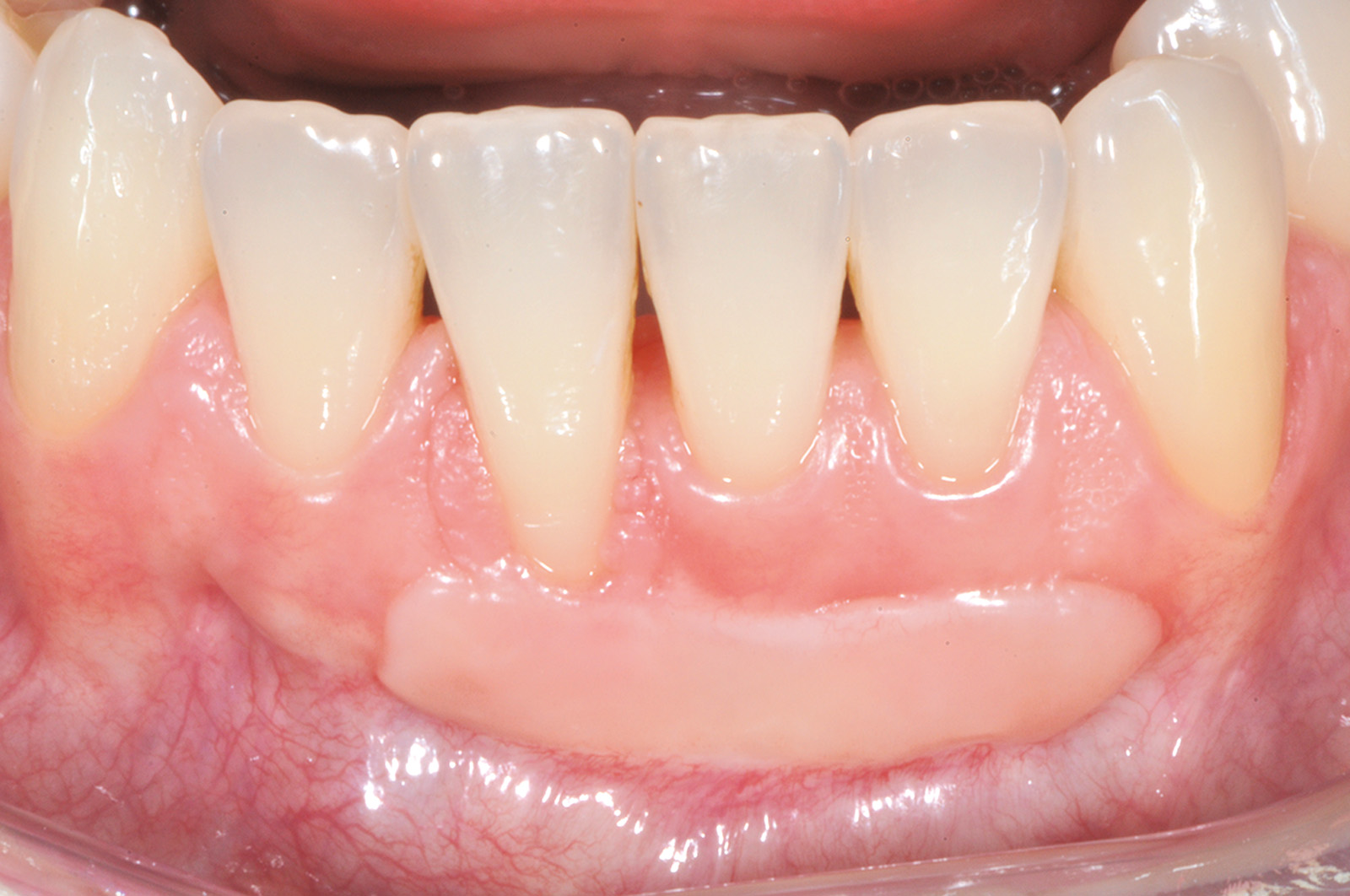
Nel caso clinico descritto, a causa della recessione gengivale profonda a carico dell’elemento 4.1 (Figura 10), si dovrebbe ricorrere a innesti gengivali liberi molto grandi in senso apico-coronale, che comporterebbero notevoli fastidi e dolori per il paziente, scarsa prevedibilità di ricopertura radicolare e risultati estetici sfavorevoli con notevole disallineamento della giunzione mucogengivale. La mancanza di gengiva cheratinizzata apicale o laterale alla recessione sull’elemento 4.1 non permette di disegnare un lembo peduncolato senza il rischio di creare recessioni sui denti adiacenti. Si decide quindi di procedere con una tecnica chirurgica divisa in due fasi operatorie. La prima è caratterizzata dalla preparazione di un letto ricevente incidendo a spessore parziale un lembo trapezoidale delimitato da un’incisione orizzontale e due incisioni verticali di rilasciamento. L’incisione orizzontale viene eseguita a livello dell’estensione più apicale della recessione gengivale su 4.1 (in mucosa alveolare) e si estende anche all’altezza degli elementi 3.1 e 3.2 che necessitano di un incremento della gengiva aderente. Le incisioni verticali vengono eseguite al termine di quella orizzontale e si estendono, lievemente divergenti, per circa 4-5 mm nella mucosa di rivestimento del labbro. Il lembo viene scollato a spessore parziale fino a esporre circa 5 mm di periostio apicale alla deiscenza ossea per poi eliminare il tessuto mucoso che residua dalla preparazione del letto ricevente mediante l’uso di forbicine micro-chirurgiche (Figura 11).
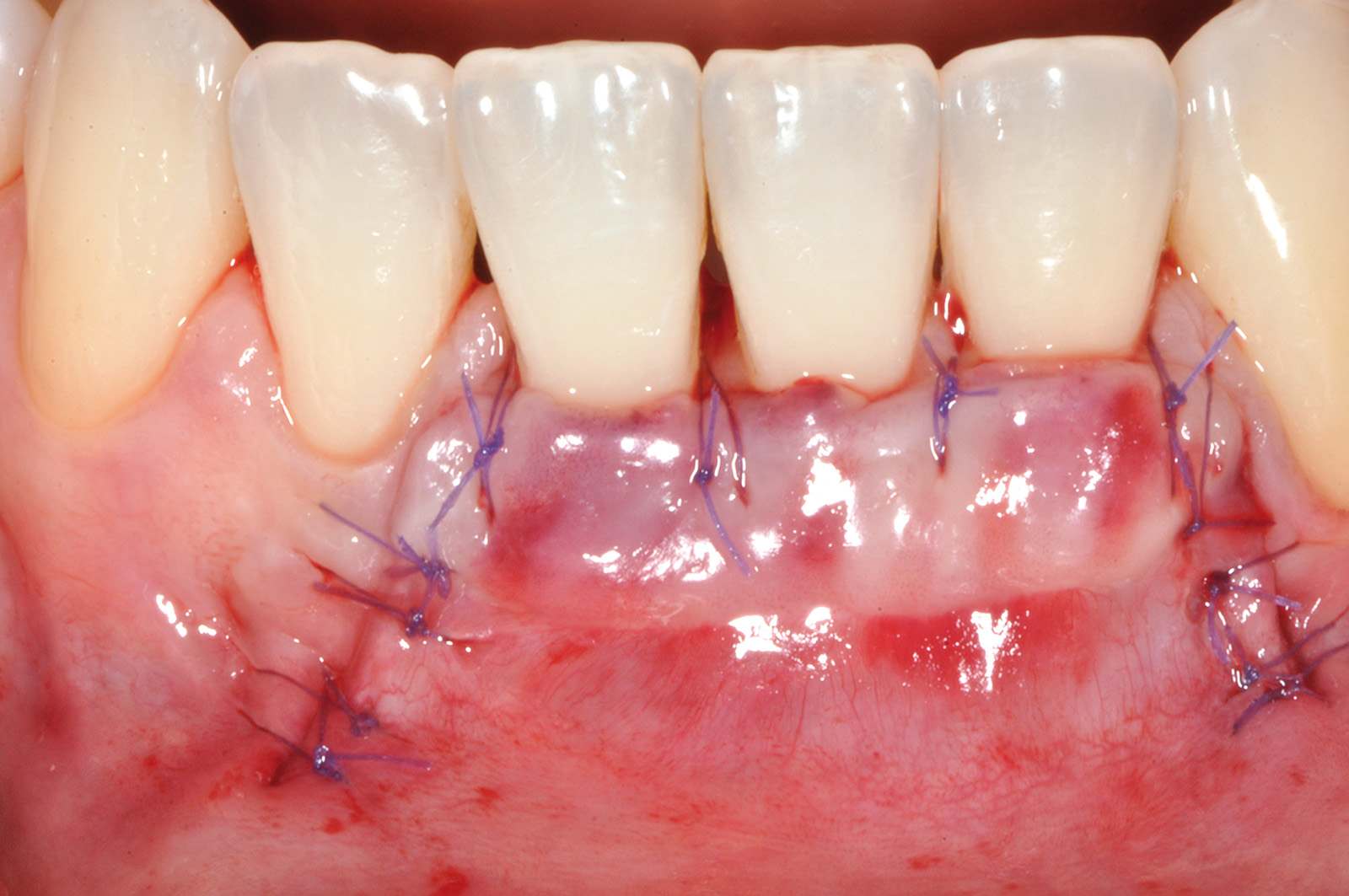
Dopo la preparazione del letto ricevente, l’esposizione radicolare al 4.1 appare molto profonda. Questa influenzerebbe la dimensione apico-coronale di un innesto gengivale posto a copertura radicolare, mentre non condiziona la dimensione dell’innesto gengivale usato per la tecnica in 2 fasi. La sua dimensione apico-coronale è infatti uguale all’altezza del tessuto cheratinizzato dei denti adiacenti, indipendentemente dalla profondità della deiscenza ossea, e il suo spessore è di circa 1 mm. L’innesto viene suturato sul periostio apicale alla deiscenza ossea all’altezza degli elementi 4.1, 3.1 e 3.2 (Figura 12). Poiché esso non viene posto a ricopertura della radice, non si deve eseguire alcuna levigatura radicolare che provocherebbe un aumento della sensibilità post-operatoria nel periodo precedente alla seconda fase chirurgica. L’innesto viene suturato con punti staccati al tessuto cheratinizzato dei denti sani adiacenti e viene stabilizzato con suture a bretella ancorate al periostio e sospese intorno al cingolo linguale dei denti coinvolti. Non viene fatto nessun tentativo di ricopertura radicolare per ridurre al minimo il rischio di necrosi e la contrazione del tessuto innestato. La seconda fase chirurgica viene eseguita non prima di 4 mesi dall’innesto gengivale (Figura 13). Essa consiste in un lembo spostato coronalmente con disegno trapezoidale. L’incisione orizzontale segue l’andamento del margine coronale del tessuto innestato, che si trova apicale all’esposizione radicolare su 4.1. Le due incisioni verticali iniziano all’estremità di quella orizzontale, seguono anch’esse il tessuto innestato e si estendono per 3-5 mm nella mucosa di rivestimento del labbro (Figura 14).
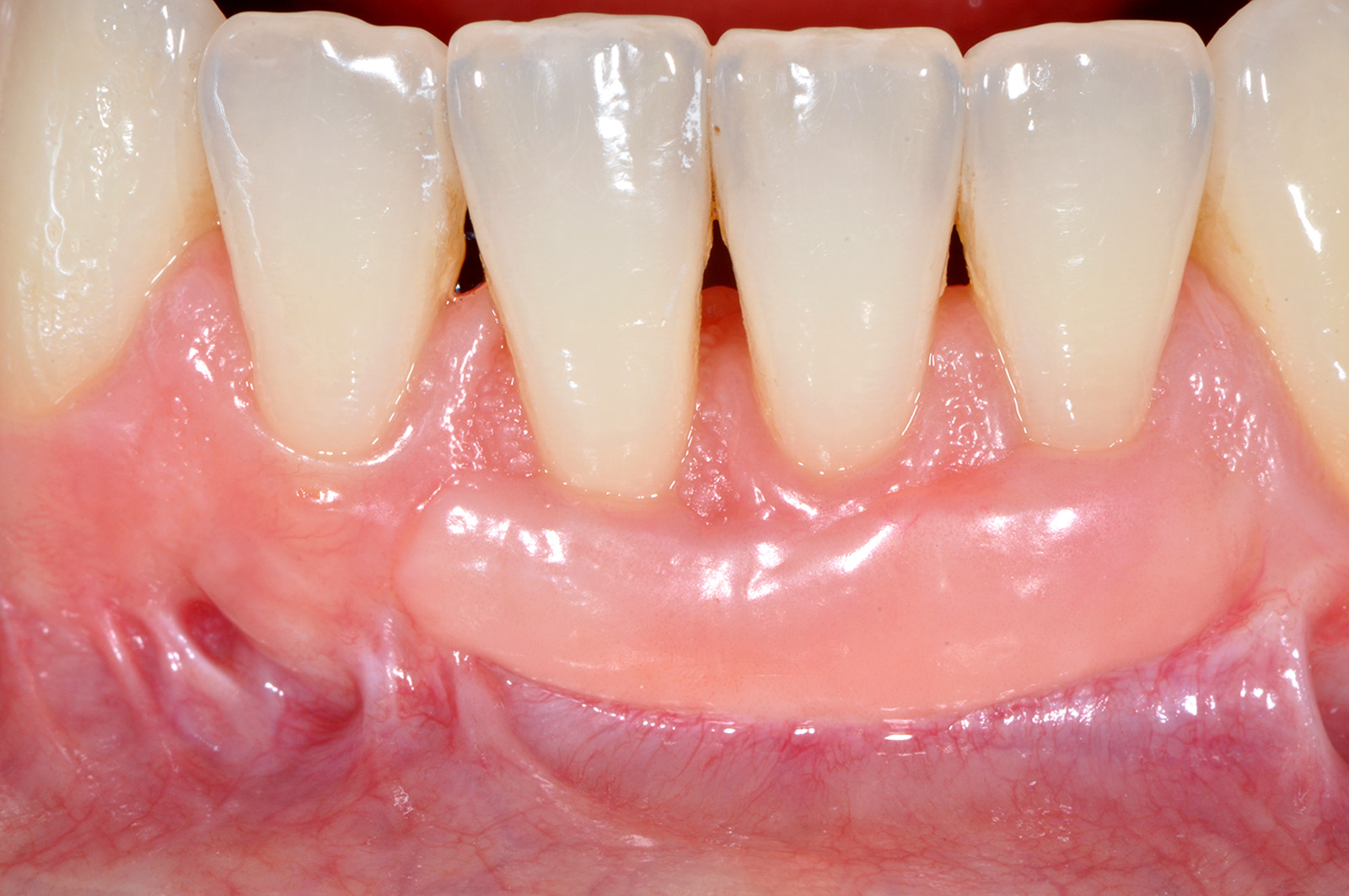
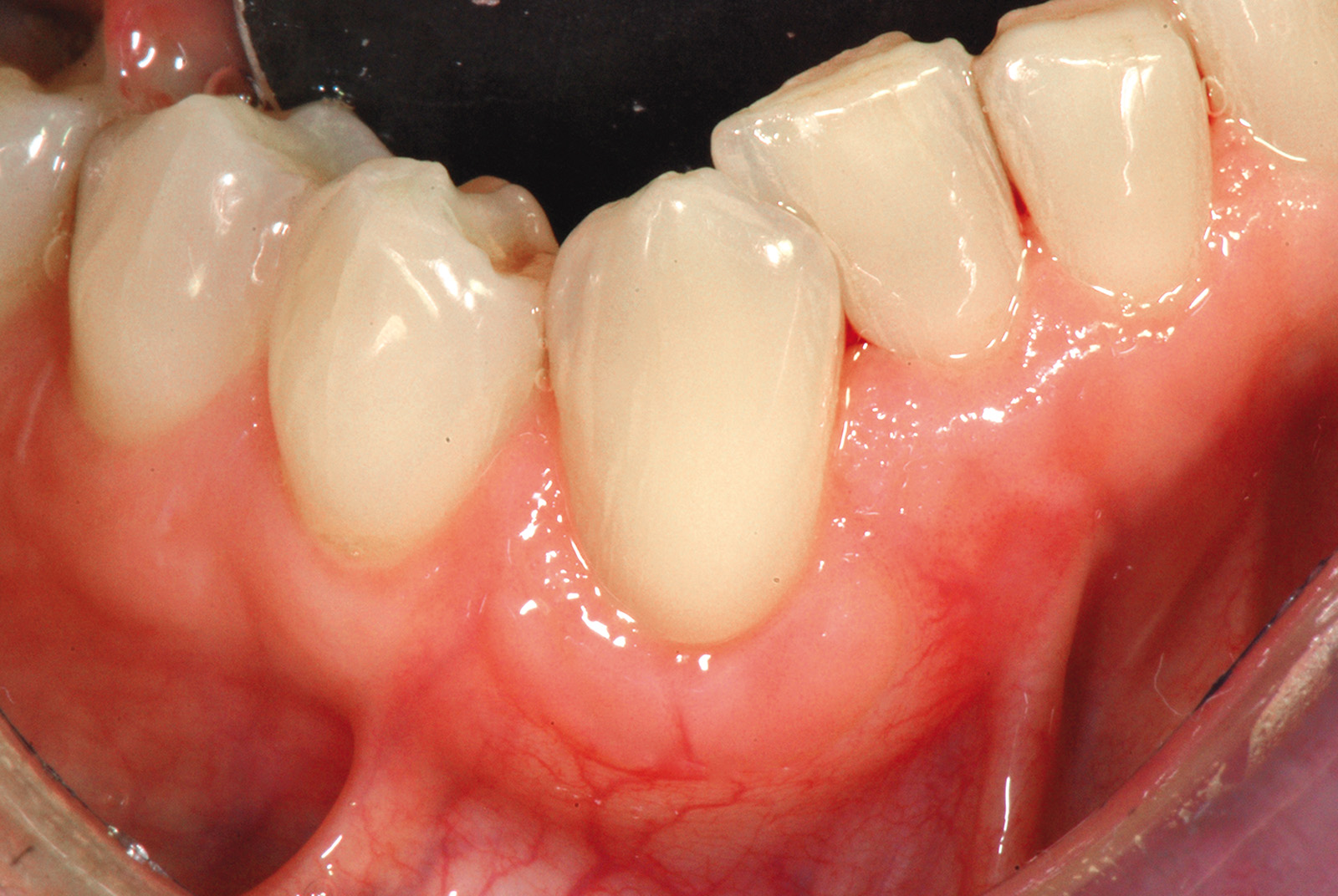
Queste incisioni separano l’area innestata dai tessuti molli adiacenti. Il lembo viene scollato a spessore misto ponendo particolare attenzione alla “nuova” giunzione mucogengivale, cioè la linea di confine apicale tra tessuto innestato e mucosa di rivestimento del labbro. Apicalmente alla giunzione mucogengivale lo scollamento del lembo procede prima profondo e poi superficiale, per consentire lo spostamento coronale del lembo dopo avere accuratamente levigato la superficie radicolare esposta. Tutto il tessuto molle compreso tra l’incisione orizzontale del lembo e i vertici delle papiIle anatomiche viene disepitelizzato per preparare il letto ricevente del lembo spostato coronalmente. Il lembo verrà suturato con punti singoli ancorati al periostio sottostante sugli scarichi verticali e con suture sospese ancorate al cingolo linguale degli incisivi per poter far aderire le papille chirurgiche sulle porzioni tessutali disepitelizzate (Figura 15). A distanza di 75 giorni è riconoscibile il cospicuo aumento di gengiva cheratinizzata a copertura dell’elemento 4.1 e a protezione degli elementi 3.1 e 3.2 (Figure 16a-16b).
Tecnica bilaminare
Quella bilaminare è una delle tecniche di copertura radicolare più usate in caso di recessione; consiste nel prelievo di un innesto di tessuto connettivo effettuato nello spessore del palato che viene applicato a livello di un’esposizione radicolare/implantare e successivamente coperto da un lembo mucoso che può essere ricavato o in sede apicale alla recessione e avanzato coronalmente (lembo spostato coronalmente) o dal tessuto cheratinizzato laterale alla recessione e fatto avanzare lateralmente (lembo spostato lateralmente). Nel protocollo di esecuzione della tecnica bilaminare esistono numerose variabili che possono interessare l’innesto (dimensioni, spessore ecc.) o piuttosto il lembo (lembo avanzato coronalmente, lateralmente, lateralmente e coronalmente, bipapillare ecc.)18. Il vantaggio biologico dell’utilizzo di questa tecnica risiede nell’apporto ematico offerto all’innesto dal lembo di copertura. Il vantaggio clinico risiede invece nel fatto che il risultato estetico non è ostacolato dalla guarigione dell’innesto poiché viene coperto dal lembo che offre una mimetizzazione ottimale con il tessuto adiacente, risultando al termine di guarigione dei tessuti morfologicamente ed esteticamente uniforme al resto della gengiva adiacente.
Questa tecnica è indicata in diversi quadri clinici che hanno in comune una banda di tessuto cheratinizzato apicale o laterale alla recessione risultante in altezza e/o in spessore non sufficiente per realizzare un semplice lembo spostato coronalmente o lateralmente. Oltre a questo caso, trovano indicazione alla tecnica bilaminare quelle recessioni che si accompagnano a elementi che presentano radici prominenti e vestibolarizzate, pigmentate e/o affette da lesioni cervicali non cariose tipo abrasione nella porzione cervicale (si veda il Caso 2), elementi protesizzati e/o presenza di margini implantari scoperti. I dati dalla letteratura riportano percentuali di ricopertura radicolare con innesti gengivali liberi dal 53% al 95%18,19, ma a causa della bassa predicibilità e dello scarso risultato estetico non ne raccomandano l’uso20. Il risultato estetico è infatti migliore utilizzando un lembo peduncolato per ricoprire l’innesto (tecnica bilaminare)21-24. Studi comparativi hanno riportato che con innesti di tessuto connettivo si ottengono percentuali maggiori di ricopertura radicolare (80-85%) rispetto agli innesti gengivali liberi (43-53%)25,26. La tecnica bilaminare originale descritta da Raetzke22 è stata successivamente modificata per garantire risultati di ricopertura radicolare più estetici e più predicibili. Alcuni autori hanno utilizzato una busta21,22 o un lembo riposizionato27 per coprire parzialmente l’innesto epitelio-connettivale. Altre tecniche prevedevano lembi spostati coronalmente con o senza incisioni verticali di rilasciamento6,28 o lembi con spostamento laterale delle papille29 per coprire gli innesti di tessuto connettivo. Successivamente è stata proposta una modifica della tecnica bilaminare utilizzando un innesto di tessuto connettivo ridotto in spessore e in dimensione apico-coronale e posizionato apicalmente alla giunzione smalto-cemento. Questa modifica è stata proposta per evitare che l’innesto, se di dimensioni troppo elevate, possa influire negativamente sulla vascolarizzazione del lembo portando all’esposizione dell’innesto stesso30. Obiettivo delle tecniche bilaminari è migliorare il risultato estetico mascherando l’aspetto bianco cheratosico che si ottiene utilizzando una tecnica di innesto epitelio-connettivale31.
Caso 2: esempio di lembo riposizionato coronalmente associato a un innesto connettivale posizionato alla CEJ (Cemento-Enamel Junction)
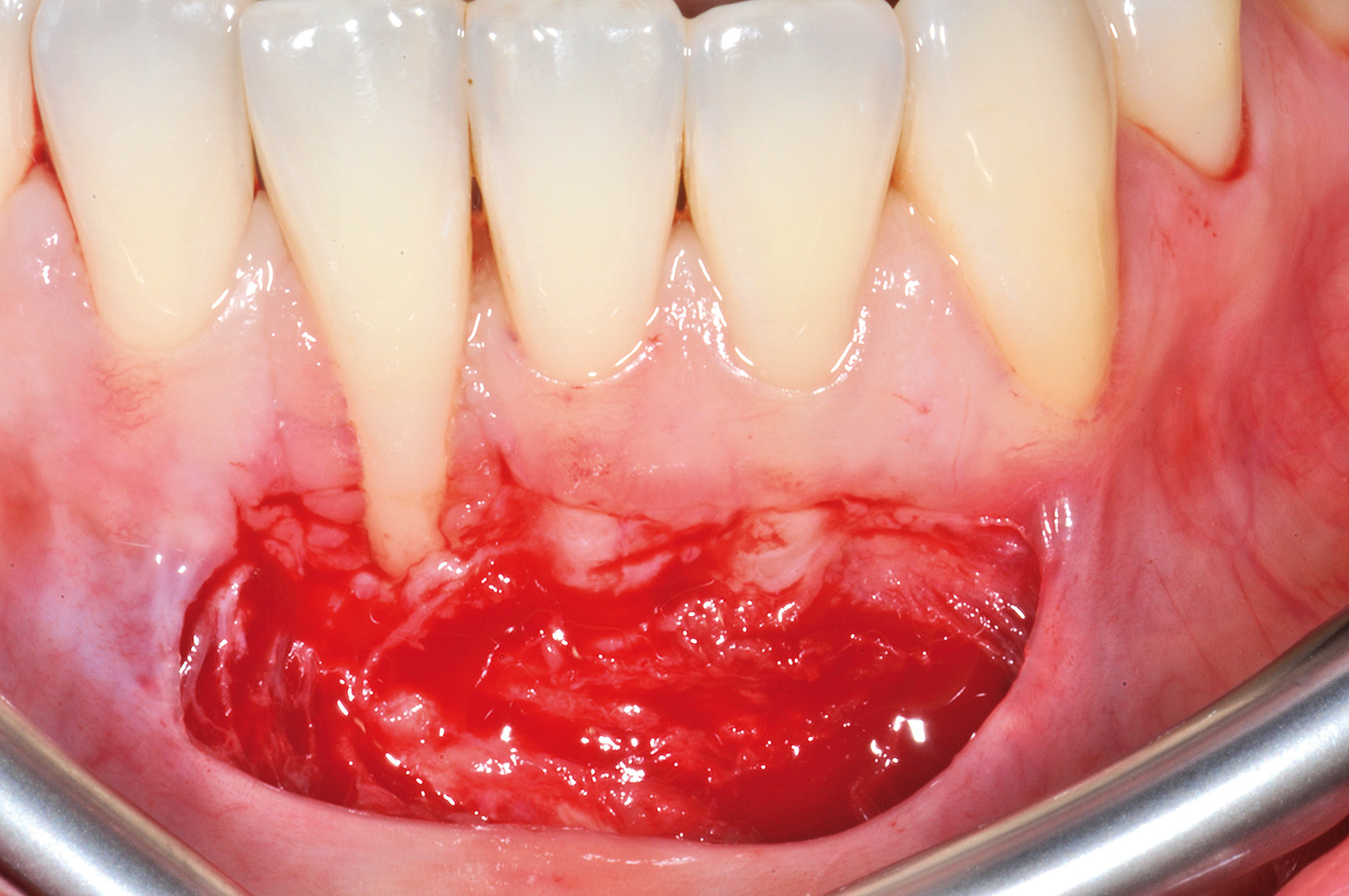
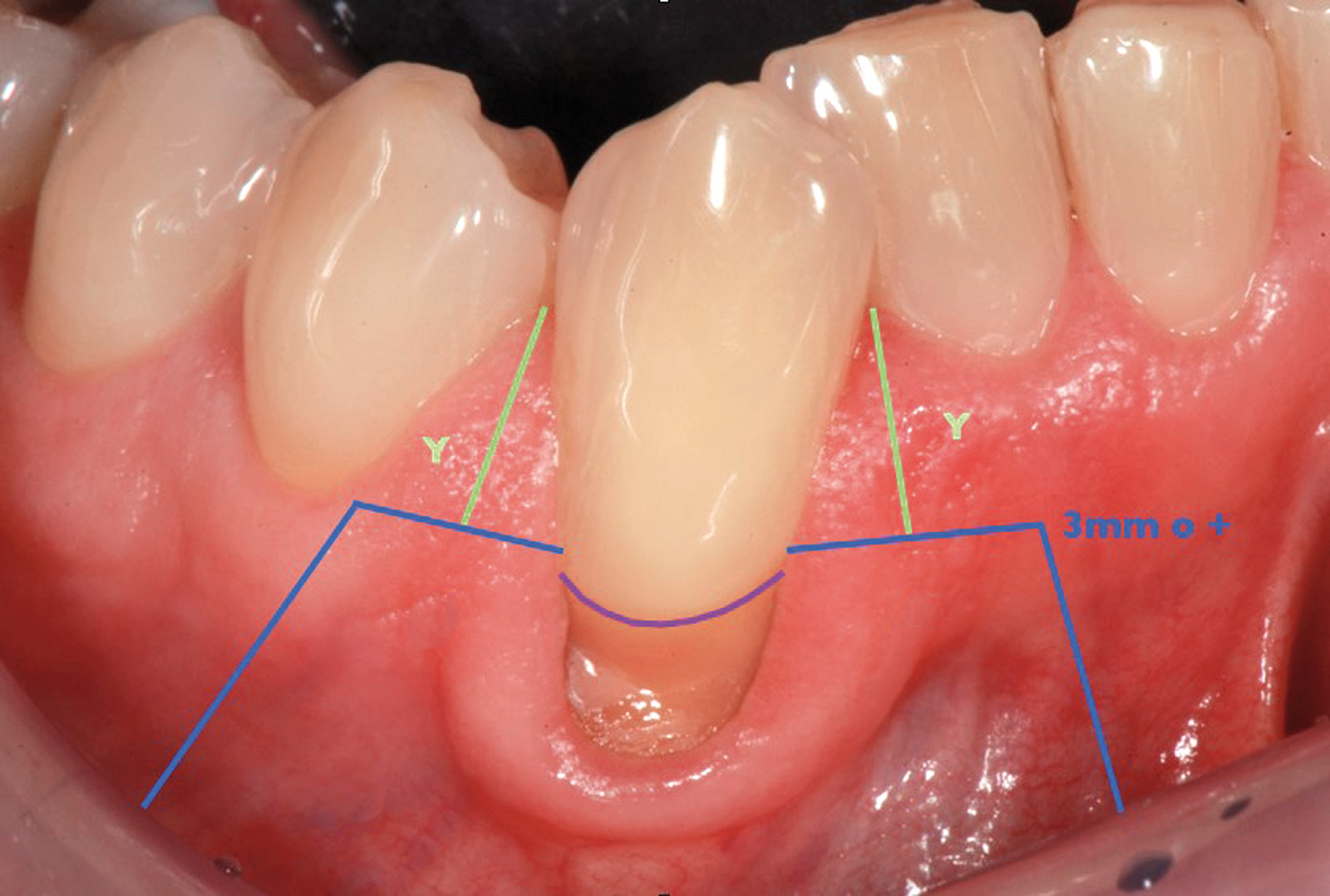
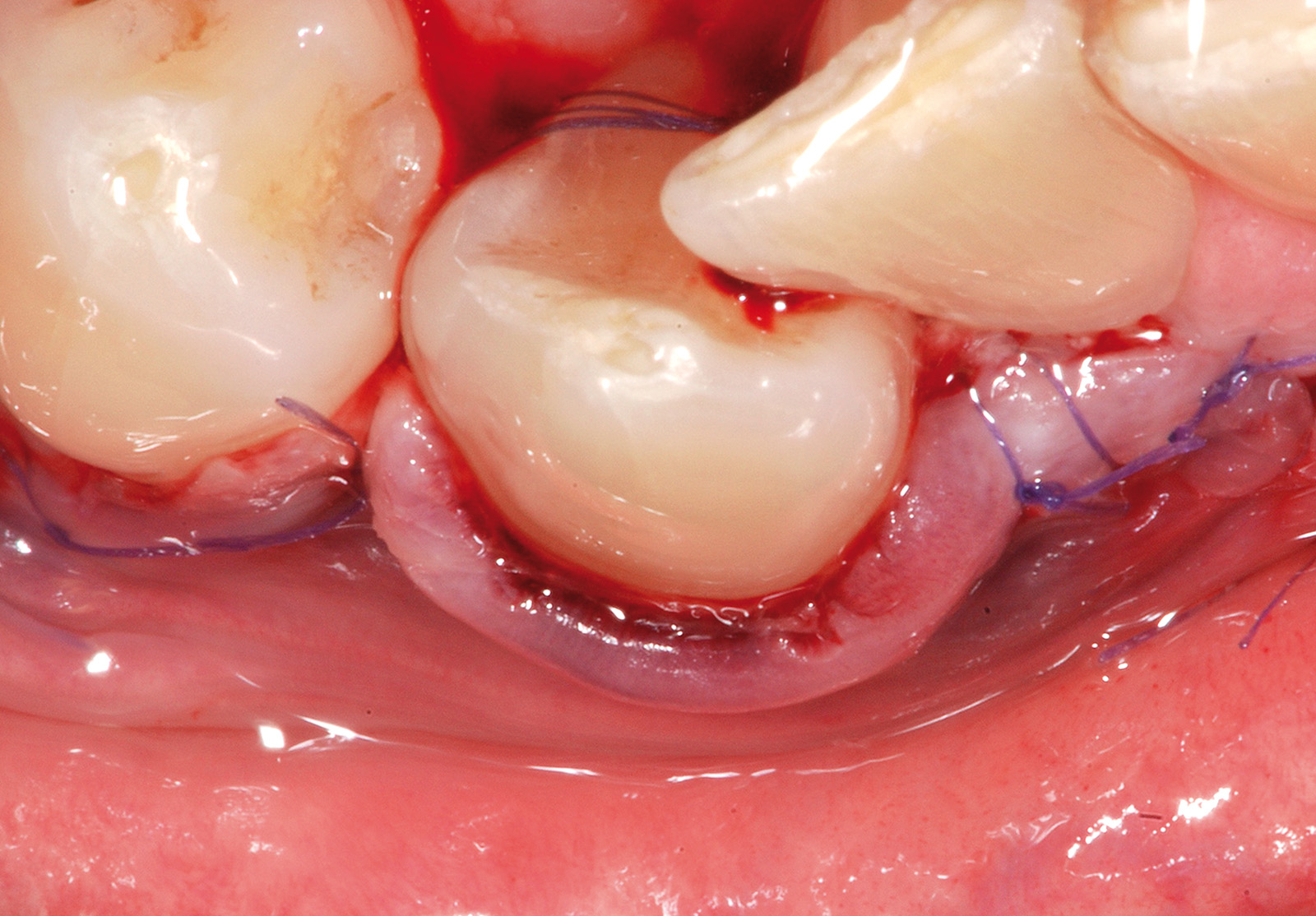
Nel secondo caso clinico (elemento 4.3 con radice vestibolarizzata e affetta da abrasione) (Figure 17, 18) la tecnica chirurgica prevede l’esecuzione di un lembo trapezoidale che viene progettato con gli stessi criteri del lembo posizionato coronalmente. Viene misurata la profondità della recessione (Figura 19) e a questo valore si aggiunge 1 mm. Una volta stabilito questo valore finale, si procede eseguendo due incisioni orizzontali di 3 mm alla base delle papille anatomiche mesiali e distali, eseguite a una distanza dal vertice delle papille anatomiche pari al valore finale precedentemente calcolato. Successivamente si eseguono due incisioni verticali divergenti che raggiungono la mucosa alveolare. Le papille chirurgiche vengono incise a spessore parziale mentre con lo scollaperiostio introdotto nel solco siamo in grado di scollare a tutto spessore il tessuto apicale alla recessione fino a raggiungere la cresta ossea (Figura 20). A differenza del lembo a spostamento coronale trapezoidale lo scollamento non va esteso 3 mm oltre il margine osseo (Figura 21). Il passaggio successivo prevede di procedere a spessore parziale con la lama parallela al piano osseo per lasciare il periostio a copertura dell’osso e staccare le inserzioni muscolari profonde (Figura 22). Nella parte distale all’elemento 43 questa manovra viene eseguita con una digitopressione e senza l’utilizzo del bisturi per evitare di ledere le strutture nervose presenti nella zona (Figura 23).
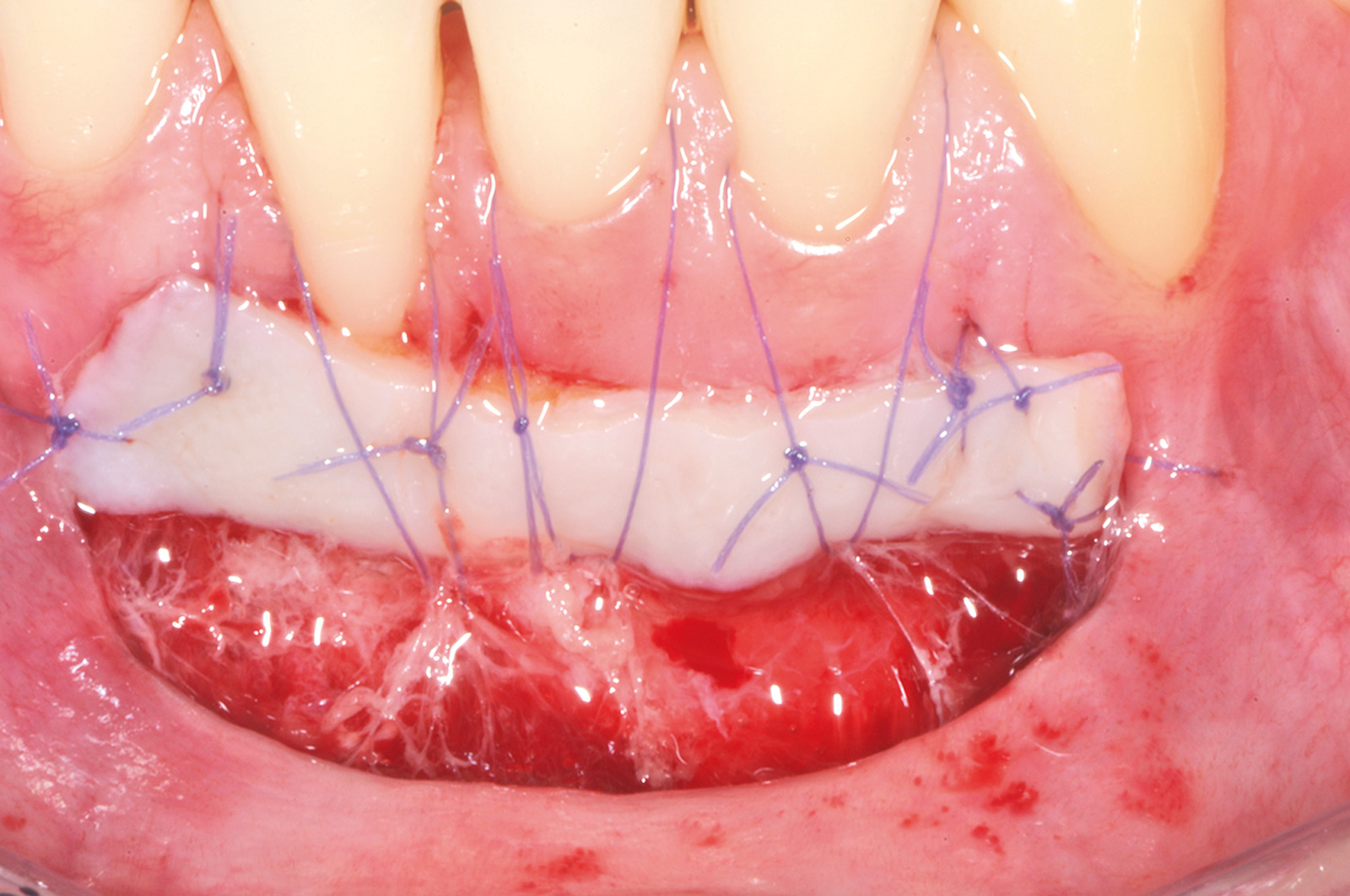
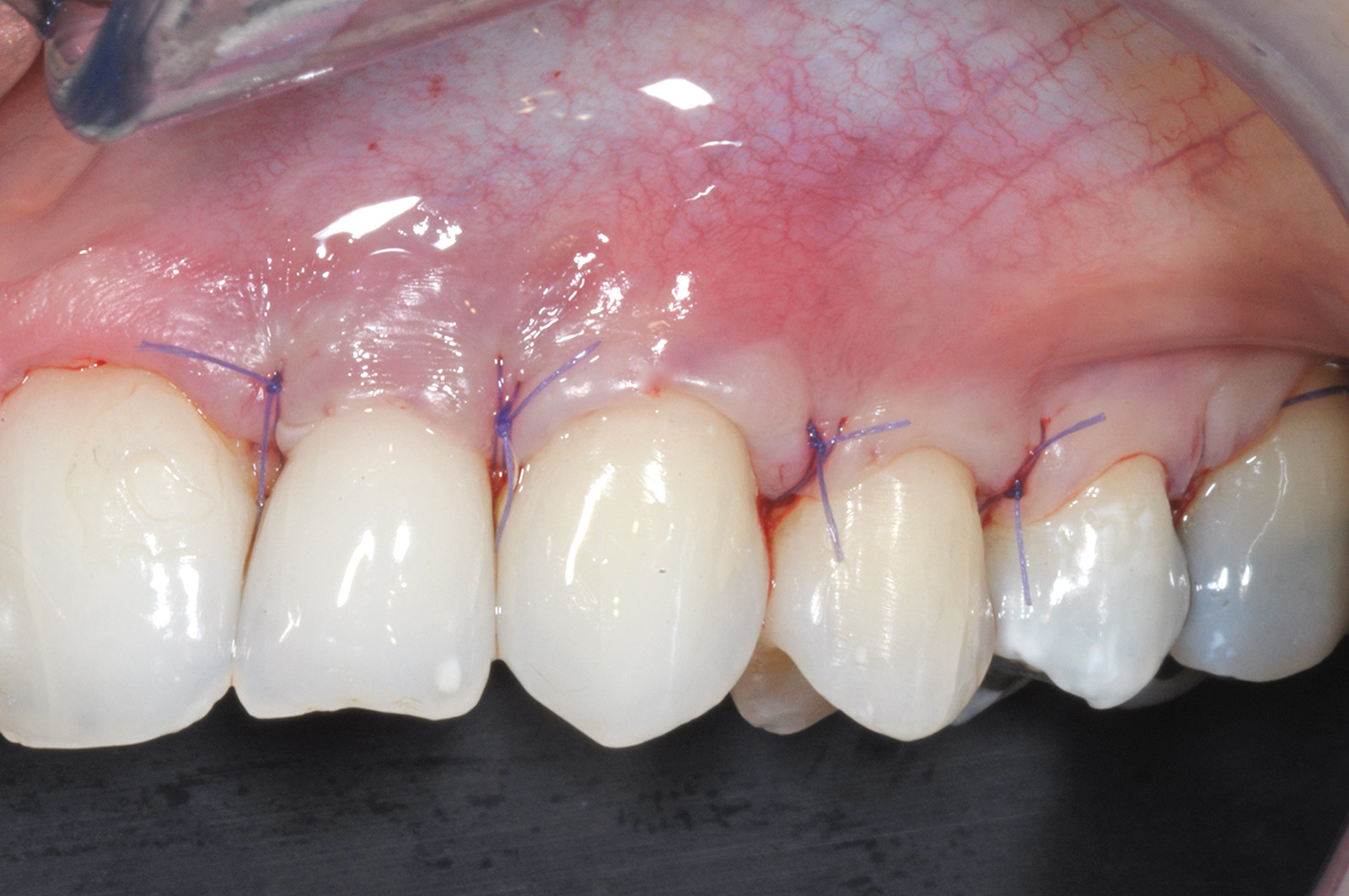
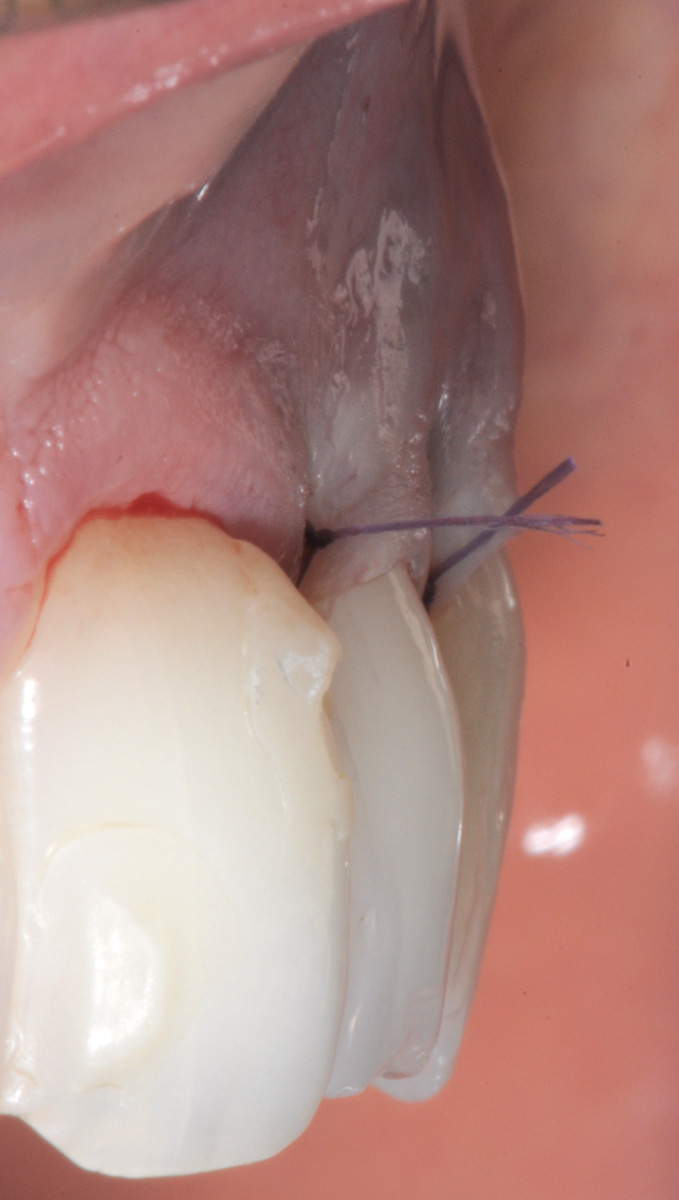
Successivamente il lembo viene separato dalla parte muscolare con un’incisione superficiale (Figura 24). A questo punto si effettua la levigatura della superficie radicolare e il trattamento chimico con EDTA 24% per 2 minuti. Una volta disepitelizzate le papille anatomiche con bisturi e forbicine da micro-chirurgia si posiziona l’innesto prelevato dal palato e completamente disepitelizzato con la parte più coronale a livello della CEJ dell’elemento trattato (Figura 25). Lo spessore dell’innesto in questo caso specifico è di almeno 2 mm per compensare l’abrasione a livello radicolare. Il lembo trapezoidale, libero di scorrere, viene quindi spostato coronalmente a coprire l’innesto. La prima sutura di stabilizzazione del lembo parte sempre dal punto apicale dello svincolo mesiale e procede con una serie di suture interrotte ciascuna delle quali parte dal lembo ed entra nel tessuto adiacente in direzione apico-coronale. Come nel protocollo del lembo posizionato coronalmente, le papille chirurgiche vengono stabilizzate su quelle anatomiche disepitelizzate tramite suture sospese ancorate dietro al cingolo palatale del dente affetto da recessione (Figure 26, 27). Se tutte le manovre descritte vengono effettuate correttamente, sarà possibile ottenere una stabilità tissutale che garantirà una completa copertura radicolare (Figure 28, 29).
Tecnica bilaminare con lembo multiplo a busta
La tecnica bilaminare associata a un lembo a busta consiste in un lembo spostato coronalmente per recessioni multiple accostato alle tecniche bilaminari, prevedendo quindi il posizionamento di uno o più innesti connettivali solo sugli elementi dentari che ne giustifichino l’utilizzo. Come precedentemente descritto, l’utilizzo di un innesto è indicato nel caso di recessioni gengivali associate a tessuto cheratinizzato apicale assente o inadeguato in altezza e/o spessore, a radici pigmentate e margini protesici o implantari esposti, ad abrasioni radicolari e a denti o radici prominenti e/o dislocati buccalmente. La tecnica chirurgica è la medesima del lembo coronale a busta per recessioni multiple32. L’unica differenza consiste nello scollamento del lembo a spessore totale che, a livello degli elementi che necessitano dell’innesto connettivale, termina a livello della cresta ossea, mentre sugli altri elementi si estende 3 mm più apicalmente15. Il razionale è quello di incorporare il periostio apicale alla deiscenza ossea nello spessore del lembo destinato alla copertura radicolare e lasciarlo invece a protezione dell’osso vestibolare, dove il lembo spostato coronalmente funge da copertura dell’innesto connettivale. L’innesto epitelio-connettivale viene prelevato dal palato e disepitelizzato con la lama del bisturi. Le dimensioni dell’innesto e le tecniche di sutura sono le medesime descritte nella parte relativa alle tecniche bilaminari30. Il lembo viene suturato circa 1 mm coronale alla CEJ su tutti gli elementi dentari interessati, compreso quello su cui è stato posizionato l’innesto connettivale33.
La tecnica del lembo bilaminare multiplo a busta combina l’incremento di spessore e la stabilità a lungo termine degli elementi trattati con la tecnica bilaminare ai vantaggi estetici del lembo spostato coronalmente senza incisioni di svincolo, oltre alla possibilità di trattare più recessioni gengivali contemporaneamente. Primariamente questa tecnica era stata sviluppata utilizzando esclusivamente l’innesto di tessuto connettivo (GTC), con numerosi svantaggi relativi alla dimensione della seconda sede chirurgica nella zona del prelievo e per il correlato discomfort post-operatorio del paziente. Essendo infatti il lembo multiplo utilizzato spesso in presenza di più elementi con recessioni dentarie da ricoprire con tecnica bilaminare, l’utilizzo di solo tessuto connettivale prelevato dal palato può portare a prelievi di grosse dimensioni. Pertanto l’impiego di matrici tridimensionali in collagene ha cominciato a riscuotere sempre maggior interesse da parte dei clinici come adeguato sostituto del tessuto connettivo donatore (si veda il Caso 3). Recenti studi hanno infatti dimostrato come l’utilizzo di matrici possa portare all’ottenimento di percentuali di completa copertura radicolare superiori al semplice lembo a riposizionamento coronale34.
Caso 3: esempio di lembo multiplo spostato coronalmente associato a un innesto connettivale e all’utilizzo di matrici in collagene
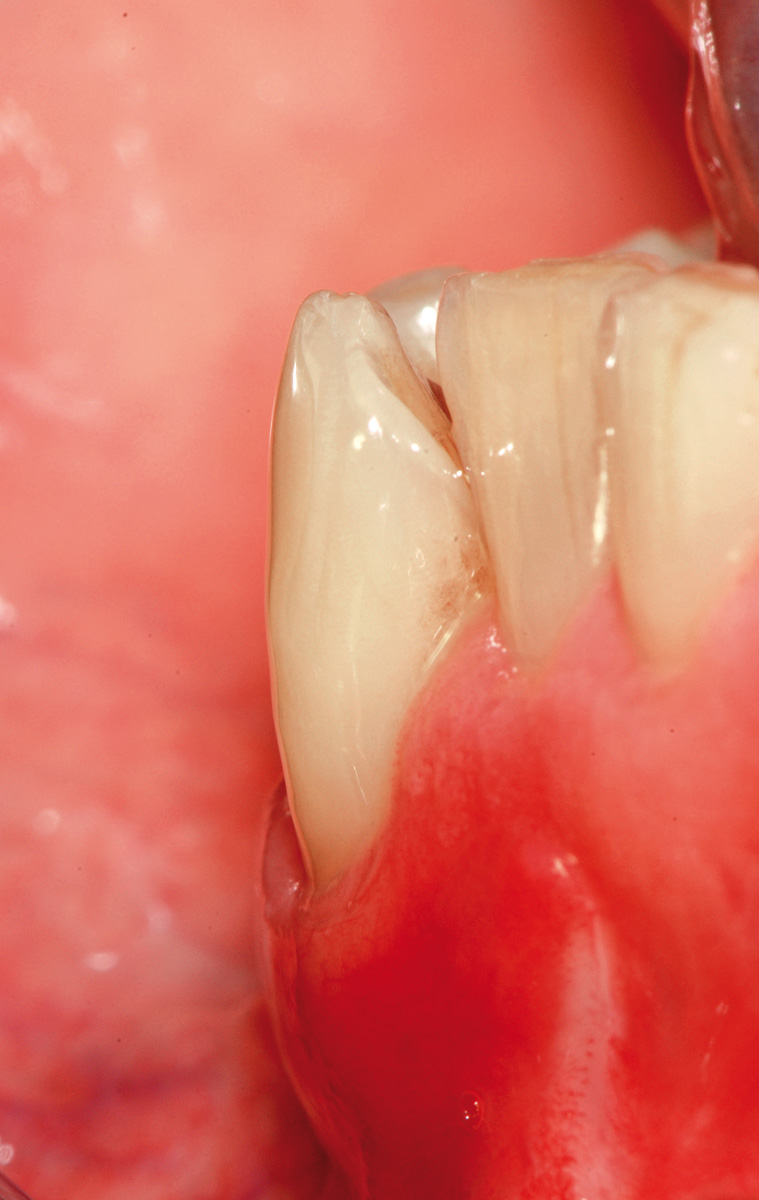
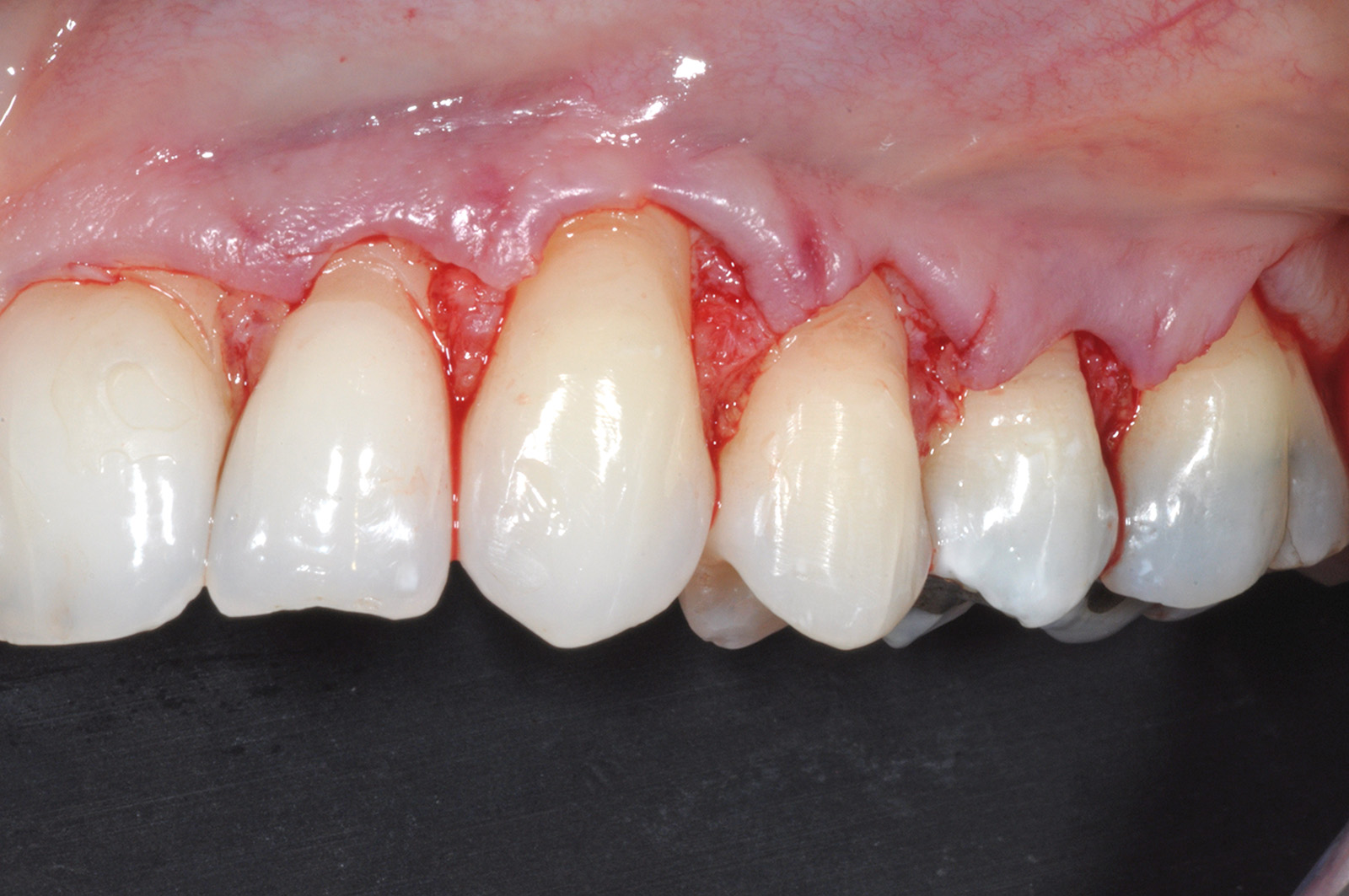
Come mostrato in questo caso clinico, la tecnica chirurgica può essere eseguita utilizzando in contemporanea il prelievo connettivale poi disepitelizzato e le matrici in collagene su differenti elementi. Il paziente, dopo aver terminato una terapia ortodontica, viene riferito poiché lamenta problemi estetici per le recessioni gengivali a livello dei denti del quadrante superiore sinistro e forte ipersensibilità dentinale a livello del canino. Dopo un’attenta visita parodontale, che ha escluso la presenza di parodontite, vengono fornite al paziente istruzioni personalizzate per il controllo della placca batterica, per la tecnica di spazzolamento (tecnica a rullo) e spazzolini a setole morbide e compatte. L’esame clinico permette di formulare la diagnosi di recessioni gengivali multiple sugli elementi 2.2, 2.3, 2.4, 2.5 e 2.6 e di un’abrasione cervicale sul 2.3 che topograficamente si estende dalla corona alla radice del dente causando la scomparsa della CEJ (Figura 30). La dislocazione buccale della radice del canino può, almeno in parte, spiegare la maggiore profondità della recessione gengivale e la presenza dell’abrasione cervicale.
L’assenza di segni infiammatori a livello dei tessuti molli, la presenza dell’abrasione cervicale associata alla recessione del canino e la molteplicità delle recessioni gengivali attribuiscono al fattore traumatico (da spazzolamento) la causa delle lesioni riscontrate. Il piano di trattamento consiste in un restauro in composito dell’abrasione cervicale al canino per ripristinare il giusto profilo d’emergenza del dente. Successivamente viene eseguito un lembo spostato coronalmente per il trattamento delle recessioni multiple associato al posizionamento di matrici in collagene sugli elementi 2.2 e 2.4, per migliorare la qualità tissutale, e un innesto connettivale posizionato a livello del canino dato l’esiguo tessuto cheratinizzato apicale all’esposizione radicolare. L’analisi del profilo del canino (Figura 31) rappresenta un fattore critico per la corretta ricostruzione conservativa dell’abrasione cervicale. Essa, infatti, permette di evidenziare come il margine più coronale dell’area abrasa si trovi dislocato più coronalmente rispetto alla CEJ dell’incisivo laterale. Per ragioni sia estetiche che biologiche, la corona del canino dovrebbe estendersi più apicalmente rispetto a quella dell’incisivo laterale. Viene quindi ipotizzata una linea di ricopertura radicolare localizzata 2 mm apicalmente alla CEJ dell’incisivo laterale. Poiché l’altezza delle papille interdentali del canino risulta essere idonea per tale ricopertura si procede con il restauro conservativo (Figura 32).
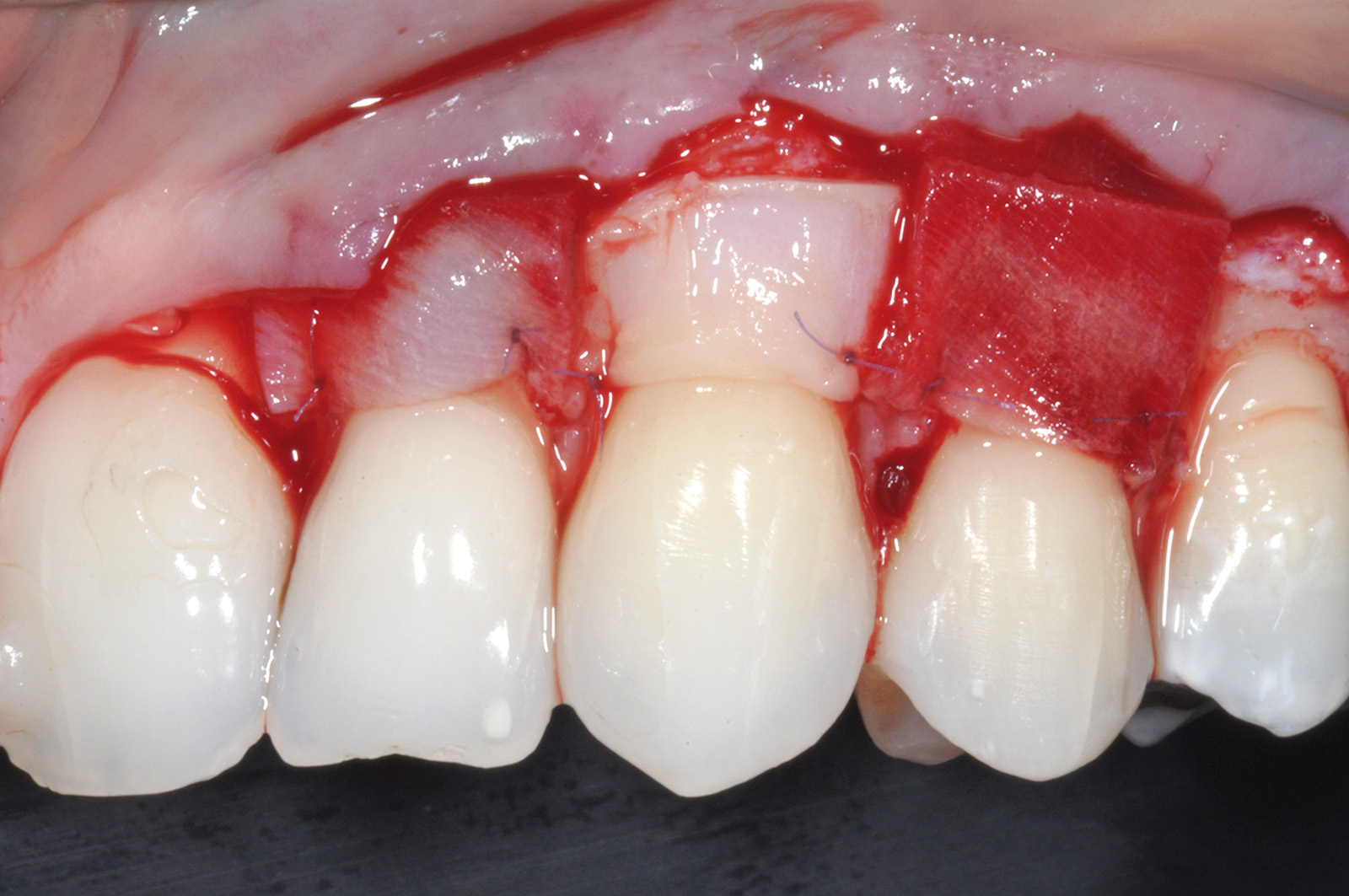
La chirurgia parodontale è stata effettuata 2 settimane dopo il restauro in composito. La tecnica chirurgica adottata consiste in un lembo spostato coronalmente per recessioni multiple. In particolare, vengono eseguite 5 incisioni oblique paramarginali con direzione apico-coronale e convergenti verso il canino. Ciò permette di disegnare 5 papille chirurgiche triangolari e paramarginali (Figura 33) che durante lo spostamento coronale del lembo si posizionano al di sopra delle corrispettive papille anatomiche. Lo scollamento del lembo viene eseguito dapprima con il bisturi a spessore parziale, nella zona delle papille chirurgiche, poi con lo scollaperiostio, a spessore totale, a livello del tessuto molle apicale all’esposizione radicolare. Per gli elementi dentali in cui si esegue il lembo spostato coronalmente come tecnica di ricopertura radicolare, lo scollamento a spessore totale continua fino a esporre 3 mm di osso apicale alla deiscenza. Lo scopo è quello di includere il periostio e di mantenere il massimo spessore di tessuto molle nello spessore della mucosa alveolare che dopo lo spostamento coronale ricoprirà le radici esposte. Al contrario, per gli elementi 2.2, 2.3 e 2.4 che riceveranno o l’innesto connettivale o le matrici in collagene lo scollamento a spessore totale termina a livello della cresta ossea. Più apicalmente lo scollamento del lembo procede a spessore parziale con la lama del bisturi tenuta prima parallela al piano osseo, per distaccare dal periostio le fibre muscolari (incisione profonda), e poi parallela alla superficie mucosa esterna per liberare la mucosa alveolare dalle inserzioni muscolari sottomucose (incisione superficiale).
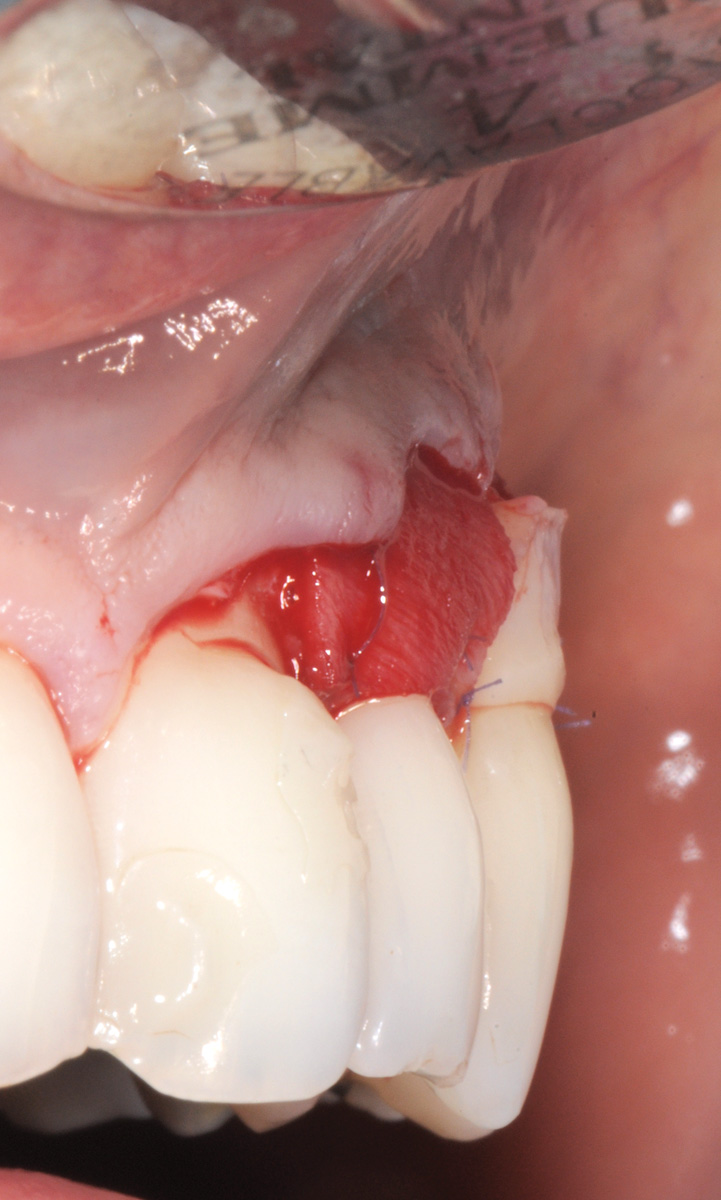
È quest’ultima incisione superficiale che consente al lembo di mobilizzarsi senza tensioni. La mobilizzazione coronale del lembo è considerata adeguata quando la porzione marginale di quest’ultimo è libera di raggiungere passivamente un livello coronale alla CEJ di tutti i denti trattati. Le superfici vestibolari delle porzioni di papilla anatomica coronali alle incisioni paramarginali sono disepitelizzate tramite l’utilizzo di forbicine da micro-chirurgia per creare un letto di tessuto connettivo sanguinante sul quale verranno suturate le papille chirurgiche spostate coronalmente. Le radici sono levigate con curette solo nella porzione esposta con perdita di attacco clinico (recessione più sondaggio vestibolare pre-chirurgico). Le superfici radicolari esposte appartenenti all’area della deiscenza ossea anatomica non sono strumentate per non danneggiare il cemento radicolare in cui sono ancora inserite le fibre di tessuto connettivo. Le superfici radicolari levigate sono condizionate con EDTA in gel al 24% per 2 minuti per eliminare il fango dentinale e per migliorare l’adesione del coagulo alla superficie radicolare. La scelta di aggiungere un innesto connettivale al di sotto del lembo spostato coronalmente deriva dalla ridotta altezza del tessuto cheratinizzato apicale all’esposizione radicolare e dalla prominenza della superficie radicolare dell’elemento 2.3. L’innesto di tessuto connettivo è stato ottenuto mediante disepitelizzazione di un innesto gengivale libero prelevato dal palato a spessore parziale. La zona di prelievo palatale viene ricoperta con una matrice collagene e suturata con filo riassorbibile in PGA 5/0. L’innesto viene disepitelizzato completamente con la lama del bisturi e i residui di tessuto adiposo rimossi dalla sua superficie interna (Figura 34).
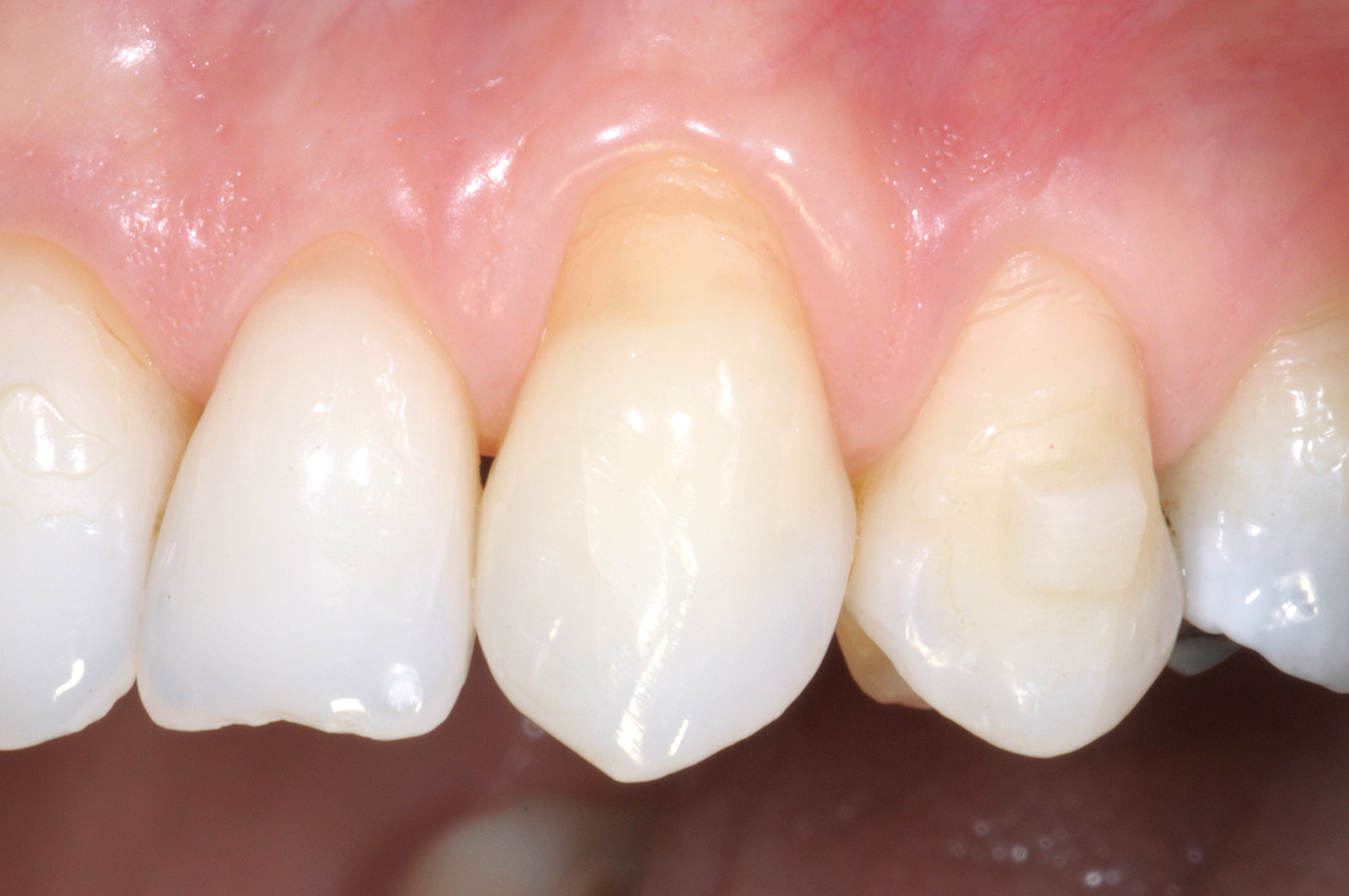
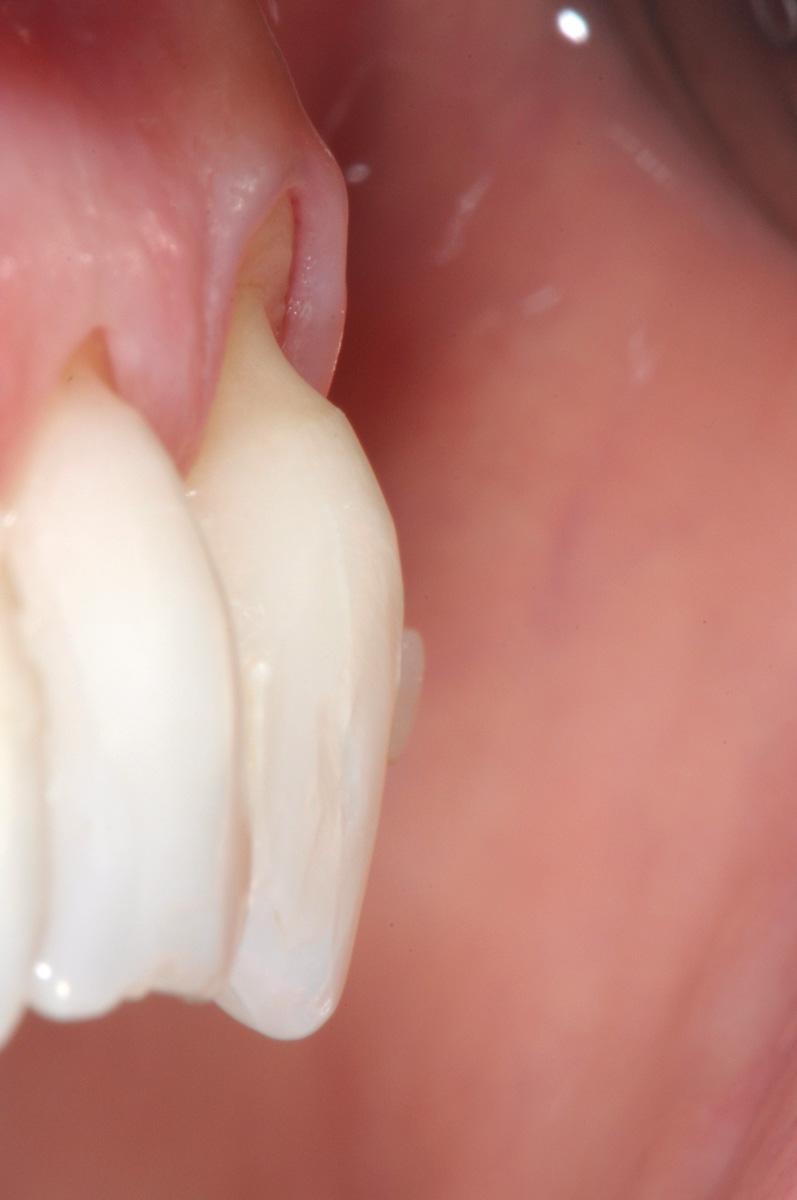
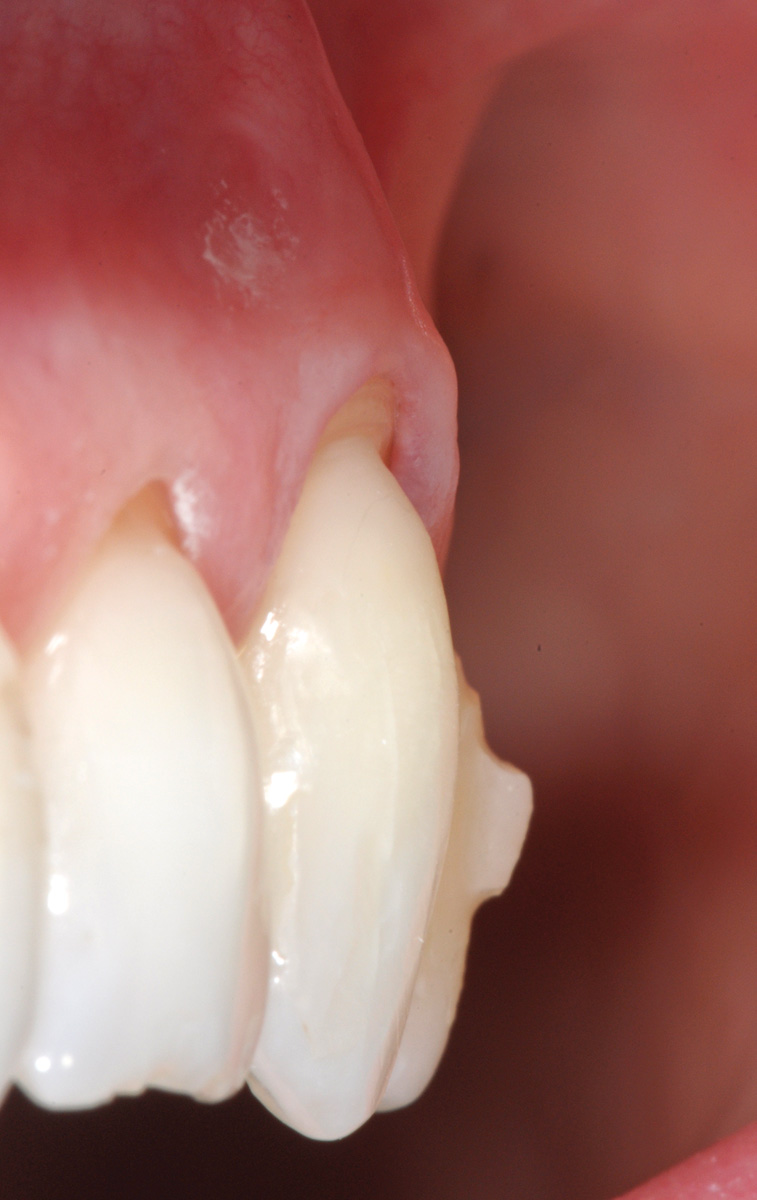
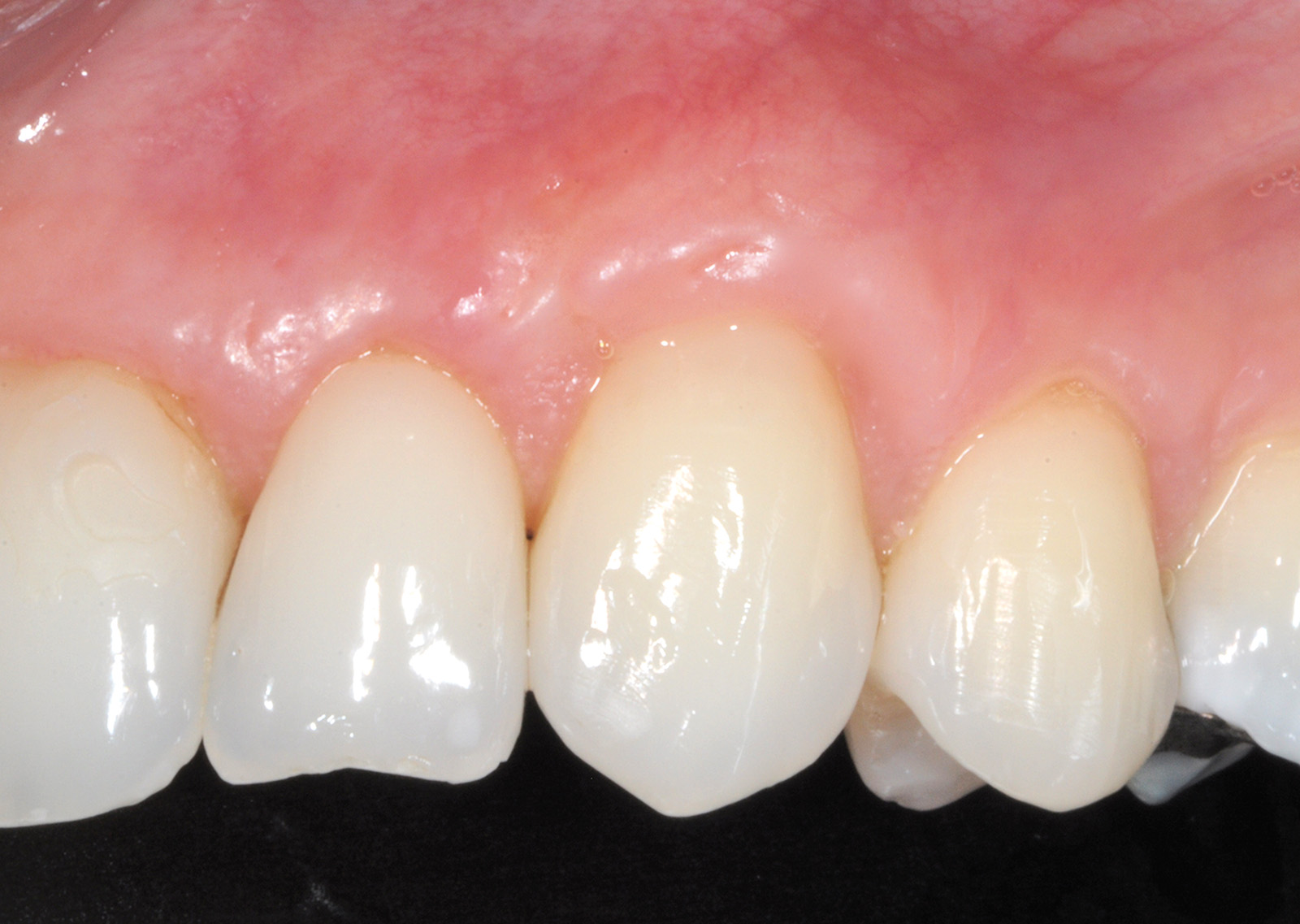
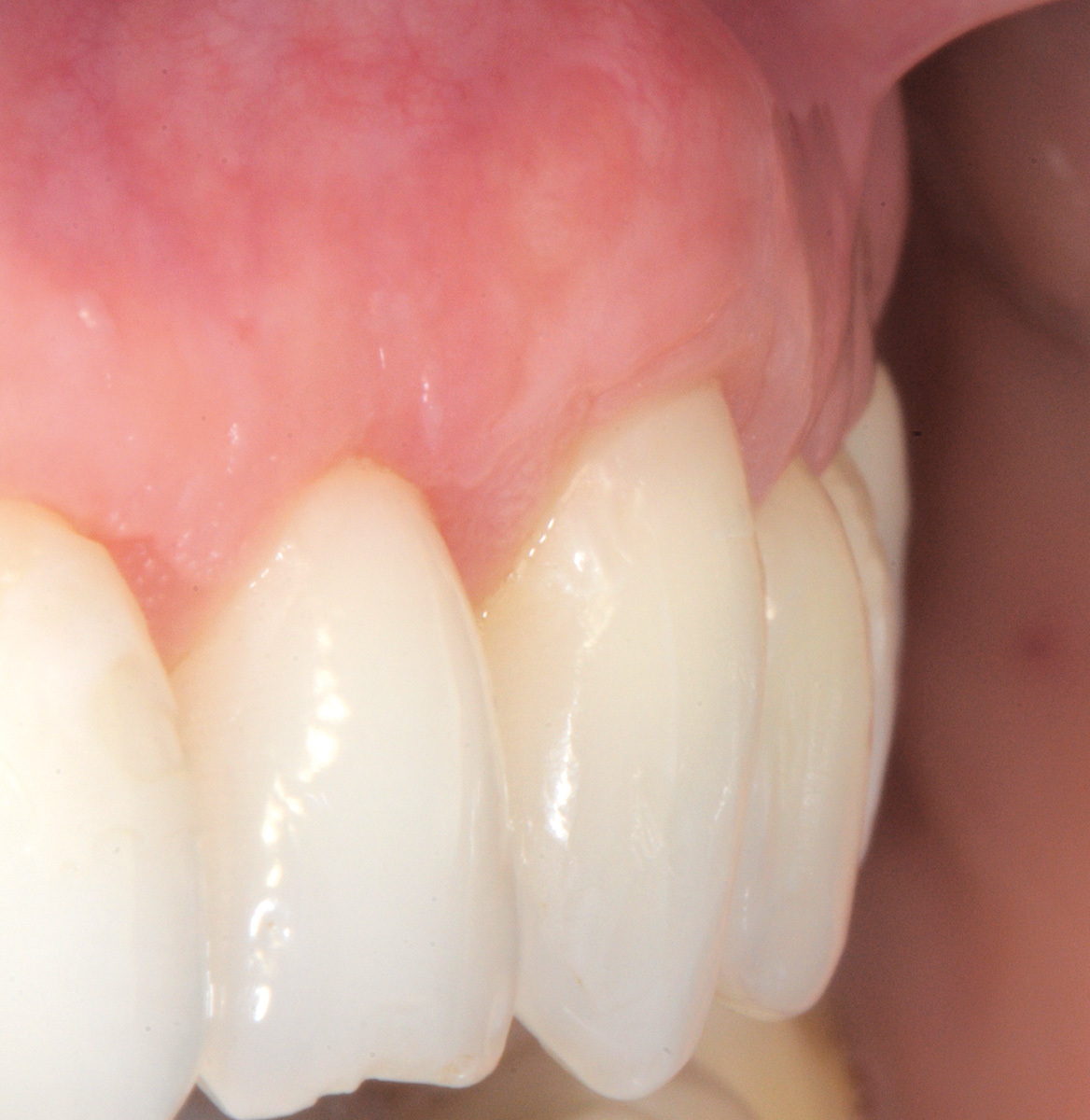
L’innesto, di spessore pari a circa 1 mm, viene posizionato sull’elemento 2.3 al fine di riprodurre l’anatomia originaria della bozza canina, mentre sugli elementi 2.2 e 2.4, con scarso tessuto cheratinizzato apicale, vengono posizionate due matrici in collagene suino (Figure 35, 36). L’utilizzo delle matrici in collagene permette di evitare un prelievo palatino di dimensioni elevate, influendo positivamente sulla morbilità dell’intervento. La sutura del lembo consiste in una serie di suture sospese, ancorate al cingolo palatale dei denti trattati ed eseguita con filo riassorbibile in PGA 6/0 (Figura 37). Queste suture permettono a ciascuna papilla chirurgica di essere stabilizzata al di sopra della corrispondente papilla anatomica disepitelizzata e consentono un preciso adattamento del tessuto marginale del lembo alla convessità delle corone anatomiche e cliniche (nel caso del canino trattato con il restauro in composito) dei denti trattati (Figura 38). Alla quarta-quinta settimana è consigliata la ripresa dello spazzolamento con spazzolino ultra-morbido e tecnica a rullo. A distanza di 45 giorni, con i tessuti gengivali ormai stabili, è possibile verificare la buona guarigione dei tessuti molli marginali anche a livello del restauro eseguito in composito (Figura 39). A 6 mesi dalla chirurgia la ricopertura radicolare risulta completa fino alla CEJ dei denti non trattati con la terapia conservativa e coronalmente al limite apicale del restauro in composito del canino. L’armonia del margine gengivale e la mimetizzazione dell’area trattata rispetto ai tessuti adiacenti sono buone. L’esame del canino mostra un profilo d’emergenza corretto e già si evidenzia un incremento dello spessore gengivale buccale (Figura 40). Lo stato di salute della zona trattata è confermato dalla mancanza di sanguinamento al sondaggio e dalla ridotta profondità di quest’ultimo.
Conclusioni
L’innesto connettivale è da tempo ritenuto necessario nei casi in cui sia importante implementare la quantità di gengiva aderente per ottenere un’adeguata copertura radicolare. L’utilizzo di prelievi epitelio-connettivali successivamente disepitelizzati ha dato risultati paragonabili a quelli ottenuti con prelievi connettivali. Le matrici in collagene possono in alcuni casi essere utilizzate con efficacia come sostituti per evitare prelievi di dimensioni troppo elevate.
Corrispondenza
giacomosantoro@hotmail.it
bibliografia
1. Grupe HJ, Warren R. Repair of gingival defects by a sliding flap operation. Journal of Periodontology 1956;27:92-9.
2. Guinard EA, Caffesse RG. Treatment of localized gingival recessions. Part III. Comparison on results obtained with lateral sliding and coronally repositioned flaps. Journal of Periodontology 1978;49:457-61.
3. Tenenbaum H, Klewansky P, Roth JJ. Clinical evaluation of gingival recession treated by coronally repositioned flap technique. Journal of Periodontology 1980;51:686-90.
4. Caffesse RG, Kon S, Castelli WA, Nasjleti CE. Revascularization following the lateral sliding flap procedure. Journal of Periodontology 1984;55:352-9.
5. Allen EP, Miller PD. Coronal positioning of existing gingiva: short-term results in the treatment of shallow marginal tissue recession. Journal of Periodontology 1989;60:316-9.
6. Wennstrom JL, Zucchelli G. Increased gingival dimensions. A significant factor for successful outcome of root coverage procedures. A 2-year prospective clinical study. Journal of Clinical Periodontology 1996;23:770-7.
7. Sullivan HC, Atkins JH. Free autogenous gingival grafts. III. Utilization of grafts in the treatment of gingival recession. Periodontics 1968;6:152-60.
8. Mlinek A, Smuckler H, Buchner A. The use of free gingival grafts for the coverage of denuded roots. Journal of Periodontology 1973;44:248-54.
9. Matter J. Free gingival graft for the treatment of gingival recession. A review of some techniques. Journal of Clinical Periodontology 1980;9:103-17.
10. Holbrook T, Ochsenbein C. (1983) Coverage of denuded root surface with a one-stage gingival graft. Internation Journal of Periodontics and Restorative Dentistry 1983;3:9-27.
11. Miller PD. Root coverage using a free soft tissue autograft following citric acid application. III. A successful and predictable procedure in areas of deep-wide recession. International Journal of Periodontics and Restorative Dentistry 1985;5:15-37.
12. Borghetti A, Gardella JP. Thick gingival autograft for the coverage of gingival recession: a clinical evaluation. International Journal of Periodontics and Restorative Dentistry 1990;10:217-29.
13. Tolmie PN, Rubins RP, Buck GS, Vagianos V, Lanz JC. The predictability of root coverage by way of free gingival autografts and citric acid application: an evaluation by multiple clinicians. International Journal of Periodontics and Restorative Dentistry 1991;11:261-71.
14. Dellavia C, Ricci G, Pettinari L, Allievi C, Grizzi F, Gagliano N. Human palatal and tuberosity mucosa as donor sites for ridge augmentation. Int J Periodontics Restorative Dent 2014 Mar-Apr;34(2):179-86.
15. Zucchelli G. Chirurgia estetica mucogengivale. Rho, Milano: Quintessenza, 2012.
16. Zucchelli G, Mele M, Stefanini M, Mazzotti C, Montebugnoli L, De Ssnctis M. Patient morbidity and root coverage outcome after subepithelial connective tissue and de-epithelized grafts. A comparative controlled randomized trial. J Clin Periodontol 2010;37:728-38.
17. Berminouil JP, Lusher B, Mulhemann H. Coronally repositioned periodontal flap. Clinical evaluation after one year. J Clin Periodontology 1975;2:1-13.
18. Miller PD Jr. A classification of marginal tissue recession. Int J Periodontics Restorative Dent 1985;5(2):8-13.
19. Ibbott CG, Oles RD, Laverty WH. Effects of citric acid treatment on autogenous free graft coverage of localized recession. J Periodontol 1985 Nov;56(11):662-5.
20. Wennstrom JL. Proceedings of the 1st European workshop on periodontology. In: Mucogingival surgery, eds. Lang NP&Karring, T. Berlin: Quintessence Publishing Co, 1994:193-209.
21. Langer B, Langer L. Subepithelial connective tissue graft technique for root coverage. Journal of Periodontology 1985;56:715-20.
22. Raetzke PB. Covering localized areas of root exposure employing the ‘‘envelope’’ technique. Journal of Periodontology 1985;56:397-401.
23. Nelson SW. The subpedicle connective tissue graft. A bilaminar reconstructive procedure for the coverage of denuded root surfaces. Journal of Periodontology 1987;58:95-102.
24. Müller HP, Stahl M, Eger T. Root coverage employing an envelope technique or guided tissue regeneration with a bioabsorbable membrane. J Periodontol 1999 Jul;70(7):743-51.
25. Jahnke PV, Sandifer JB, Gher ME, Gray JL, Richardson AC. Thick free gingival and connective tissue autografts for root coverage. J Periodontol 1993 Apr; 64(4):315-22.
26. Paolantonio M, Di Murro C, Cattabriga A, Cattabriga M. Subpedicle connective tissue graft versus free gingival graft in the coverage of exposed root surfaces. A 5-year clinical study. J Clin Periodontol 1997 Jan;24(1):51-6.
27. Allen AL. Use of the supraperiosteal envelope in soft tissue grafting for root coverage. II. Clinical results. International Journal of Periodontics and Restorative Dentistry 1994;14:303-15.
28. Nelson SW. (1987) The subpedicle connective tissue graft. A bilaminar reconstructive procedure for the coverage of denuded root surfaces. Journal of Periodontology 1987;58:95-102.
29. Harris R. The connective tissue and partial thickness double pedicle graft: a predictable method of obtaining root coverage. Journal of Periodontology 1992;63,477-86.
30. Zucchelli G, Amore C, Sforza NM, Montebugnoli L, De Sanctis M. Bilaminar techniques for the treatment of recession-type defects. A comparative clinical study. J Clin Periodontol 2003;30:862-70.
31. Santoro G, Masci A, Calderini A, Beretta M, Zucchelli G. Trattamento estetico di una recessione cervicale associata a un pre-esistente restauro cervicale. Il Dentista Moderno 2013;5:74-84.
32. Zucchelli G, De Sanctis M. Treatment of multiple recession type defects in patients with esthetic demands. J Periodontol 2000 Sep;71(9):1506-14.
33. Santoro G, Masci A, Capparè P, Scacchetti M, Zucchelli M. Trattamento estetico di recessioni gengivali multiple con approccio conservativo-parodontale. Il Dentista Moderno 2013;10:88-100.
34. Chambrone L, Pannuti C, Tu YK, Chambrone LA. Evidence-based periodontal plastic surgery. II. An individual data meta-analysis for evaluating factors in achieving complete root coverage. J Periodontol 2012;83:477-90.